ticker
ちゃんと知ろう自分のカラダ

臨床診断研究センター 医師 加藤開一郎 筆者は20年ほど、内科医として働いてきました。筆者の診断がついていない患者さん、いわゆる内科外来や救急外来の初診を長年担当してきました。実にさまざまな症状の方と出会ってきました。日々の業務を通じて感じるようになったのは、「医療は情報処理である」ということです。これは、医師の仕事は「情報収集」と「収集した情報の統合処理」にあると考えられるからです。 問診、診察、血液検査、画像検査等の検査は、全て1つの目的のために実施されます。その目的とは、「診断と対処法の決定」です。医師は集めた種別の異なる情報から、診断を決定し、治療法を含めた対処法を決める「情報の統合処理」をそれぞれの患者さんに対して実施していると言えるのです。医師が適切な判断を下すには、情報の欠落なく情報収集することが重要です。 内科初診外来や救急外来に来院する患者さんは、初めてお会いする患者さんが多く、これまでどのような既往歴や基礎疾患があるか、普段どのような薬剤を使用しているか、全くわからないことが多々あります。特に薬剤情報はとても重要で、患者さんの症状が使用している薬剤の副作用であることも多々あります。場合によってはかかりつけの医師に既往歴や使用薬剤を問い合わせることもあります。それくらい、これらの情報は重要なのです。 患者さんの診察は、診察室に入る前から始まります。診察というと、聴診や打診、触診などを思い浮かべる方が多いかもしれません。しかし、聴診、打診、触診だけが診察ではありません。最も大切なのは、今その患者さんがどういう状態にあるかの概況や重症感を五感で把握することなのです。 筆者は出来るだけ、自ら診察室の扉を開けて、待合席に座っている患者さんを呼び入れするようにしています。これには理由があります。椅子から立ち上がり、診察室までの動きから多くの情報を収集できるからです。 具体的には、待合席の椅子からの立ち上がり方、およびその時の表情から、意識の状態、全身状態、筋力や麻痺の有無、体のバランスまでを読み取るのです。歩き方の異常は、それだけで脳、筋肉、骨格の問題があることを把握できますし、腹痛で来院した方も、歩行で腹痛が響くかどうかである腹膜炎の合併を読み取ることができます。 また、重症な心疾患、慢性の呼吸疾患の方は、わずかな歩行でも息切れをすることが多く、待合席から診察室までの歩行中の呼吸の仕方、呼吸の音を聞けば、重症度を把握することができ、重症と判断できれば入院を前提に初めから患者さんやご家族と話を進められます。 さらに診察に入って来られたときのにおいも重要で、きちんと入浴できているか清潔が保たれているかなどの生活状況を推測することができます。また、息のにおいも重要で、呼気のにおいからはアルコール性の疾患を疑うきっかけになりますし、悪臭のある呼気の場合、副鼻腔など気道のどこかに感染が起きていることが予想できます。 また、表情や声のトーン、質問への受け答えのスムーズさも重要で、意識障害の有無や認知機能低下、脳疾患、うつ傾向の有無を読み取ります。 各種検査が進歩した今日でも、患者さんへの問診、診察の重要性はいまだ変わりません。むしろ、適切な問診、診察をして、適切な検査計画を立てることが重要です。 今回は内科初診医が患者さんのどのようなところを見ているかをお話しさせていただきました。ここまでお読みいただき、ありがとうございました。

臨床診断研究センター 医師 加藤 開一郎 暑さもひと段落し、心地よい気候の季節となってきました。本来ならば快適な秋ですが、夏から冬への季節の変わり目は、人によっては精神的に不安定になりやすい時期でもあります。 最近、何となく体が重たい、やる気が出ない、食欲がない、寝つきが悪い・・・そんな夏の後半から始まる体調不良や気分の変化は、季節性うつ病の可能性も考慮する必要があります。 このような特定の季節にだけ、気分の落ち込みなどのうつ症状がみられる疾患を季節性うつ病と言い、季節性情動障害とも呼びます。季節性うつ病は、秋から冬にかけて発症することが多く、冬季うつ病ともいわれ、冬を越えて春になる頃には自然回復する傾向があります。 季節と気分情緒の関係 哺乳類は進化の過程で、外部環境の季節的変化に適応するため、体の生理機能や行動を変化させる「光周性」という仕組みを獲得してきました。これは、太陽の出ている時間の長さから、季節の変化を無意識に把握し、情動・社会行動・睡眠・食欲・体重に影響を与えるとされます。人類にもその名残が存在するとされ、例えば「食欲の秋」という言葉がありますが、これは「食物が乏しくなる冬に備えて体に栄養を蓄える」、そんな哺乳類としての本能が人に残っていることを表しているのかもしれません。 さまざまな身体症状で受診することも 近年、一般に知られるようになってきた季節性うつ病ですが、必ずしも気分の落ち込みで発症するわけではありません。うつ症状よりも「食欲がない」「体がだるい」「眠れない」「不安で仕方ない」など、気分の落ち込み以外に、消化器症状や倦怠感、不安焦燥感、睡眠障害の症状が全面に出る方が多い印象です。自分は良くない病気なのではと心配され内科を受診される方もいます。しかし、問診を通じて、過去にも同じ時期に似た症状を経験していたことが判明することがあり、季節性うつ病を疑うきっかけになります。 うつ病を「心の病気」から「脳の病気」と捉えなおす 季節性うつ病に限らず、うつ病やうつ状態の原因には、脳内の神経伝達物質の不足が大きく関与しています。筆者はうつ病やうつ状態は「心の病気」ではなく「脳の病気」と捉えるべきと考えています。何故なら、うつ病やうつ状態を「心の病気」ではなく「脳の病気」であると捉えなおすと、治療の考え方の本質が変わり、「心の状態を治す」のではなく、「脳を治す=脳の神経細胞やその機能を回復させる」と発想が変わります。 栄養状態の改善が治療の第一歩 うつ病は神経伝達物質の枯渇が原因ゆえに、うつ病の治療には抗うつ薬と呼ばれる、神経伝達物質を間接的に増やす薬剤が使用されることが多くあります。しかし、筆者はうつ病治療には、薬物治療や精神治療に先んじて栄養状態の改善が大切だと考えています。これは脳の回復に必要な物質をしっかり届けることが、何よりも最初にすべき治療だと考えるからです。栄養の中でも重要と考えるのが、神経伝達物質の材料となるタンパク質をしっかり摂取することが最も重要と考えています。栄養が不十分で神経伝達物質の原料が枯渇した状況での薬物治療は、ガソリンの入っていない自動車のアクセルを踏むようなものです。 食欲低下への対処法 しかし、うつ病になると、多くの方が食欲の低下を自覚します。筆者はそのような方に対し、「とにかく良質な動物性タンパク質だけは、どんな調理形態でもいいので、頑張って召し上がってください」とアドバイスし、抗うつ薬ではなく、消化器系の治療薬で食欲改善を第一にすることもあります。それは、うつ病は「脳の病気」であり、その脳の神経細胞やその機能が修復されためには何が必要かということを考えるからです。そして、栄養そのものがうつ病状態にとって最も大切な「薬」だと考えるからです。もちろん、タンパク質だけではなく、ビタミン、ミネラルも正常な細胞の活動には必須ですので、これも忘れず摂取していただくようにお話ししています。抗うつ薬は胃の不快症状をきたすことがあり、時としてもともと悪化傾向だった栄養状態をさらに悪化させてしまう可能性すらあり注意が必要です。 自己認識と予防の重要性 季節性うつ病において、自分はその傾向にあるかもしれないと自己認識できることは、翌年の同じ季節に同様の症状の深刻化を回避するのに重要だと思います。それは、症状が出やすい時期に備えて、肉・卵・牛乳を意識して摂取することで、症状の軽減や予防につながります。栄養状態の改善によってうつ症状の改善または予防を図っています。 「毎年のいつもの症状が始まったかもしれない」と感じた段階から、あるいは少し前から意識的に栄養を整えることが、季節性うつ病への対策となるのではと考えます。 【参考引用文献】 様々なタンパク質源摂取による冬季うつ病の予防改善効果の解析 浦上財団研究報告書 22 (2015) P49-55 薬に頼らずうつを治す方法.藤川徳美著.アチーブメント出版 アミノ酸・タンパク質を基点に心と脳の健康を考える.日本食生活学会雑誌33巻4号P179-184.2022

食への取り組みは、健康の維持増進に向けて不可欠な要素であり、疲労回復においても重要な位置を占めています。現在、厚生労働省が推進している「健康日本21」においても、“栄養・食生活は、生命を維持し、子どもたちが健やかに成長し、また人々が健康で幸福な生活を送るために欠くことのできない営みである”とされています。 そこで、今回は疲労回復における食生活や栄養の重要性についてご紹介いたします。 ■孤食、欠食と疲労との関係 一人で食事をする「孤食」や朝食を取らない「欠食」は、健康に悪い影響を及ぼすものと考えられています。そこで、私たちが285人の女子大生を対象に疲労の程度と食生活との関連を調べたところ、「食事をするとき一人ですることはありますか?」という質問に対しては、「いつも一人」と回答した学生は疲れが軽い軽度疲労群では12.2%であったのに対して、強い疲労がみられる重度疲労群では20.5%と多く、一方、「一人ですることはほとんどない」と回答した学生は軽度疲労群では28.6%だったのに対して重度疲労群では12.1%と少なく、孤食が疲労と深く係っていることが確認されました。 さらに、「あなたは普段欠食をすることがありますか?」という質問に対しては、「欠食はほとんどない」と回答した学生が軽度疲労群では57.1%だったのに対して重度疲労群では30.3%と少なく、一方、「ほぼ毎日」と回答した学生は軽度疲労群では6.1%でしたが、重度疲労群では15.2%でした。欠食の約8割は朝食であり、朝食を摂らないことが学生の疲れと深く係っていることが分かってきたのです。 厚労省の「健康日本21」によると、朝食の欠食率は20年前に比べて、20歳男性で20.1%から32.9%へ、30歳代男性で9.2%から20.5%へと増加してきており、国民の健康の維持・増進における大きな問題の1つとして取り上げられています。 また、国民栄養調査においても朝食の欠食者は一日の食事摂取における栄養バランスの偏りが認められることが報告されています。そこで、食育基本法における第2次食育推進基本計画では、朝食を欠食する国民の割合を減少させることや、家族や友人と一緒に食べる「共食」の回数を増やすことが、食育推進の目標に関する事項として挙げられています。 ■米食を中心とした日本の食文化の大切さ 先ほどの285人の女子大生に対する調査の中で、主食と疲れとの関係を米食、パン食、麺食に分けて調べたところ、軽度疲労群は1日約240gの米を摂取していましたが、重度疲労群は約180gと有意に少なく、米食の割合が多いと疲労が軽減していることが判明しました。 では、なぜ米を食べると疲労が軽減するのでしょうか? その答えは、米に含まれる魔法の栄養素ではなく、副食の豊かさの違いにあることが分かりました。副食として摂取する肉類の摂取量は軽度疲労群と重度疲労群とで有意な差はみられませんでしたが、魚介類の摂取量が軽度疲労群は42.3g/日に対して、重度疲労群は23.6g/日と少ないことが判明したのです。 さらに、魚に多く含まれるエイコサペンタエン酸(EPA)および、ドコサヘキサエン酸(DHA)などのn-3系不飽和脂肪酸の摂取量が、軽度疲労群は有意に高いこともわかりました。これらの脂肪酸には血栓予防作用や動脈硬化予防作用、脳機能の改善作用や乳幼児の神経発達に重要な役割を果たしており、疲労の回復と深く結びついていると思われます。また、軽度疲労群は「銅」、「マンガン」、「ビタミンB12」などの摂取量も多いことが分かっていて、米食を中心とした日本の伝統的な食文化が疲労の回復に役立っているのです。 日本では近年、食の欧米化に伴い米の摂取量の低下が報告されており、米を食べる機会が減っている人も多いと思います。また、仕事の忙しさのあまり、朝食を摂る時間があまりない人もおられるでしょう。しかし、もしあなたの疲れがなかなか取れないと感じているのでしたら、今一度自分の食生活を見直すことをお勧めします。 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授
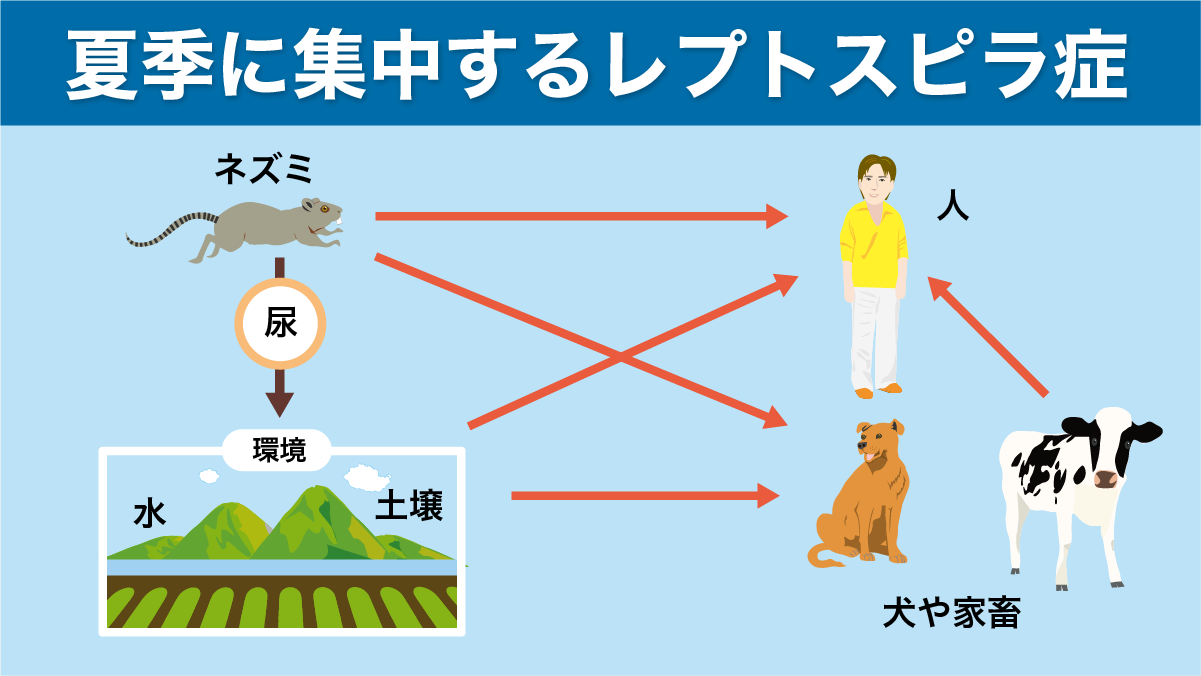
臨床診断研究センター代表 医師 加藤 開一郎 本格的な夏の暑さに見舞われている今日この頃ですが、ニュースで目にする夏のキーワードといえば、「ゲリラ豪雨」、「洪水」、「水遊び」です。実はこれらのキーワードが関与し、夏季に集中発症する疾患の1つにレプトスピラ症(別名 ワイル病)があります。 レプトスピラ症は、少し馴染みが薄いかもしれません。「洪水が起きると、感染症が流行する」という話を聞いたことがある方は少なくないと思います。レプトスピラ症は、そんな洪水や水害、ウォータースポーツを含めた水遊びで増加する感染症の1つです。 今回のコラムでは、夏に注意したい疾患特集として、レプトスピラ症を取り上げたいと思います。 レプトスピラ症で過去3年間に日本人2000人が亡くなった記録も レプトスピラ症は、今の日本では普段は聞きなれない病名かもしれませんが、決して新しい感染症ではありません。また特別な海外の病気というわけでもありません。 文献によれば、昭和12年~昭和14年の3年間に日本国内で9,000人が感染し、2,000人が亡くなったという報告があります。しかし、おそらく日本の衛生環境の改善に伴い、レプトスピラ症は、現在は稀な疾患となりました。1970年代まで、毎年50~250人がレプトスピラ症で命を落としています。 現在でも、レプトスピラ症は散発的な発生や、時として集団発生がみられ、2016年から2022年までに、国内で少なくとも273例のレプトスピラ症患者が確認され、その報告は夏季に集中しているのです。 そもそもレプトスピラ症とはどのような感染症? レプトスピラ症は、レプトスピラ・インテロカンスという細菌感染の一種です。ここ数年の報告例をみると、レプトスピラ症を主に媒介する主役は、圧倒的にネズミ(げっ歯類)です。レプトスピラ症はネズミの腎臓に感染し、そのネズミから排泄された尿には、レプトスピラの病原体が含まれます。このため、ネズミの尿に汚染された水や土壌との接触は、レプトスピラの感染源となるのです。つまり、ネズミの尿が流れ込む、河川、沼、湖の水にはレプトスピラの病原体が含まれる可能性があるのです。 レプトスピラ症の症状とは? レプトスピラ症の臨床症状には軽症から重症まで幅があります。通常、潜伏期間は5~14日間で、悪寒、頭痛、筋肉痛、咽頭痛、目の充血等の、一見すると風邪のような症状で発症し、レプトスピラ症に特徴的な症状がありません。このため、レプトスピラ症を積極的に想定しないと診断が遅れる可能性があります。下の表1にレプトスピラ症の症状を掲載しました。レプトスピラ症の重症化率は約10%程度と高く、多臓器不全に陥ることもあり、命の危機もあります。だからこそ、レプトスピラ症に感染しうるリスク行為を避けていく必要があります。 ■表1.レプトスピラ症の主な症状 発熱 筋肉痛 頭痛 悪寒 咽頭痛(のどの痛み) 嘔気 嘔吐 目の充血 目の痛み 尿量減少 肝腫大 咳嗽 下痢 黄疸 出血傾向 リンパ節腫脹 ※Watt G. Leptospirosis. Current Opinion in Infection Disease 5,659-663,1992より 出現率が20%以上の症状、所見を記載 レプトスピラ症は皮膚や粘膜から感染する レプトスピラは細菌の一種です。多くの細菌は、球形、または楕円形の形をしていることが多いですが、レプトスピラ症の病原体は特殊な形をしています。レプトスピラは、病原体全体がらせん状で先の尖ったひも状の形態をしています。例えるならば、ワインのコルクを抜くときに使用するコルクスクリューのような形です。いかにも人の皮膚や粘膜に食い込んで貫通し、体内に入り込みやすそうな形状をしているのがレプトスピラです。事実、レプトスピラ症は多くは水に潜み、レプトスピラの病原体は、皮膚や粘膜が接触することで感染するのです。このため、私たちは、感染リスクのある自然界の水に不用意に接触しないことが大切なのです。 レプトスピラ症発症者の発症前の行動や職業とは 日本国内のレプトスピラ症発症者の感染契機やリスクとなる職業について、筆者が日本国内の論文で調べてみました。これをみると、レプトスピラ症が夏に集中する理由は、日本人が夏に自然界の水との接触が増えることがその原因として考えられます。また、水を介さずに野生のネズミとの直接接触でも感染した事例が報告されています。 【レプトスピラ症発症前のイベント・職業等】 ・河川に入った・川で泳いだ・川遊び・河川を裸足で歩いた・河川/湖でのトライアスロン・湖に入った・沼に入った・川の水を飲んだ・ウォータースポーツ(カヌー等)・ジャングルツアー・野外活動・アユ釣り・下水道での作業・ドブ掃除・水害・洪水の片付け・ネズミと接触・ネズミに噛まれた・草刈り・素手で草むしり・水田で作業・土で汚れた・魚市場勤務・寿司屋勤務・清掃業 これらの報告を見ると、レプトスピラ症の感染は川、湖、沼、水田などネズミの尿が流入しうる場所で起きていることが分かります。さらに近年、東京都内ではネズミが行きかう魚市場や寿司店で感染が報告されており、レプトスピラ症はネズミが存在するところであれば、都会の中でも十分に感染する可能性があるのです。 早期診断のために重要なこと レプトスピラ症は現代の臨床医にとっては、滅多に遭遇しない疾患です。滅多に遭遇しない疾患は臨床医がその可能性を想定できない、あるいは経験したことがないため、診断が遅れる可能性があります。そこで重要になってくるのが、発症前にどこで何をしたかの情報です。 レプトスピラ症に限らず疾患の診断にはご本人やご家族からの情報が、大きな手掛かりになることがあります。特に感染症疾患は、発症前にどこに行き、何をして、何を食べたか、ご家族の体調はどうか、あるいは普段どのような環境に住み、どのような仕事に従事しているかなど、いわゆる生活の情報が、病気を診断する上で非常に重要になってきます。しかし、多くの臨床医は多忙であり、事細かに問診できていないことも多々あります。また、そもそも疾患を想定していないと、的確な問診もできません。 このときに重要なのが、本人やご家族からの医師への積極的な情報提供です。医師が頭を捻るような診断が難しい病態のときこそ、医師から聞かれなくても、本人やご家族から、発症前の情報を積極的に伝えることがとても重要で、これが診断に大きく寄与しうるのです。 あらためて確認したい清潔と不清潔の区別 日本人は戦後、生活環境の改善と公衆衛生の発展で、多くの感染症を克服してきました。本コラムで取り上げたレプトスピラ症も生活環境の改善で激減した疾患の1つと考えます。しかし、感染症の減少に伴い、若い世代の方を中心に感染症の怖さや危機感を日本人は忘れつつあるのではないかと筆者は感じることがあります。 たとえば、駅のホームや電車内では荷物をそのまま直置きする高校生を多く見かけます。コンビニの前を通れば、地面に直接座っている人を見かけない日はありません。しかし、コンクリートやアスファルトで舗装されていても、地面は様々な動物の排泄物等で汚染されている本来、不潔な場所です。いま一度、清潔と不清潔の境界を認識すべきではないかと思います。 【引用参考文献】・人と動物の共通感染症に関するガイドライン(平成19年環境省)・築地市場で感染した重症レプトスピラ症の1例.日本救急医学会関東地方会雑誌. 43巻4号P132-136. 2022年・沖縄県与那国島で感染したと思われるレプトスピラ症の 1 例.日本病院総合診療学会雑誌20巻3号P141-144.2024年・東京23 区内で感染した重症レトスピラ症(ワイル病)の1 症例.感染症学会雑誌84巻1号P59-64. 2010年・詳細な病歴聴取により予測し得たレプトスピラ症の1例.日本救急医学会関東地方会雑誌39巻2号P326-330.2018年・非流行地(北海道)で経験したレプトスピラ症の1例.感染症学雑 92巻2号P144-147・コルトフ培地を常備していたため自施設で診断し得たレプトスピラ症の 1例.18巻2号P102-104. 2022年・血液検査と腹部超音波検査にて経過を追えたワイル病の1症例.73巻4号P800-806.2024年・レプトスピラ症の最新の知見.モダンメディア52巻10号P290-306. 2006年・急性期の髄液 PCR が診断に有効であったレプトスピラ症の 1 例.日本感染症学雑誌94巻2号P193-197. 2020年

千葉大学大学院工学研究院津村徳道 准教授 センシング技術はもともと、化粧品や生活用品を扱う、ある大手メーカーと一緒に1997年、皮膚の表皮(ひょうひ)のメラニンと、さらに表皮の下の真皮(しんぴ)のヘモグロビン、それぞれの色素成分を分離する手法として開発されました。 人間の皮膚は表層から順番に表皮、真皮、皮下組織(ひかそしき)の3層で構成されています。皮膚の色は、メラニンとヘモグロビンの色調で大きく影響されているので、個人に適した化粧品を探し出すのは、メラニンとヘモグロビンの色素を分離して、皮膚の状態を把握する必要があったからです。 この色素成分を分離する手法は光の三原色といわれる、RGB(赤=Red、緑=Green、青=Blue)で構成されるRGBカメラを使いました。これにより、肉眼では判別困難な皮膚の色素成分を判別できるようになりました。この色素成分を分離する技術を進化させるために、2003年に陰影除去技術を開発しました。陰影除去技術が必要だった背景には、皮膚というのは、その人のいる場所が明るかったり、暗かったり、または太陽光に当たっていたり、蛍光灯や白熱灯の下であったりすると、色合いが変化してきてしまうことがあったからです。 ■センシング技術で心拍変動計測に成功 2014年以降になると、基礎研究で試行錯誤を続け、へモグロビン色素を分離した顔画像を作成し、顔表面の血流変化を的確にとらえて、そこでとらえた顔表面の血流変化から、高い精度で心拍変動を計測することに成功しました。精度検証については、民間企業の接触型の心拍計で計測した脈波と比較しました。また、同時に心電図も計測して脈波のピークを検出、センシング技術との脈波の波形と、脈波のピークがどの程度の誤差が出てくるかを調べました。 さらに、スマートフォンのカメラの精度が向上したことで、スマートフォンで動画を撮影するフェーズに入りました。スマホの精度の向上が著しくなり、今のカルテコのセンシングの原型となる技術を開発して、千葉大学が特許を取得しました。 ■交感神経の活性バランスを判断し、ストレス負荷の程度を計測 心拍変動の周期から自律神経の交感神経の活性バランスを判断し、ストレス負荷の程度を計測できることから、色素成分を分離する技術に陰影除去技術が加わり、さらにスマホのカメラ精度が向上したことから、今の自律神経計測機能が実現しました。 2023年11月、MDVのPHR(パーソナルヘルスレコード)システムであるカルテコに搭載されました。これによりスマホで10秒間、動画を撮影するだけで自律神経のバランス、交感神経と副交感神経の総和であるトータルパワー、脈拍数、呼吸数を検出できるようになったのです。 自律神経の交感神経の活性バランスを計測できる体の部位は、例えば指などで皮膚を数秒、押した後、白くなって、その後に指を放すと赤くなるところです。つまり、毛細血管が通っているところです。その毛細血管を流れる血液のヘモグロビンの動きを検知する仕組みが、センシング技術です。顔だと、目の下の涙袋あたりの、比較的皮膚の薄い部分を計測するのがいいでしょう。 ■「ウエラブル端末との違い」「次の課題は血圧測定」 最近はウエラブル端末と、スマホなどをつかった画像での生体情報取得技術を比較して、長所・短所、さらには将来の可能性を聞かれることが少なくありません。そこで明確に断言できるのは、ウエラブル端末は、“点”での生体情報の取得にとどまっていることです。一方で、画像は面で生体情報を取得しているので、今後の応用可能性の余地が大きいと信じています。ただ、両社はライバル関係ではなく、いつの日か、ウエラブル端末と画像の生体情報技術が融合することもあると考えています。 画像による生体情報として課題の筆頭となっているのが、血圧の測定です。今のセンシング技術でも理論的には測定ができることになっています。現在、研究に取り組んでいます。センシング技術で簡便に血圧が測定できれば、生活者のライフスタイルに大きな変化をもたらすと想像しています。日常で血圧測定が必要な患者のQOL(生活の質)は、大きく変わるでしょう。この実現にはカメラの一層の精度向上にも依存しますが、基礎研究も絶えず続けていかなくてはいけないと思っています。
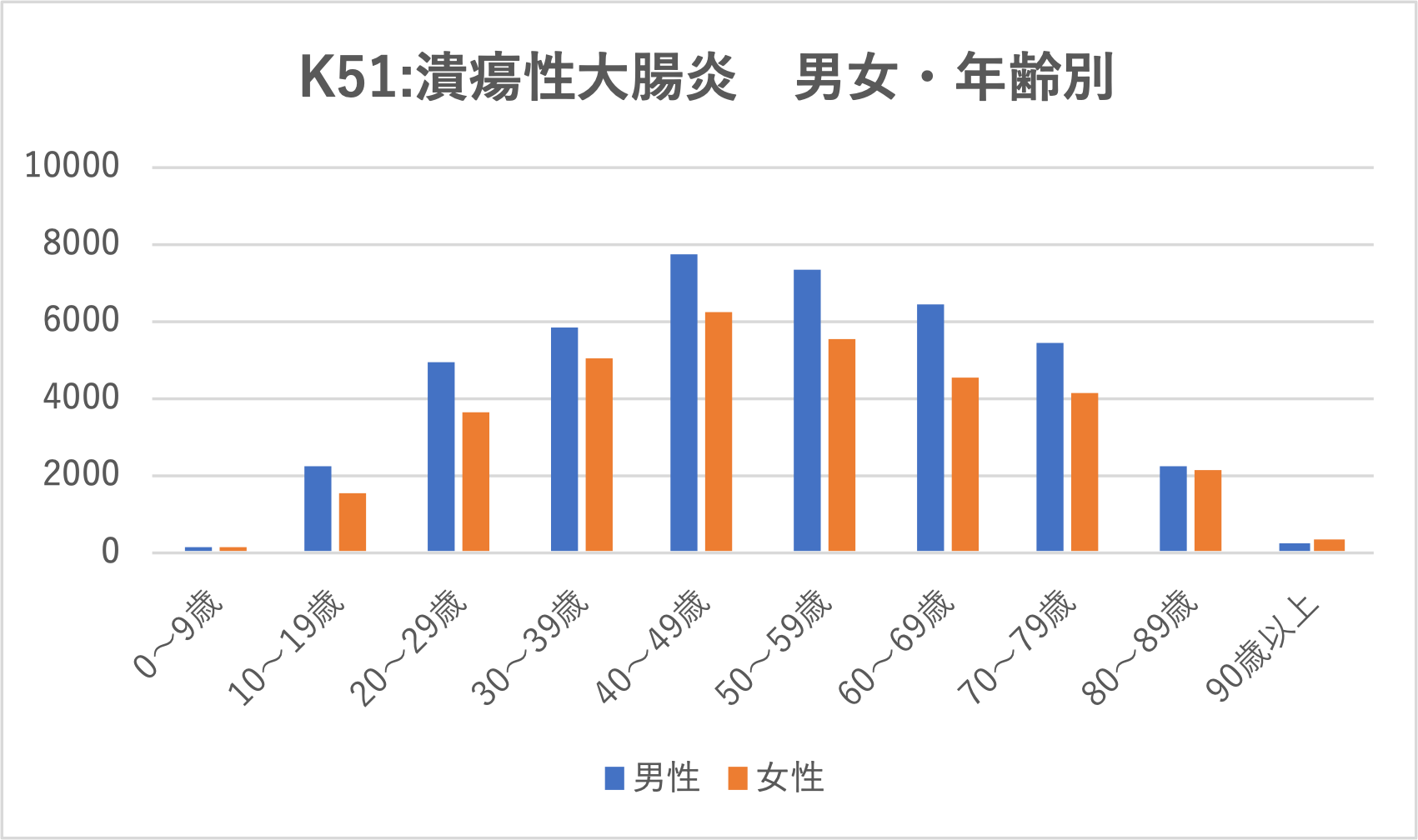
潰瘍性大腸炎とは、免疫機能の異常により大腸の粘膜が慢性的に炎症を起こす自己免疫疾患です。主な症状として、腹痛、下痢、血便などがあり、重症化すると大腸がんを合併するリスクが指摘されています。 潰瘍性大腸炎の患者数を男女・年齢別に見ました。男女ともに40代が最も多く、その後は、加齢とともに減少傾向となりました。男性の方が女性よりも全体的に多いことが分かりました。 潰瘍性大腸炎の四半期別の患者数の推移を見てみました。全体として増加傾向にあり、特に2021年以降は右肩上がりで推移していることが明らかになりました。 ■医師のコメント 水戸済生会総合病院 消化器センター長丸山常彦 医師 潰瘍性大腸炎の主な兆候は下痢を伴う血便だ。自覚症状で血便があって、それも持続的ならば早期の受診をお勧めしたい。 臨床現場の感覚では、男性だけでなく女性でも多く見られる。MDVの年代別データで40代に多いが、若年で罹患するケースも少なくない。若いと血便が出ても人に伝えるのを恥ずかしがって、受診するタイミングが遅れることがあることにも留意しておきたい。 確定診断には大腸内視鏡カメラで、大腸の炎症の度合いをチェックする。潰瘍性大腸炎は、完治は難しいので、長く付き合っていくしかない。薬物療法を続けることで寛解(症状が一時的に軽快・消失した状態)維持につながるので、服薬アドヒアランス(患者が医師の指示に従い積極的に薬を服用、治療に協力すること)が大事になる。 潰瘍性大腸炎の原因は不明であるが、何らかの免疫異常なので、患者さんは日頃から、過労や睡眠不足などによる肉体的疲労に加えて、心理面においてもストレスフルな環境にならないよう心掛けていただきたい。
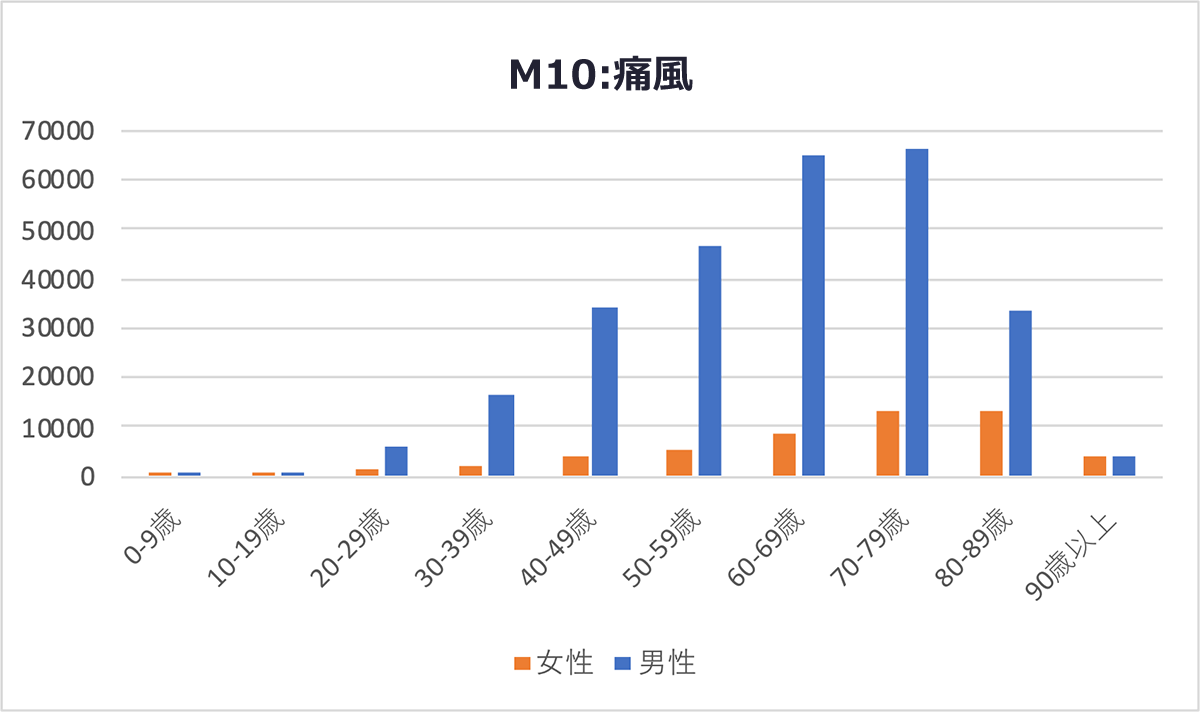
高尿酸血症とは体内の尿酸が過剰に蓄積した状態を指し、自覚症状がないため放置されがちです。尿酸値が7mg/dl以上で高尿酸血症と診断され、9mg/dl以上または8mg/dl以上で合併症を伴う場合には治療が推奨されます。尿酸が結晶化すると関節や腎臓に蓄積し、痛風発作や腎障害、尿路結石などを引き起こします。 また、痛風は高尿酸血症によって関節内に蓄積した尿酸結晶が原因で発生する激しい痛みを伴う発作性の関節炎で、特に足の親指の付け根に多くみられます。痛みは数日で治まるものの、高尿酸血症を治療しない限り、発作を繰り返します。さらに、高尿酸血症の患者は高い確率でメタボリックシンドロームを合併するとされており、動脈硬化のリスクも高まるため、適切な尿酸コントロールが重要となります。 ■痛風は男性で顕著に多い 高尿酸血症の患者数は40歳以降で急増し、70〜79歳が最も多い結果となりました。痛風の患者数も40歳以降で増加し、60〜79歳が多くなっています。男女別では、いずれの疾患も男性の割合が多く、特に痛風は男性に顕著に多い傾向がありました。女性も年齢とともに患者数が増加していますが、男性ほどの急激な増加は見られませんでした。 ■医師のコメント(1) 山形大学大学院医学系研究科 腎臓膠原病内科 今田 恒夫教授 医療ビッグデータで痛風患者は60~79歳が多いが、日常臨床の視点からすると、もっと若い世代に「予備軍」がいると考えている。関節炎などの痛みを何度も経験していても、対処療法にとどまり治療を継続していない、いわゆる「隠れ痛風」とでもいう人が一定数いると考えている。 健康診断で尿酸値が高くても痛みがないので放置されることがある。すると次第に尿酸結晶が蓄積され関節炎を引き起こしたりする。仕事が忙しい働き世代が適切に受診できずにいて、痛みを堪えながら生活している可能性がある。そして、「たかが、痛風」と言って侮っていると危険だ。合併症によっては、死に至る疾患であることの啓蒙・啓発が必要だ。 現在、「高尿酸血症・痛風の治療ガイドライン」を2026年に改訂しようと検討を続けている。その中でも、「合併症予防」などを深掘りする方向だ。高尿酸血症はメタボリックシンドローム(内臓肥満に高血圧・高血糖・脂質代謝異常が組み合わさることにより、心臓病や脳卒中などになりやすい病態)を高い確率で併発するとされている。 合併症に関する科学的根拠(エビデンス)となる研究論文が積みあがってきているので今後、慎重な検討を重ねた上で、治療ガイドラインに反映させたいと考えている。 ■医師のコメント(2)社会医療法人慈生会 等潤病院谷口泰之 副院長 高尿酸血症と痛風の予防には、生活習慣の改善が必須です。いずれの疾患も、男性が多いのは暴飲暴食が要因の一つでしょう。また、家族歴がある場合、高尿酸血症の発症リスクが高くなるので注意が必要です。 尿酸はプリン体の代謝産物であるため、プリン体の過剰摂取や代謝異常が尿酸値を上昇させます。プリン体を多く含む食品としては、赤身肉、シーフード、レバー類などが挙げられます。特に、アルコールの過剰摂取はよくありません。一方で、低脂肪乳製品の摂取が尿酸値の低下に寄与することが示されていますので、ぜひ参考にしていただきたいです。 高尿酸血症と痛風が女性に関係ない疾患とは言えません。閉経前には女性ホルモンの関係で尿酸値の上昇を抑制できていた面がありますので、閉経後は発症リスクが高くなることを知っておいた方がいいでしょう。
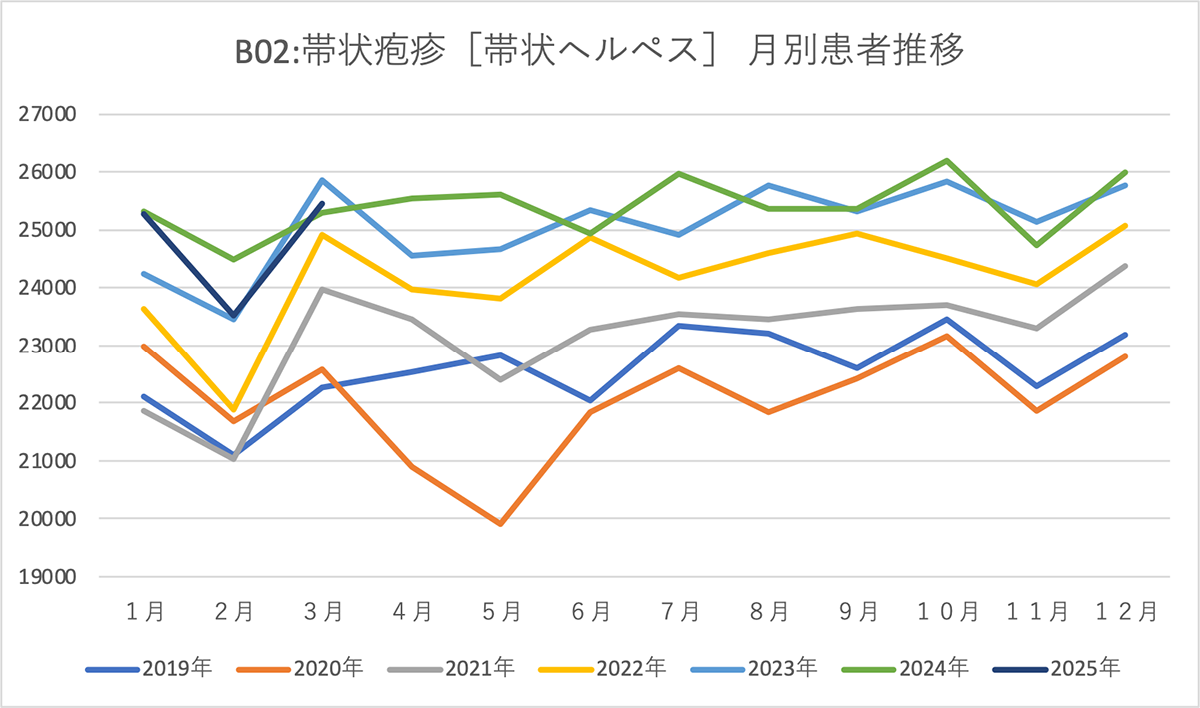
帯状疱疹ワクチンの定期接種制度が2025年4月、全国でスタートしました。対象は原則として65歳以上の高齢者で、生ワクチンと不活化ワクチンのいずれかを選択できます。帯状疱疹は多くの場合、小児期に感染する水痘ウイルスが原因で発症します。 水痘の治癒後もウイルスは体内の神経節に潜伏し、加齢や疲労、ストレスなどによって免疫力が低下すると、ウイルスが再活性化して発症に至ります。発症率は50代から上昇し、80歳までに約3人に一人が発症するとされています。発症時には皮膚の神経に沿って強い痛みを伴う赤い発疹や水疱が出現します。 症状は主に胸部や背部、上肢に現れますが、顔面や頸部(首)にも生じることがあります。多くは2〜4週間程度で皮膚症状と痛みが改善するものの、神経損傷が残る場合には、痛みが数か月から数年にわたって持続することがあります。MDVのデータを用いて帯状疱疹の患者数推移(全体と月別)と男女・年齢別患者割合、治療薬別患者数の推移を調査しました。 新型コロナウイルス感染拡大の影響で受診抑制があった2020年に一時的な患者数の減少がみられましたが、その後は増加傾向にあることがグラフから読み取れました。 月別で詳しく見ると、2月は毎年、患者数が減少しその後、3月から春先にかけては増加する傾向が見られました。また、7月から10月にかけて患者数が増加する傾向にあり、夏から秋にかけて発症が増える季節性が認められました。これは、気温や湿度の変化、夏季の疲労蓄積、免疫力の低下などが関係している可能性があります。一方、11月から翌年1月にかけては、患者数がやや横ばい、あるいは減少傾向であることが分かりました。 ■医師のコメント 社会医療法人慈生会(同足立区)等潤病院 皮膚科 伊藤聖子 医師 帯状疱疹は過去にかかった水痘(水ぼうそう)のウイルスが原因です。そのため初診時に血液検査をしてもすでに抗体を持っているので分かりません。 間を置いて検査をすると抗体価が上昇して判断できることがあります。ただし、なるべく早く抗ウイルス薬を開始した方が合併症の予防に効果的なので、通常、血液検査はしません。 最近は、皮疹である水ぶくれの中の汁を採取して確定診断するキットもでてきています。帯状疱疹は体の左右のどちらかに、帯状の皮疹が現れます。皮膚科の通常診療では、皮疹があるかどうかと、それに伴う痛みの範囲などの問診から、帯状疱疹かどうかを判断しています。例えば、二の腕あたりに皮疹があっても、指先にまで痛みが広がっていたりします。 合併症である神経痛は通常、3週間程度で改善しますが、長期にわたり痛みが続くこともあります。その場合には、根気よく付き合っていく必要があります。

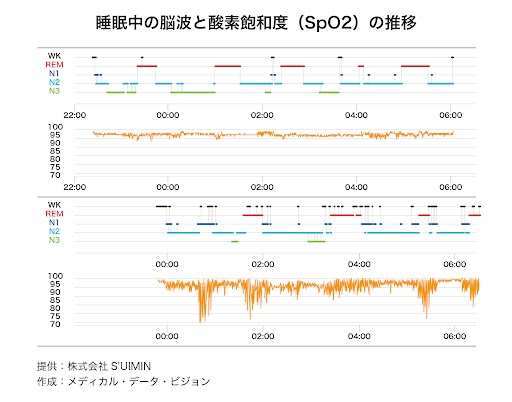
しっかり寝たつもりなのに、朝起きると体がだるい、疲れが取れていないーー。こんな経験をした人は少なくないだろう。 こうした“朝ダル”は睡眠中に血糖値が急低下する、いわゆる「夜間低血糖」が関係している可能性がある。夜間低血糖は睡眠の質に悪影響を与えるため、睡眠時間をしっかり確保しても疲れが取れないだけでなく、かえって疲れがたまって翌朝のだるさにつながってしまう。 睡眠と血糖値の関係に詳しいみぞぐちクリニック(東京・八重洲)院長の溝口徹氏に話を聞いた。 https://toyokeizai.net/articles/-/886375

「疲れた時にどう対処していますか?」と一般の人に尋ねたところ、多くの人が活用しているのは入浴、笑い、アロマ、マッサージ、体操、指圧、漢方薬、音楽などでした。 そこで、今回は科学的効果が明らかになってきた森林浴とみどりの香りの科学的効果についてご紹介いたします。 ■森林浴でリフレッシュ 林野庁のウェブサイトには、森林浴にはがんやウイルスからからだを守るために大切な働きをしているNK活性(※1)などの免疫力を高める効果がみられることや、心身の癒しと関係している副交感神経活動が高まり、ストレス時に高まる唾液中のコルチゾール濃度が低下することなどが紹介されています。 ※1体内のNK細胞がウイルスに感染した細胞やがん細胞をどれだけ効率的に攻撃できるかを示す指標 私たちは大学生12人の協力を得て、精神的な作業を3時間続けた後に、都市環境と森林環境で2時間休息した場合の違いを調べてみました。その結果、気分の落ち込み、イライラ感、活力、不安感、意欲などの自覚症状は、明らかに森林環境の方が大きく改善していることが分かりました。 さらに、精神作業を3時間するだけで血液中の酸化ストレスが上昇していましたが、森林環境で2時間の休息を取った場合は酸化ストレスが減少して元に戻りました。しかし、都市環境で2時間休息を取った場合は回復がみられなかったのです。 このような違いの理由としては、森林浴ではそよ風が肌に触れ、鳥や虫たちの声を聞くことによる快適感や、静寂な環境に身を置くことによる精神的安定、森林の緑が目の疲れを癒す効果などがみられ、神経系を介して免疫系や内分泌系の変化がみられると考えられています。また、木が放出するフィトンチッドなどの香りによる殺菌作用やリラックス効果なども関係していることも分かってきています。 ■緑の香りの抗疲労効果 みどりの香りの主成分は、青葉アルコール、青葉アルデヒドです。この香りをネズミに嗅がせてみますと、元気な時には変化はみられませんでしたが、疲労モデルのネズミでは活動量を増やす効果がみられることが分かりました。 さらに、よりヒトに近い動物であるサルで調べたところ、みどりの香りには単純作業に伴う反応時間の低下を改善する効果がみられ、その時の脳の中を覗いてみると前頭葉の一部が活性化していることも確認されました。 そこで、24人の大学生を対象に7日間、みどりの香りを入眠時に30分間使用して、その前後の変化を調べたところ、みどりの香りを7日間使用後は疲労や抑うつの得点が有意に改善していました(図1)。 疲労回復には、質の良い睡眠が重要であることが良く知られています。そこで、香りを嗅ぐ前の3日間(前)、香りを嗅ぎ始めて1-3日目(中)、香りを嗅ぎ始めて5-7日目(後)における睡眠効率を調べてみたところ、睡眠効率が95%未満の睡眠障害がみられる9人では香りを嗅ぎ始めて1-3日目(中)より回復がみられ、5-7日目(後)には有意な睡眠効率の改善が確認され、みどりの香りによる疲労回復効果の一端が明らかになってきました(図2)。 生活環境ストレスに伴う疲労においても、疲労の増悪とともに相対的な交感神経の過緊張な状態に陥ることが知られていますが、みどりの香りには精神活動に伴う相対的な交感神経の過緊張を和らげる効果も報告されていますので、今後の活用が期待されています。 ■補助療法は医療専門家と相談することが重要 1. ヨガと瞑想の効果: ヨガや瞑想は自律神経バランスを整え、ストレスや不安を軽減する効果があります。一部の研究では、ヨガの実践者は座っている人よりも自律神経のホメオスタシス(※2)能力と自律神経のレジリエンス(※3)が高いことが示されています。また、瞑想のモニタリングには心拍変動分析アルゴリズムが提案されています。これは自律神経の活動を定量化するためのもので、瞑想の効果を評価する一つの手段とされています。 ※2外部環境や体内の変化に対して、生命維持に必要な生理機能を一定の範囲内に保とうとする生体の恒常性維持機能 ※3 困難な状況やストレスに直面した際に、しなやかに立ち直り、適応していく力 2. 音楽療法とリラクゼーション: 音楽療法は自律神経の調和を促進し、心拍数や血圧、ストレスホルモンのレベルを下げる効果があります。音楽と自律神経との間には相互作用があり、音楽が自律神経系の活動に影響を及ぼし、物理的、感情的、認知的健康に寄与することが示唆されています。 3. バイオフィードバックと自律神経: バイオフィードバックは自己の自律神経の活動について学ぶ方法で、心拍数や筋肉の緊張などの身体の特定の機能をモニタリングします。バイオフィードバックトレーニングはストレスへの反応を変える行動療法の一種で、症状(例えば、痛みや筋肉の緊張)の軽減に非常に成功しています。さらに、このトレーニングは精神療法と組み合わせて使用すると、特に持続的な効果があります。 4. アロマセラピーと自律神経の調整: アロマセラピーは特定のエッセンシャルオイルの香りを利用して心と身体をリラクゼーションさせ、ストレスや不安を和らげ、より良い睡眠を促します。エッセンシャルオイルの吸入は、オルファクトリ(嗅覚)系への信号を伝え、脳を刺激して神経伝達物質(例えば、セロトニンやドーパミン)を分泌させることで、気分を調節します。ラベンダーやレモン 、ベルガモットなどの各種エッセンシャルオイルは、ストレス、不安、抑うつ、そして他の気分障害を軽減するのに役立つとされています。 5. マッサージ療法: マッサージ療法は身体の筋肉をほぐすだけでなく、自律神経にも影響を与えます。特にストレスや緊張を感じている時、マッサージは自律神経の活動を調節し、リラクゼーションを促すことがあります。ただし、マッサージが自律神経に与える影響についての科学的な研究はまだ限られています。 これらの補助的療法は、自律神経のバランスを整え、ストレスを管理し、全体的な健康と幸福感を向上させるための重要なツールとなり得ます。ただし、個々の人に最適な療法は、その人の具体的な症状、生活習慣、健康状態などにより異なります。したがって、これらの療法を試す前には、医師に相談することが重要です。 【参考】 林野庁 https://www.rinya.maff.go.jp/puresu/h17-10gatu/1013sinrinyoku.html 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授

―非糖尿病者の低血糖の原因とは 医師 加藤 開一郎 はじめに 従来、低血糖を来す疾患は比較的稀であると言われてきました。しかし、近年の非糖尿病者の低血糖の報告が増加しています。その中には慢性的な低血糖症状を、うつ病や認知症と誤診されていたケースの報告も少なくありません。 インターネットには、糖尿病治療に関連する低血糖の情報は、豊富にみられます。その一方、非糖尿病者の低血糖について詳述した情報は、非常に限られ、またその多くが断片的な情報です。このため、本コラムでは、「非糖尿病者の低血糖の原因」をテーマに非糖尿病者の低血糖について、より系統的に詳しく説明し、低血糖への理解を深めていただきたいと思います。なお、今回のコラムは、成人非糖尿病者の低血糖を想定したお話なので、糖尿病治療薬による低血糖、および小児の先天性代謝異常に伴う低血糖には触れていないことを予めご了承ください。 低血糖が生じる原因メカニズムとは 健康な人でも食事をしてしばらく時間が経過すると空腹を感じます。これは生理的な血糖変動です。しかし、通常のカロリーの食事を摂取し、身体活動量も極端に多くないのに、生理的な血糖変動の範囲を超え、病的な血糖の低下を来すことがあります。本コラムではこのような血糖の低下を「低血糖」と呼称し解説していきます。 早速、低血糖の原因疾患を見ていきたいと思います。表1に低血糖の原因を列挙しました。聞きなれない病名ばかりだと思いますので、1つずつ後述していきます。 表1.低血糖の原因分類 ―――――――――――――――――――――――― ■内因性低血糖 インスリノーマ 膵外腫瘍 非インスリノーマ性低血糖症候群 ・反応性低血糖(食後低血糖症) ・上部消化管術後低血糖症(胃切除・幽門側胃切除・肥満手術) ・成人膵頭細胞症 自己免疫性低血糖 ・インスリン自己免疫症候群 ・インスリン受容体異常症B型 インスリン拮抗ホルモン低下症 ・下垂体前葉機能不全症 ・副腎皮質機能不全症 重症腎不全 肝硬変・肝不全 低栄養(例:神経性食思不振症) ■外因性低血糖 ・薬剤性低血糖(血糖降下薬・インスリン) ・薬剤性低血糖(糖尿病治療薬以外の薬剤) ・アルコール性低血糖 ・運動後遅発性低血糖 ・外来性インスリンによるインスリン抗体が原因の低血糖症 ――――――――――――――――――――――――――――――― 上記の表をご覧いただくと、低血糖には、かなりの種類があることがお分かりいただけると思います。低血糖は大きく内因性低血糖と外因性低血糖に分類できます。内因性低血糖は、自身の身体の中の原因による低血糖です。これに対し、外因性低血糖は、薬剤やアルコール、過度な運動、インスリン注射など、体外からの低血糖を誘発する原因が存在する低血糖をいいます。ここからは、上記の表に列挙した疾患について詳細を説明していきます。 ■インスリノーマ インスリノーマは、インスリンによる低血糖を引き起こす代表的な疾患の1つです。インスリンは膵臓のβ細胞でつくられるホルモンの一種で、血糖を下げる作用があります。インスリノーマは、このインスリンを産生する細胞が腫瘍性に増殖し、血液中のインスリン濃度が上昇するため低血糖を来します。 ■膵外腫瘍による低血糖 インスリノーマは膵臓にみられる腫瘍ですが、まれに膵臓以外の場所の腫瘍性病変が、インスリンに類似した成分を分泌することがあり、この成分による低血糖が生じることがあります。これを膵外腫瘍による低血糖と呼んでいます。 ■反応性低血糖(食後低血糖症) 反応性低血糖は食後低血糖症とも呼ばれ、食事による急激な血糖上昇に対し、過剰にインスリンが分泌されることで生じる低血糖です。食後に気分不快、異常な眠気、倦怠感、頭痛、動悸等の低血糖症状が見られる場合、反応性低血糖の可能性を想定する必要があります。 ■上部消化管術後低血糖 胃切除後や幽門側胃切除の手術を受けたことがある方に見られる低血糖です。胃の手術後は、急速に食物が小腸に流れ込むようになり、急激な血糖上昇につながります。これにより急速に過剰なインスリンが分泌され、低血糖を生じます。低血糖症状の出現は、食後2~3時間が多く、冷や汗、めまい、空腹感、倦怠感などの低血糖症状を来します。 また、近年は高度肥満の方に対する、肥満手術が国内でも実施されるようになっています。この肥満手術の術後の方に低血糖が生じることが報告されています。この原因として、高度肥満の方は、術前にインスリン抵抗性と呼ばれるインスリンの効果減弱があるため、大量のインスリン分泌の状態にあります。このため、肥満手術後にもこれまで同様のインスリンが分泌さると、相対的にインスリンが過剰となり、低血糖を生じる原因の1つであると推測します。 ■成人膵頭細胞症 膵頭細胞症は、小児では先天性高インスリン血症とも呼ばれ、成人膵頭細胞症は成人で発症、発見される高インスリン血症による低血糖です。先述したインスリノーマも高インスリン血症を来す膵臓疾患ですが、膵頭細胞症は、膵臓のβ細胞が腫瘍は形成せずに、過剰にインスリンを分泌するため低血糖を来します。 ■インスリン自己免疫症候群 自己免疫性低血糖の1つで、免疫のトラブルで自分自身の膵臓から分泌されるインスリンに対し、自己抗体をつく疾患です。インスリンと抗体が結合した状態から、急激にインスリンと抗体が離れ、そのインスリンがインスリン受容体に作用すると低血糖を引き起こします。 ■インスリン受容体異常症B型 これも自己免疫性低血糖の1つです。インスリン受容体に対し、誤って自己抗体ができてしまい、インスリンとインスリン受容体間の作用を阻害します。このため、夜間・早朝に低血糖を来し、食後には顕著な高血糖を呈します。何らかの自己免疫疾患を有している方に発症しやすいとされています。 ■下垂体前葉機能不全症 下垂体前葉には、インスリン拮抗ホルモンと呼ばれる血糖を上昇させるホルモンの分泌をコントロールする機能があります。下垂体前葉の脳梗塞、脳出血、腫瘍、炎症などのトラブルにより、下垂体前葉が正常に機能できなくなると、副腎からの血糖を上昇させるホルモンの分泌が低下し、低血糖を来します。 ■副腎皮質機能不全症 副腎皮質はコルチコイドと呼ばれるホルモンを産生する臓器で、血糖については副腎皮質で産生される糖質コルチコイドが血糖の維持に関与します。副腎皮質機能が低下した状態では、糖質コルチコイドの産生分泌が低下しますので、低血糖が生じます。 ■肝硬変・肝不全 肝臓は血糖の維持に2つの大きな役割を果たします。1つはブドウ糖をグリコーゲンとして貯蔵する役割です。もう1つは非炭水化物系の栄養からブドウ糖を生み出す「糖新生」の役割です。私たちが食事を抜いても、急に低血糖で倒れないで済むのは、肝臓に蓄えられた糖質の放出や糖新生により、血中のブドウ糖濃度が維持されるためです。 しかし、肝硬変や肝不全の状況では、まずブドウ糖の貯蔵庫としての役割が果たせなくなります。さらに肝硬変では糖新生の働きも低下しますので、低血糖を来しやすくなります。その上、肝臓におけるインスリンの分解も遅くなりますので、さらに低血糖を来しやすくなります。このため、肝硬変を持病でお持ちの方は、低血糖に注意が必要になります。 ■アルコール性低血糖 アルコールは肝硬変の原因の1つで、肝硬変を介して低血糖を来しますが、肝硬変を来していない状況においても、アルコールの多飲自体が肝臓における糖新生を阻害し、低血糖を来す原因となります。このため、アルコールの多飲の方が意識障害を来した場合には、アルコール中毒だけではなく、低血糖による意識障害も想定しておく必要があります。 ■重症腎不全 腎機能が高度に低下し、維持透析を開始した方は、低血糖がみられることがあります。この原因は3つあります。1つは腎機能の低下によりインスリンの分解が遅くなることです。これにより血中のインスリンが高めに残存し、低血糖につながりやすくなります。2つめに腎臓は肝臓と同様に糖新生の働きを担う臓器です。腎機能が低下した状態では、この糖新生の機能が低下しており、低血糖につながりやすくなります。さらに血液透析自体でも低血糖が生じる場合があり、透析をされている方は、低血糖には注意が必要です。 ■医原性低血糖(糖尿病治療薬・その他薬剤) 糖尿病治療で使用される血糖降下薬・インスリンは、低血糖の原因となることは多くの方が認識されていると思います。しかし、糖尿病治療以外の薬剤も低血糖の原因となることがあり、プロポキシフェン、β ブロッカー、サルファ剤、サリチル酸、ジソピラミド抗不整脈薬のシベンゾリン、抗菌薬の一種であるペンタミジンは低血糖の原因薬剤として知られています。このため、低血糖を指摘されたら、糖尿病治療を受けていなくても、薬剤をきちんと確認する必要があります。 また、医療行為にかかわる低血糖の1つに副腎ステロイドがあります。副腎ステロイド製剤の長期間使用は、副腎からのホルモン分泌を低下させます。この状態で急にステロイドの内服を中止すると、急激な副腎ホルモンの不足を招きます。これはステロイド離脱症候群と呼ばれ、その症状の1つに低血糖があります。このため自己判断によるステロイドの急な中止は絶対に避けなければいけません。 ■外来性インスリンによるインスリン抗体が原因の低血糖 膵臓が分泌する本来のインスリンを内因性インスリンと呼ぶのに対し、インスリン注射で使用されるインスリンを外来性インスリンと呼ぶことがあります。インスリン自己免疫症候群のところで、自分のインスリンに対し自己抗体ができることがあるとお話しましたが、インスリン注射をしていると、そのインスリンに対しても抗体ができることがあります。これによりインスリン注射の効果が不十分になり、血糖の変動幅が大きくなり低血糖を来すことがあります。 ■運動後遅発性低血糖 激しい運動をして半日ほど経過して低血糖を来すことがあり、運動後遅発性低血糖と呼ばれています。1型糖尿病の患者さんにより多くみられると報告されています。 ここまで低血糖の原因疾患やリスクについて、概説してきました。低血糖の原因疾患を詳細に覚えていただく必要はありません。今回のコラムでお伝えしたかったのは、低血糖の原因は多数に及ぶということです。そして、ご自身の持病や過去の手術歴から、低血糖のリスクがあるかどうかを把握いただければ幸いです。 大切なのは低血糖の症状を知り、疑うこと 今回は2回のコラムで低血糖について解説してきました。何らかの体調不良があったとき、「低血糖の可能性は」と疑うことが重要です。そのためには、低血糖の症状は十分に知っておく必要があります。このため、前回のコラムでご説明した低血糖の症状を表2に再掲します。 低血糖の診療において問診から得られる情報は非常に重要です。特に一定のタイミングで繰り返し生じる低血糖症状は、その時間帯に本当に低血糖を起こしている可能性が高いです。低血糖の症状の多くは、空腹時に生じやすいものが多くを占めます。しかし、反応性低血糖のように食後に限って低血糖の症状が出現する場合もあります。また、空腹時の低血糖でも、夜間や早朝の低血糖なのか、日中の食事の合間の低血糖なのかなど、どのタイミングで症状が出現するかも、低血糖の原因を特定するために重要な情報となります。 長文となりましたが、ここまでお読みいただき、誠にありがとうございました。 表2. 低血糖時の症状と所見 (実臨床で遭遇する所見) 全身症状 脱力感 空腹時の倦怠感 ふらつき(特に空腹時) 易疲労感(疲れやすい)頭部周囲の症状頭痛 めまい(特に空腹時) 生あくび 眠気(空腹時あるいは食後)眼・視覚 霧視(目のかすみ) 瞳孔散大(瞳孔が大きく開いている) 一過性の視力障害 眼振 複視(物が二重に見える)循環器症状動悸(ドキドキする) 頻脈(脈が速い)皮膚症状冷や汗 発汗亢進 空腹時の冷や汗 冷感顔面顔面蒼白・顔色不良消化器症状強い空腹感 飢餓感 吐き気手・指手や手指のふるえ意識・行動意識障害 空腹時の意識障害 意識消失 傾眠傾向 昏睡状態 異常な行動 意味不明な言動精神症状抑うつ・うつ状態 無気力、意欲低下 不安・不安感 焦燥感 不穏、錯乱、興奮 せん妄 パニック発作 神経質、易刺激性思考・記憶集中力低下 思考力低下 記憶障害 記憶力低下 認知機能低下けいれんけいれん発作・けいれん重責運動障害 体動困難(うごけない) 動作緩慢(動作がゆっくり) 半身麻痺(半身が脱力) 四肢麻痺(四肢が脱力) 下肢脱力感 空腹時の脱力感 失調(体のふらつき)言語障害呂律緩慢(構音障害) 失語症 発語困難感覚障害口唇のしびれ 手足のしびれ ※筆者に調べ(国内論文のみ) ※本表には軽度低血糖から重度低血糖の症状所見を含む 【引用参考文献】 IGF-II 産生腫瘍と低血糖.糖尿病 54(12):886~887,2011 腎疾患と糖代謝.日腎会誌 2019;61(5):560‒56 HLA-DRB1*04:04 を有した高齢インスリン自己免疫症候群 (平田病)の 1 例 糖尿病 65(6):312~318,2022 肥満手術後に食後低血糖症状をきたした高度肥満を伴う2型糖尿病の 1 例 糖尿病 56(12):943~948,2013 2型糖尿病の経過中に高インスリン血症性低血糖を繰り返した膵島細胞症の1例 糖尿病 67(4):181~188,2024 インスリン抗体により引き起こされる低血糖.月刊糖尿病 #129 Vol.13 No.1 P75 我が国の内因性高インスリン性低血糖症の疫学、診療実態に関する研究 厚生労働科学研究費補助金(難治性疾患政策研究事業) 分担研究報告書 インクレチン分泌動態を検討した成人発症膵島細胞症の 1 例 糖尿病 58(9):695~701,2015 糖尿病治療に関連した重症低血糖の調査委員会報告.糖尿病学会60巻12号P826-842.2017 救急外来における低血糖症例の検討.日本救急医学会雑誌24巻7号P391-398.2013 低血糖性昏睡.日本内科学会雑誌105巻4号P683-689.2016 高血糖緊急症・低血糖.日本内科学会雑誌101巻7号P2085-2090.2012 中枢神経系の後遺症を残した低血糖昏睡3例の臨床像.糖尿病49巻4号P267-273.2006 低血糖昏睡.日本内科学会雑誌93巻8号P1525-1531. 2004 下垂体機能低下症.日本内分泌学会雑誌98巻S.HPT号.P90-92. 2022 心易疲労感・食欲不振などの症状からうつ病を疑われ紹介となったACTH単独欠損症の1例.心身医学55巻3号P261-268. 2015 うつ病とされてきた慢性副腎皮質機能低下症の1例.日本プライマリ・ケア連合学会誌37巻3号P265-267. 2014 うつ病が疑われ心療内科に紹介された下垂体性副腎皮質機能低下症3例の特徴.心身医学56巻11号P1134-1139. 2016 頻回の低血糖発作により判明した維持透析患者の続発性副腎不全の1例.高知赤十字病院医学雑誌.27巻1号P119-122. 2022

日本人の約4割が半年以上続く慢性的な疲れを自覚し、その半数近くの人が疲れのために生活の質が低下しているという現状は、決して好ましいものではありません。そこで、今回からは疲れた時の対処法とその効果についてご説明します。 ■疲れの対処法とその効果 大阪府民1,219人に「あなたは普段どのようにして疲れに対処していますか?また、その効果はいかがですか?」と聞いたことがありました。その結果、疲れたときには多くの人が日本茶やコーヒー、お酒などを活用していると答えています(図)。 しかし、この結果から判断しますと、これらは疲れの回復にはあまり効果はなく、多くの人が日常生活の中で効果を感じている回復法は入浴でした。皆さん、疲れたときに自宅に帰って、風呂に入りほっとすると疲れが取れたような気がする。これが実感だろうと思います。末梢循環が改善し、またリラックス効果もみられるようです。 疲労回復効果だけをみてみますと、入浴よりも温泉の方が良い結果となっていますが、これは温泉地に行くとおいしいものを食べたり、自然に触れたりすることができるといった転地療法の効果が加わっているものと思われます。 また、それほど多くはありませんが、効果が高いと感じておられるものとして、笑いがあります。大阪は大衆演芸が盛んですので、疲れには笑いが良いと意識的に感じる機会が多いのかもしれません。それ以外には、マッサージや体操、指圧、漢方薬、音楽などに効果があると感じている人も多く、動物との触れ合い、アニマルセラピーが疲れの回復に結び付くと答えている人もいます。 なお、Aさんに有効な疲労回復法が、必ずBさんにも有効であるとは限りません。疲労の回復には性格や気質に伴う個人差がありますので、うまく自分に合う回復法を見つけることも大切です。 ■入浴の疲労回復効果 日常生活において一番多くの人が実感している入浴の疲労回復効果についてご説明します。入浴による効果は、温熱効果で血管が拡張して全身への血液の流れが改善し、酸素や栄養素の供給が増えることが関係しています。また、バスタブの中では水面からの深さに応じて水圧がかかっていますので適度なマッサージ効果も認められます。さらに、水中では常に体重により圧迫されていた膝や腰の負担が浮力によって軽減することも疲労回復に関連していると思われます。 入浴の効果はお湯の温度によっても違っています。42度以上の高温浴は、交感神経の活動を高めて新陳代謝も促進され、抑うつ状態の改善や意欲の向上などの疲労回復効果が期待できます。一方、39度以下の比較的ぬるめの入浴では副交感神経の活動が高まり、リラックス効果が期待できます。 さらに、ぬるめの入浴では入眠誘発効果も期待できます。比較的ぬるめのお湯にゆったりとつかっていますと、体の深部体温が38度程度まで上昇しますが、入浴後に体温が下がり始めると眠気を誘発することが分かっています。そこで、不眠でお困りの方には、この体温低下に伴う眠気を利用されることをお勧めしています。 しかし、多くの方は入浴後に居間でテレビをみてくつろいだり、歯を磨いたりしておられ、せっかくの好機を無駄にしています。入浴後30分以上時間が経過してしまいますと、上昇していた深部体温は元に戻り、入眠誘発効果は失われてしまいます。この効果をうまく活用するためには、入浴前にするべきことをすべて処理し、入浴後はすぐに寝付くことが大切です。 最近では、浴槽に泡や水流をつくり出す装置を設置して入浴を楽しんでいる方も多くみられます。泡風呂には交感神経系の過度な緊張を軽減する効果があり、また暖かい湯の流れに体を当てることは、筋肉の緊張が取れ、脳機能の回復効果が認められることも分かってきています。 入浴は、科学的な効果が明らかになってきている家庭でできる一番身近な疲労回復法の1つですので、自分にあった入浴法を取り入れられることをお勧めします。 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授

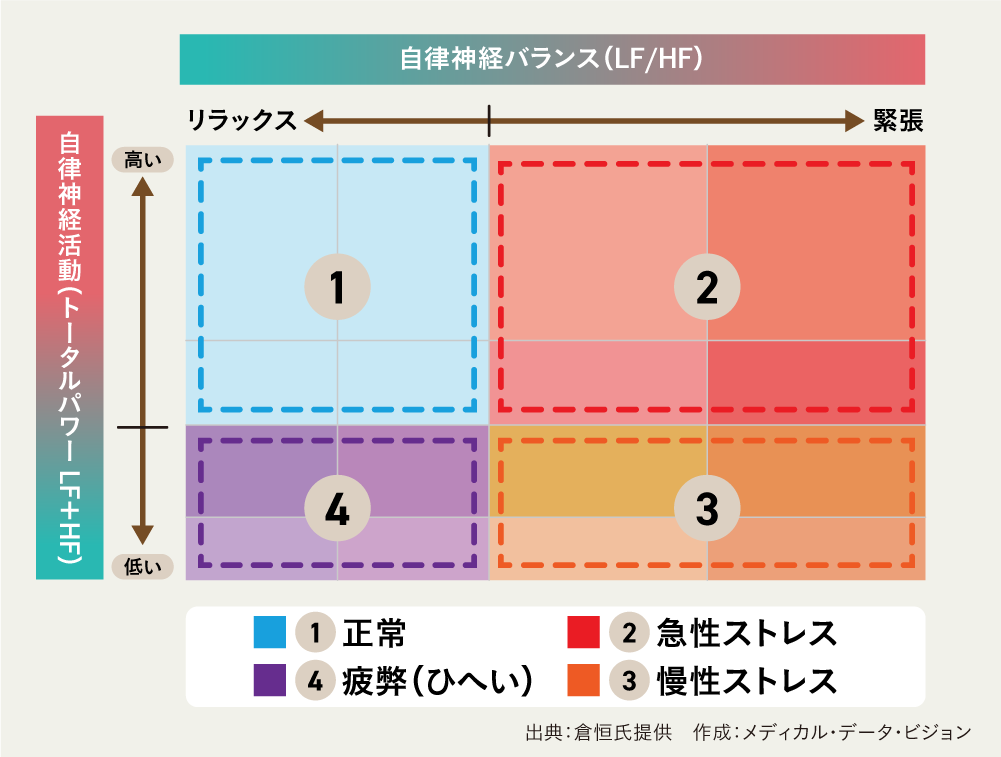
健康な状態でも激しい運動や長時間の労作(骨を折って働くこと)をした場合、過度のストレス状況におかれた場合などに、“だるい”、“しんどい”という感覚で疲れを自覚することが、体を休めるきっかけとなっています。日常生活で経験している生理学的な疲労は、体を休めることにより元の正常な状態に回復するので長く続くことはありません。 しかし、風邪などの感染症や炎症性疾患、悪性腫瘍などの身体疾患に陥った場合や、自律神経系の障害、不安障害、うつ病などのメンタルヘルス障害に罹患した場合など、病気に伴う疲労は生理学的な疲労とは異なり、体を休めるだけではなかなか回復しません。 また、疲労と疲労感はあまり区別することなく用いられていますが、「疲労感なき疲労」や、逆に「疲労なき疲労感」の存在が知られていて、正しく理解する必要があります。 ■ヒトはなぜ、疲労、疲労感が必要なのか? では、ヒトはなぜ疲れを感じるのでしょうか?その答えは、「疲労感は体を守る大切なアラーム信号」だからです。ヒトが激しい運動や長時間の作業をしている時、細胞レベルでは、たんぱく質や遺伝子に傷が増えていきます。傷の量が限界を超えてしまうと細胞は壊れてしまいますので、傷を修復する必要があります。 しかし、活動を続けたままでは細胞内のエネルギーを細胞修復に利用することができません。そこで、ヒトは疲労感を合図に休息を取り、体を元の健康な状態に戻しているのです。 ■単純作業に伴う自律神経の変化 大学生24人を対象に、2時間連続で単純な足し算をした時の自律神経の変化を調べてみたところ、自覚的な疲労感の増加、反応時間の遅延と連動して交感神経と副交感神経のバランスが崩れ、交感神経の過緊張状態に陥ることがわかりました。その後に休息を取ることで疲労感が回復すると、交感神経の過緊張状態も改善が認められ、精神作業に伴う疲労と自律神経の変化は深く関わっていることが確認されています。 ■環境変化に適応できないと自律神経バランスが崩れる さて、春先は入社や入学、異動などで環境が変わることが多いのですが、このような環境変化にうまく適応できないと、自律神経バランスが崩れて失調症状が出てきます。新しい環境に対応しようとする4月に症状が出やすいのですが、そこから遅れて5月の連休明けに症状が出る、いわゆる五月病と呼ばれるものです。 症状が出てから対策をとることも大事ですが、環境の変化で起こるだろうことを頭に入れ、事前対策をとることもできます。環境の変化がどのように自律神経に影響するか、そのメカニズムをわかりやすく解説したのが、下の図です。自律神経バランスを横軸に、自律神経活動量を縦軸にしたものです。 簡単に説明すると、環境にもっとも適した状態が①の正常で、自律神経が良好に保たれている状態を示しています。そして、環境が変わると交感神経の活動が活発になり、緊張状態に陥ります。 これが②の急性ストレスがかかった状態です。環境が変わったときだけでなく、職場で過剰労働をさせられたり、人間関係でぎくしゃくしたりしたときも同じことが起こります。 ②の急性ストレスは体の正常な反応で、帰宅してリラックス状態になれば①に戻ります。①と②を行き来するのであれば、まったく問題ありません。ところが、仕事を家に持ち帰って、自宅にいてもリラックスができない状態が続くと、③の慢性ストレスへと移行します。これは交感神経や副交感神経に関係なく、自律神経の活動そのものが低下した状態です。 最も重い状態なのが、④の疲弊状態です。一見、リラックスできているようですが、自律神経の活動が低下し正常な動きができなくなっている状態です。出社できなくなったり、仕事に集中できなくなって単純なミスが続いたり、夜眠れなくなったり、食欲がなくなったりします。つまり、④の疲弊状態にならないようにすることが、自律神経の健康を保つために必要です。 大事なのは、自分の体調に合わせたケアをすることです。例えば、運動は自律神経の正常化に役立つのですが、体調によってはやり過ぎがかえって逆効果になります。リラックス法でも同じようなことが言えて、その人に合う・合わないがあるので、自分が心地よいと思う方法を探してほしいのです。 一方、休息にもなるのでリラックスすることは大事ですが、ただだらだらと過ごすのではなく、ON・OFFの切り替えは必要です。特に大事なのは朝です。起きたら交感神経の駆動をかけたほうがいいのです。目覚めたらカーテンを開けて朝日を浴びる。その後、熱いシャワーを2~3分浴びればさらにスイッチが入ります。朝食も欠かさないでほしいです。 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授

良質な睡眠は自律神経系の健康を維持する上で必要不可欠です。睡眠中には、自律神経は体内のリズムを整え、心身を回復させるために必要なプロセスを行います。具体的には、副交感神経はエネルギーを温存し、体を回復させる役割があります。副交感神経は、心拍数を減らし、血圧を低下させます。また、消化管を刺激して、食べ物の消化や不要物の排泄を促します。食べ物から吸収されたエネルギーは、組織の修復や形成に利用されます。 睡眠障害は自律神経のバランスを乱す可能性があります。具体的には、睡眠が不足または中断されると、交感神経の活動が過剰になり、ストレス反応を引き起こす可能性があります。交感神経の活動が過剰になると、心拍数が増加し、心臓の収縮力が高まり、呼吸がしやすくなるように気道が広がります。これにより、体内のエネルギーが放出され、筋肉に大きな力が入るようになります。この状態は、体が「闘争・逃走反応」を起こしていると解釈できます。一方、副交感神経の活動が抑制されると、体のリラクゼーションや回復機能が低下します。これらの変化は、長期的には健康問題を引き起こす可能性があります。 41人の大学生を対象に睡眠と自律神経との関係について調べたところ、交感神経と副交感神経の活動量を合わせた自律神経全体の活動量は、客観的な指標を用いて調べた夜間睡眠効率と正の相関が認められ、睡眠効率が低下している学生は自律神経活動が低下していることが分かりました。 質の高い睡眠を確保するためには、良好な睡眠習慣の確立が重要です。一定の就寝時間を設定し、リラクゼーションのテクニックを利用するなどの手段で、自律神経のバランスを整え、深い睡眠を促進することができます。 リラクゼーションのテクニックは睡眠の質を向上させ、自律神経のバランスを保つのに役立ちます。 ヨガ、瞑想、深呼吸などのテクニックは副交感神経を活性化し、リラクゼーションと良質な睡眠を促進します。これらのテクニックは自律神経の調節に有効であり、健康な生活をサポートします。 グラフの上段は一日の活動量と自律神経バランスの関係を示しています。起きている時間帯に交感神経が活性化していることが分かります。一方で、下段は一日の活動量と副交感神経活動量との関係を示しています。赤枠で囲った睡眠中に副交感神経が活性化しています。 副交感神経の活動が活発になっていると、睡眠は良質になります。自律神経を正常に保つためには、良質な睡眠でいかにリラックスができるかが重要となります。寝る前には交感神経を刺激しないように、スマホを使わないようにして、照明を落とす。朝日を浴び、朝食を摂ることで交感神経の活動が活発になり始めます。 自律神経バランスと自律神経活動量は24時間で同じ変動を繰り返しています。心身が健康状態にある人の自律神経バランスをみると、日中は交感神経が活性化し、寝ている間は収まっています。対して、副交感神経は睡眠中に活動が活発になり、リラックスしている状態が続いています。 自律神経と睡眠を最適化するために、定期的な睡眠スケジュールをつくり、リラクゼーション技術を活用することが重要です。これにより、深い睡眠が得られ、生活の質が向上します。 監修 大阪大学大学院医学系研究科 倉恒弘彦 招へい教授
心臓や胃腸の動き、体温、血圧、発汗などは、ヒトの意識とは無関係にコントロールされており、この調節を担っているのが自律神経だ。 そして、ヒトは疲れてくると自律神経系に変化が生じやすく、特に春先は要注意だという。どんな対策が必要か、自律神経に詳しい倉恒弘彦氏(大阪公立大学医学部代謝内分泌病態内科学客員教授)に話を聞いた。 記事URLは以下↓ https://toyokeizai.net/articles/-/859503

自律神経機能は心拍変動を解析することで計測できます。心拍計のデータを活用し、心拍間隔の周波数を分析します。心拍変動の中の、主に交感神経系を反映する低周波成分パワー値(Low Frequency、LF)と副交感神経系を反映する高周波成分パワー値(High Frequency、HF)を使います。そこから、自律神経バランスを算出し、さらに自律神経活動量を導きます。この自律神経活動量とは、交感神経と副交感神経の総和で、自律神経活動が活発かどうかの目安になります。トータルパワーと言ったりもします。カルテコでは自律神経バランスを「自律神経指数」、自律神経活動量を「トータルパワー」と、それぞれ表示しています。 ■自律神経に影響を与える、ストレス、食事、睡眠、運動 ストレスは自律神経に大きな影響を与え、そのバランスを乱す可能性があります。交感神経は「戦うか逃げるか」の反応を引き起こし、ストレス状況に対応します。しかし、長期的なストレスは自律神経に過負荷をかけ、身体的・精神的な不調を引き起こすことがあります。 さらに、ストレスは自律神経の病気を引き起こす可能性があり、これらの病気は体のあらゆる部分とプロセスに影響を及ぼす可能性があります。ストレス管理の方法を学び、日常生活でのストレスをうまく処理することは、自律神経と全身の健康を維持するために重要です。 また、食事も自律神経の機能に影響を与えます。バランスの良い食事は、体全体の機能を支える栄養素を提供し、自律神経が最適に働くためのエネルギーを供給します。具体的には、ビタミン、ミネラル、良質な脂質、タンパク質、繊維を含む食事が推奨されます。反対に、高糖質、高脂肪、加工食品などの不健康な食事は自律神経のバランスを乱し、その結果、身体的・精神的な健康に影響を与える可能性があります。 良質な睡眠は自律神経のバランスと健康に不可欠です。睡眠中には、副交感神経が主導し、身体と心は休息と再生のための重要な時間を過ごします。成人の場合、一晩に7から9時間の睡眠が推奨されます。不十分な睡眠は自律神経系のバランスを乱し、慢性的な疲労や不安、集中力の低下など、身体的・精神的な不調を引き起こすことがあります。睡眠の質を向上させるためには、定期的な睡眠スケジュールの維持、適切な睡眠環境の確保(暗く、静かで、適切な温度)、カフェインやアルコールの摂取の制限などが有効です。 適度な運動は自律神経の健康を促進します。運動はストレスを減らし、心拍数や血圧を制御し、免疫系を強化します。これらは全て自律神経の重要な役割であり、適度な運動は自律神経がこれらの役割を適切に果たすのを助けます。具体的には、週に150分の中等度の運動、または75分の激しい運動が推奨されます。 しかし、過度な運動は逆にストレスを引き起こすため、運動量は適切に管理することが重要です。つまり、適度な運動は心と体の健康を維持し、自律神経のバランスを保つために不可欠な要素となります。 監修 大阪大学大学院医学系研究科 倉恒弘彦 招へい教授

医師 加藤 開一郎 はじめに 人命に関わる緊急の病態に1つに低血糖があります。低血糖は脳のダメージを来し、時には脳の不可逆的な後遺症を来しうる非常に怖い病態の1つです。低血糖は糖尿病治療に伴う低血糖と、糖尿病治療以外の原因による低血糖があり、近年、高齢者の糖尿病患者さんの増加が抱える課題として、糖尿病治療薬による重症低血糖の指摘があります。 その一方、救急外来に搬送された低血糖事例の分析により、搬送された低血糖患者の約4割は、糖尿病治療を受けていなかったとする報告もあります。糖尿病治療していないのに低血糖が生じる背後には、低血糖を来しやすい持病や、直接的に低血糖を来す疾患が隠れています。このため、糖尿病の治療を受けていない方でも、低血糖についての知識に触れていただくことは、とても重要だと考えます。 低血糖は動悸や冷や汗など典型的な症状以外にもさまざまな症状があり、1例を挙げると何となくボーとしている、意欲がない、元気がないという症状を呈する患者さんが、うつ病として治療を開始され、その後の経過で低血糖によるうつ状態と判明した事例の報告も少なくありません。 さらに、低血糖はそれ自体が危険な病態ですが、意識消失や痙攣発作、思考力低下などが原因となり、交通事故や転落・転倒など二次的な事故にもつながるリスクも懸念されます。このため、糖尿病治療を受けている方だけではなく糖尿病治療をしていない方も、低血糖について幅広く知っていただきたいと考え、今回のコラムでは低血糖についてお話します。 低血糖とは? 血糖値は血液の中の血漿と呼ばれる液体成分のブドウ糖濃度の値を示しています。検査項目名としては、医療機関によっては、血糖ではなくグルコース(Glucose)と表記されることもありますが、血糖のことを指しています。血糖値は血液の採取の仕方により3つの血糖があります。最も一般的な血糖値は、「血漿血糖」で、これは腕の静脈から血糖測定専用の試験管に採血し、測定した血糖のことです。健康診断や病院の外来で腕から採血し、測定された血糖のほとんどは「血漿血糖」を指します。一方、指先に細い針を刺し、血液を出して測定する血糖を「全血血糖」と言います。糖尿病でインスリンを使用されている方は、ご自身の指先で血糖測定をしている方もいらっしゃると思います。 低血糖は血液中の液体成分である血漿内のブドウ糖の濃度が低下した状態を意味します。全血血糖では測定値が血漿血糖より10㎎/dlほど低く出るとの報告もあり、一般には血糖値が70㎎/dl以下を目安に「低血糖」と呼んでいます。そして、著しく血糖値が低下した状態を「重症低血糖」と言い、腕からの採血の場合には血糖値60㎎/dl以下、指先からの血糖値は50㎎/dl以下が重症低血糖の目安とされています。なお、「低血糖」という用語は、疾患名ではなく血糖値が低下した状態を表現する病態名であり、低血糖を来す背景には、その原因が存在します。このため低血糖に関して重要なのは、まずは低血糖の存在を疑い、低血糖を確認し、その次にその原因を特定して対処していくことです。 低血糖の症状・所見 血液中のブドウ糖濃度が低下すると、人体を構成する細胞内へのブドウ糖供給も低下します。低血糖の影響を最も深刻に受けやすい臓器が、脳(中枢神経系)です。脳の神経細胞は、他の臓器の細胞とは異なり、エネルギー源としてブドウ糖しか利用できません。このため、低血糖は脳に深刻な障害を来し、症状が出現します。表1は低血糖時の自覚症状と他覚的に確認された所見について、筆者が国内の症例報告論文のまとめたものです。実際の医師の文献報告に使用された表現をできるだけそのまま記載しています。 この表を見ると低血糖は多彩な症状を呈することが分かります。しかし、実はこれらの症状は、その由来により大きく2つに分けることができます。1つは低血糖に対する交感神経の興奮による症状です。そして、もう1つは低血糖による脳の神経細胞の障害による症状です。 表1. 低血糖時の症状と所見 (実臨床で遭遇する所見) 全身症状 脱力感 全身倦怠感 空腹時の倦怠感 ふらつき 空腹時のふらつき 易疲労感(疲れやすい)頭部周囲の症状頭痛めまい 空腹時のめまい 生あくび 眠気眼・視覚 霧視(目のかすみ・かすみ目) 瞳孔散大(瞳孔が大きく開いている) 一過性の視力障害 眼振 複視(物が二重に見える)循環器症状動悸(ドキドキする) 頻脈(脈が速い)皮膚症状冷や汗 多汗 発汗亢進 空腹時の冷や汗顔面顔面蒼白(顔が白い・顔色が悪い)消化器症状強い空腹感 飢餓感 吐き気 嘔吐手・指手指振戦(手指の震え) 手の振戦(手の震え)意識・行動意識障害 空腹時の意識障害 意識消失・意識消失発作 傾眠・傾眠傾向 昏睡・昏睡状態 異常行動・奇異行動 意味不明な言動精神症状抑うつ うつ状態 無気力 意欲低下 不安・不安感 焦燥感 不穏、錯乱、興奮 せん妄 パニック発作 神経質、易刺激性思考・記憶集中力低下 思考力低下 記憶障害 記憶力低下 認知機能低下 見当識障害けいれんけいれん発作 けいれん重積運動障害 体動困難(うごけない) 動作緩慢(動作がゆっくり) 半身麻痺(半身が脱力) 四肢麻痺(四肢が脱力) 下肢脱力感 空腹時の脱力感 失調(ふらつき)言語障害 呂律緩慢 失語症 発語困難 呂律緩慢(構音障害)感覚障害口唇のしびれ 上下肢感覚障害 四肢のしびれ 手足のしびれ ※筆者調べ(国内論文のみ) ※本表は軽度低血糖から重度低血糖の症状所見を含む ※本表は重症度および中枢神経症状と自律神経症状は分類はしていない 血糖値がおよそ70~50㎎/dlで見られる症状は主に、低血糖に対する自律神経の1つである交感神経の興奮による症状です。交感神経の興奮は、アドレナリンの分泌による動悸や頻脈、冷や汗、手や指先の震え(振戦)、顔面蒼白、不安感等の症状を出現させます。また、脳の神経細胞の低血糖症状として、頭痛や気持ち悪さ、空腹感、倦怠感、脱力感を感じることもあります。交感神経の興奮症状は、脳の神経細胞の障害の症状よりも先に出現するため、低血糖の「警告症状」と表現する論文もあります。 血糖値がより低下する重症低血糖では、脳の神経障害の症状がより強く出現します。その代表的な症状が意識障害です。救急外来で頻回に遭遇する低血糖の患者さんの多くは、意識障害(意識状態の異常)で搬送されます。意識障害も大きな幅があり、眠気を自覚する程度から意識朦朧(もうろう)の状態、あるいは意識が全くない状態、さらには昏睡状態など、意識障害の重症度はさまざまです。 また、低血糖により不穏や錯乱と言われるような興奮状態や異常行動、あるいは意味不明な言動がみられることもあります。これらの症状は、一見するとまるで脳炎や精神疾患のように見えてしまうこともあります。 さらに低血糖は脳卒中と非常に類似した症状を呈することがあります。具体的には、半身の運動麻痺、あるいは四肢運動麻痺です。また低血糖では、しびれなどの感覚障害や、呂律(ろれつ)が回らずうまく発語ができない構音障害、言葉の理解や発語が障害される失語症なども報告されており、これらの症状も脳卒中の典型的な症状と非常に似ています。 実際、救急外来では、脳卒中を疑われ救急搬送された方が、実は脳卒中ではなく低血糖であったという事例を時々経験します。そして、低血糖では、てんかんのようなけいれん発作を生じることもあります。これも低血糖により脳の神経細胞がダメージを受け、悲鳴をあげるかのように誤った電気信号を発することに由来していると推測されます。 このように重症低血糖は、一見すると脳卒中やてんかん、あるいは脳炎、精神疾患のような症状を来します。このため、実際の医療現場では意識障害や脳卒中症状、てんかん症状を呈する患者さんが搬送されたら、とにかく迅速に血糖測定をして低血糖の有無を確認します。また、すぐに血糖を確認できない状況の場合には、低血糖の可能性に備え、予めブドウ糖を投与することもあります。重症低血糖が、脳に修復不可能なダメージ来す恐れがあるため、低血糖は一刻を争う緊急の状態なのです。 一方、低血糖の症状が、うつ状態や意欲低下などの精神的な症状を来す場合もあり、何となく体調がすぐれない、気が滅入る、体がだるいなどの症状を、うつ病と勘違いされ、精神疾患として治療されていた事例も報告されています。このような事態を避けるため、うつ状態の患者さんに遭遇したとき、いきなりうつ病とは決めつけずに、低血糖をはじめとする身体疾患の可能性をしっかり調べることが重要になります。 早期に低血糖の存在に気付くために ここまで低血糖の症状を概説してきました。低血糖の症状は多様ではありますが、空腹の時間帯に高頻度に出現する症状や、空腹の時間帯に悪化する症状は、低血糖による症状である可能性を想定する必要があります。また、糖分摂取で症状が消失する場合、もしくは改善する場合はより一層、低血糖の疑いが強くなります。 低血糖の症状以外で低血糖の存在を疑うのに役立つものは、日頃の健診や外来で受ける血液検査の血糖値だと筆者は考えています。糖尿病治療をしていない方が、空腹で採血した血糖値が70㎎/dl台である場合、健診前に食事を抜いたことによる生理的な血糖の低下なのか、それとも何らかの低血糖を来す疾患が隠れているのか判断に迷います。しかし、一般には空腹でも70㎎/dlを下回ることはほとんどないとされ、血糖値70㎎/dl以下になる場合は、何らかの低血糖を来す病態が存在するものと考えて、対処していくのが望ましいと考えられます。また、長期の血糖推移を示すHbA1cも一緒に低値であれば、さらに慢性的な低血糖の存在を疑っていきます。 無自覚低血糖も存在する ここまで、低血糖の症状にフォーカスをお話しました。しかし、注意すべきことがあります。それは自覚症状がない「無自覚低血糖」の存在です。 実は長年、糖尿病に罹患していると、糖尿病の神経障害で自律神経系がダメージを受けて、本来、低血糖で生じる交感神経の興奮症状が見られない場合があります。また、慢性的に頻回に低血糖を繰り返すと低血糖症状を生じなくなることが報告されています。さらにβ遮断薬と呼ばれるカテゴリーの心不全治療薬や降圧剤を服用していると、低血糖に対する交感神経の興奮がブロックされてしまい、低血糖になっていても自覚症状がない「無自覚低血糖」という状態を来すことがあります。 無自覚低血糖の場合、自分自身も周りの人も低血糖に気付かないため、いきなり意識消失やけいれん発作の症状が起きるということもあります。このため、低血糖の症状がないから絶対に低血糖は起こしていないとは、言い切れない場合があることを知っておく必要があります。 次回のコラムでは低血糖の原因について詳しくお話します。ここまでお読みくださいまして、ありがとうございました。 【主な参考文献】 糖尿病治療に関連した重症低血糖の調査委員会報告.糖尿病学会60巻12号P826-842.2017 救急外来における低血糖症例の検討.日本救急医学会雑誌24巻7号P391-398.2013 低血糖性昏睡.日本内科学会雑誌105巻4号P683-689.2016 高血糖緊急症・低血糖.日本内科学会雑誌101巻7号P2085-2090.2012 中枢神経系の後遺症を残した低血糖昏睡3例の臨床像.糖尿病49巻4号P267-273.2006 低血糖昏睡.日本内科学会雑誌93巻8号P1525-1531. 2004 下垂体機能低下症.日本内分泌学会雑誌98巻S.HPT号.P90-92. 2022 心易疲労感・食欲不振などの症状からうつ病を疑われ紹介となったACTH単独欠損症の1例.心身医学55巻3号P261-268. 2015 うつ病とされてきた慢性副腎皮質機能低下症の1例.日本プライマリ・ケア連合学会誌37巻3号P265-267. 2014 うつ病が疑われ心療内科に紹介された下垂体性副腎皮質機能低下症3例の特徴.心身医学56巻11号P1134-1139. 2016 頻回の低血糖発作により判明した維持透析患者の続発性副腎不全の1例.高知赤十字病院医学雑誌.27巻1号P119-122. 2022 夜間低血糖によりhemichorea-hemiballismusを来した1例.神経治療学40巻2号P112-116. 2023 血糖コントロールに関する新規質問表の作成とそれを用いたインスリン治療患者の低血糖・高血糖発現の実態把握の試み.糖尿病48巻1号P19-32.2005

医師 加藤 開一郎 はじめに 現代社会において、認知症は高齢化とともにその罹患率が上昇し、深刻な健康問題となっています。進行性の脳の疾患である認知症は、単なる物忘れとは異なり、記憶や思考、行動に影響を及ぼします。そのため、認知症は、早期に診断し、病型に適した治療を開始することが、患者本人はもとより、家族や社会全体にとっても極めて重要です。しかし、どれほど優れた治療方法が確立されても、患者本人が早期に医療機関への受診までたどり着かなければ、早期診断、早期治療は実現されません。本稿では、アルツハイマー型認知症を中心に最近の動向に触れ、今後、認知症の早期受診と早期治療開始を実現するための方策を考察したいと思います。 おもな認知症 認知症は、脳の神経細胞が徐々に破壊されることによって生じる一連の症状の総称です。代表的なものにアルツハイマー病、脳血管性認知症、レビー小体型認知症などがあります。これらの病気は、それぞれ異なる原因や症状を持ちますが、共通して記憶力の低下、判断力の低下、言語障害、行動異常などを引き起こします。 アルツハイマー型認知症は、脳にアミロイドβという異常な蛋白質が沈着し、正常な脳神経細胞が破壊されることにより、認知症を生じる疾患です。これに対し、脳血管性認知症は、動脈硬化を背景に、脳の血管が細くなり、閉塞することで、脳に小さな脳梗塞が蓄積し、これが認知機能の低下を招きます。このため、脳血管性認知症の予防のためは、高血圧、脂質異常症、糖尿病や喫煙などの動脈硬化リスクを適切に管理することが重要です。なお、アルツハイマー型認知症と脳血管性認知症は、併存していることも少なくありません。 アルツハイマー型認知症治療薬の最近の動向 ところで、アルツハイマー型認知症の治療薬について、2023年と2024年に大きな動きがありました。従来の治療薬とは全く異なる作用機序を持つ2つの新薬が、厚生労働省により承認されたのです。それがレカネマブ(製品名:レケンビ®)とドナネマブ(製品名:ケサンラ®)の2つです。 従来のアルツハイマー型認知症の薬物療法では、アセチルコリンエステラーゼ阻害薬やNMDA受容体拮抗薬が使用されることが一般的でした。これらの薬物は、認知機能低下の症状の進行を遅らせる効果があると言われるものの、根本的に認知症の進行を止める薬剤ではなく、アルツハイマー型認知症を根本から治すという薬剤ではありませんでした。これに対し、今回、承認された2つの新薬は、アルツハイマー型認知症の原因物質であるアミロイドβを除去する作用を持ち、より根本的な治療アプローチが期待される薬剤となります。 早期受診の重要性とその難しさ 認知症は、早期に発見し、病型に応じた対応を開始することで生活の質の低下を最小限にすることが期待できます。しかし、アルツハイマー型認知症や脳血管性認知症は、すでに進行してしまった場合、認知機能を回復させることは非常に困難です。このため、早期に発見し、早期の治療介入が重要で、治療開始時期が患者さんの生活の質を大きく左右します。早期治療の開始には、まずは早期受診が理想的であることは言うまでもありませんが、筆者自身は早期受診には大きな障害があると感じています。このため、このハードルのために診療のスタートラインに立てない患者さんもいるのではないかと考えます。 早期受診を難しくするハードルの1つ目が、初期の段階に認知機能低下を患者自身や家族が気づくのが難しい点です。物忘れが頻繁になり、日常的な会話や生活に支障をきたすようになり初めて、ご家族は受診の必要性を認識されるケースが多いように感じています。よく認知症の早期発見のためには、ご家族が注意深く観察し、早期の兆候を見逃さないことが重要ですと言われます。しかし、一緒に暮らしているご家族であるが故に、日々の変化に慣れてしまい、認知機能の低下を異常として認識できず、早期治療のタイミングを逸する可能性もあります。 また、早期受診を妨げる2つ目は、病識の欠如、または病気を認めたくない心理です。認知症の初期の場合、自身の認知機能低下について、病識がない人が相当数いるのではないかと推測します。「この程度ならわざわざ受診の必要性はない」、あるいは、「もう年なのだから」と考えて、受診されない方も多いのではないでしょうか。 たしかに、加齢に伴う生理的な認知機能の低下はあります。しかし、早期に認知症を発見するという観点では、本人や家族が生活に支障を感じる前から、認知機能の低下を検知する必要があります。また、認知症がかなり進行すると、自身が認知症であることの自覚がさらに難しくなり、病識がありません。このような状況では、家族が認知症の症状のため、病院に連れて行きたくても、本人に認知症の自覚がありませんので、なかなか医療機関への受診が難しく、やむなくご家族だけで相談に来られるケースも多々経験します。 認知症の早期受診の実現のために 私は認知症の早期発見と早期受診を実現するため、一定の年齢に達した方は、健康診断において、認知機能検査(HDS-R・MMSE等)を必須の検査として取り入れるべきだと考えています。 進行した認知症であればご家族も気が付けると思いますが、早期の認知機能低下を日常生活の中から、ご家族が見出すことは非常に難しいと私は考えます。このため認知症の早期発見のためには、定期的に認知機能検査を受けるのが一番だと考えます。健康診断に定量的な認知機能検査を組み込むことが実現すれば、認知機能の推移を数値で経年的に追跡することが可能となります。そして、同じ年代の人の認知機能の値と比較することで、現在の認知機能が正常内なのか、それとも病的な認知機能低下が存在するかを評価できます。また、この認知機能検査の数値は、治療効果の評価にもそのまま利用可能です。 どんなに素晴らしい薬剤が開発されても、患者さんがそこにアクセスできる仕組みがなければ、その恩恵が患者さんに届きません。このため、私は健診において認知機能検査が当たり前となり、システム的に認知症を早期発見し、受診を促す流れが必要だと考えます。 参考文献 認知症診療ガイドライン2017

神経という言葉で多くの方は、痛み、熱さ、振動などの情報を脳に伝える感覚神経や、脳から体を動かす指令を筋肉に伝える運動神経を連想されると思います。これらは体性神経系と呼ばれており、ヒトの意識と結びついた神経系です。 一方、心臓や胃腸の動きや体温、血圧、発汗などの調節は、ヒトの意識とは無関係にコントロールされており、この調節をしているのが自律神経です。最近の研究により、ヒトは疲れてくると自律神経に変化が生じることが分かってきました。■交感神経と副交感神経 車の運転にはエンジンを作動させて車を動かすアクセルと、動いている車を停止させるブレーキがあります。同様にヒトの体の心臓、血管、胃腸、気管などの各臓器も、アクセルやブレーキの働きをする自律神経によって調節されています。 交感神経の活動が高まると、心拍数は速くなり、血管は収縮して血圧が上昇し、気管は拡張して多くの空気を肺に取り込むことができるようになります。しかし、胃腸に対しては抑制的に働き、胃腸の動きは停止します。副交感神経は、交感神経とは逆の作用があります。自律神経の働きは、主に交感神経と副交感神経のバランスによって調節されています。 ■単純作業に伴う自律神経の変化 大学生24人を対象に2時間連続で単純な足し算をした時の自律神経の変化を調べてみたところ、自覚的な疲労感の増加、反応時間の遅延と連動して交感神経と副交感神経のバランスが崩れ、交感神経の過緊張状態に陥ることが分かりました。その後、休息を取ることにより疲労感が回復すると、交感神経の過緊張状態も改善が認められ、精神作業に伴う疲労と自律神経の変化は深く関わっていることが確認されています。 自律神経機能に関する評価では、交感神経と副交感神経のバランスとともに、交感神経や副交感神経の活動量の変化を計測することも大切です。これを自律神経活動量、トータルパワーとも言います。自律神経全体の活動量は客観的な指標を用いて調べた夜間睡眠効率と正の相関が認められ、自律神経活動が低下している学生は自覚的な疲労度が高く、睡眠効率が低下していることが分かっています。監修 倉恒弘彦 大阪大学大学院医学系研究科招へい教授

はじめてのペット選び参考ガイド 犬と猫、あなたのライフスタイルに合うペットはどっち?特徴や飼育方法、費用をデータでわかりやすく解説。初心者にもおすすめの選び方をご紹介します。 ペットの飼育数はどうなっているの? 猫と犬の人気の移り変わりをデータで比較 以下は2013年から2024年までの飼育頭数の比較をまとめたものです。 猫は2013年から2024年の期間に約74万6千頭増加している一方で、犬は約191万8千頭減少しています。両者の飼育頭数が逆転したのは2015年頃で、それ以降は猫の飼育頭数が犬を上回り続けています。 猫の飼育数の推移と特徴 猫の飼育頭数は2013年から安定的に増加しており、2024年には約915万5千頭に達しています。 特に、コロナ禍以降は在宅時間の増加によって人気がさらに高まっています。忙しい生活を送る人にも適した「飼いやすいペット」として支持されているようです。 犬の飼育数の推移と特徴 犬の飼育頭数は2013年から減少傾向にあります。2024年には679万6千頭と、猫よりも少なくなりました。しかし、飼い主との深い絆を築ける「家族のようなペット」として根強い人気を持っています。 猫派・犬派の特徴をデータで見比べて、自分に合ったペット選びの参考にしてください。 猫と犬の性格や特徴を比較!初心者に向いているのはどっち? 猫の特徴と飼いやすさ 猫は「独立心が強く自由な性格」が魅力です。忙しい日常を送る方や外出が多い方でも飼いやすいペットとして人気があります。静かな環境でも適応できるため、都市部の集合住宅でも安心です。 猫を選ぶポイント 忙しいライフスタイルでも飼いやすい 騒音が少なく、室内飼育に適したペット 犬の特徴と飼いやすさ 犬は「忠実」「社交的」で、飼い主との時間をとても大切にします。初心者の方には比較的小型で扱いやすい犬種がおすすめです。また、散歩や運動が日課になるため、アクティブなライフスタイルを楽しみたい方に最適です。 犬を選ぶポイント 生活に散歩や運動を取り入れたい方におすすめ 忠実でコミュニケーションを楽しみたい方に最適 犬と猫の飼育費用を徹底比較!気になるコストはどのくらい? 猫の飼育費用• 初期費用:約15,000円~40,000円(キャットタワーや爪とぎなど)• 年間維持費:約158,680円(トイレ用品や医療費など) 犬の飼育費用• 初期費用:約20,000円~50,000円(ケージやリードなど)• 年間維持費:約306,801円(食費やトリミング費用など) これらの費用を事前に把握することで、長期的な飼育計画が立てやすくなります。 犬と猫の購入費用は? 一般的なペットショップでは、犬の購入費用は平均20万円〜50万円程度。犬種や血統により大きく異なります。特に小型犬や人気犬種は高額になる傾向があります。猫は犬に比べて購入費用が低めで、10万円〜30万円が平均的。保護猫を里親として迎えた場合は、初期費用がさらに抑えられることも多いです。保護猫団体では、医療費やワクチン代として数万円程度の費用を負担する場合がありますが、総額はペットショップの購入費用よりも大幅に安価です。もちろん犬でも里親として犬を家族に迎えることはできます。ただ中型犬や大型犬はの場合には飼育環境の広さや食費の負担、留守番の時間が長い場合にストレスを感じやすいこともあり、時間的な負担も猫よりはハードルは高くなる傾向にあります。これらの費用差から、猫の方が経済的な負担が軽いと感じる飼い主が多いようです。 犬はなぜこんなに大きさや形が違うの?猫と比べた進化の違いとは 「犬はなぜ様々なサイズがあるのだろう?」と思ったことはないですか?進化の過程や人間との関わり方によって、形や大きさの多様性に大きな違いがあります。この背景を理解することで、ペット選びの際の参考になります。 犬の形や大きさが多様な理由 犬は、人間が多目的に活用するために品種改良が進められてきた歴史があります。その結果、体格や能力に大きな幅を持つようになりました。 多様性の理由:品種改良: 例えば、狩猟用、牧畜用、番犬、愛玩犬など、用途に応じた改良が行われたため。人間との歴史: 約14,000年前から人間と共存しており、特定の仕事や役割を担うように繁殖されました。 猫の形や大きさが一定している理由 猫は、害獣駆除を主な目的として家畜化され、犬ほど人間による品種改良を受けていません。そのため、野生種に近い形態が維持されています。 形が一定している理由:家畜化の目的: ネズミなどの駆除が目的だったため、特別な体格や能力を必要としなかった。繁殖の自由度: 犬と比べて選択繁殖が少なく、自然繁殖に近い状態が続いてきました。 違いが生む特徴と選び方 犬の特徴: 様々なサイズや性格から、目的に合った犬を選べる。家族の一員として深い絆を築けるペット。猫の特徴: 独立心が強く、基本的な体格が一定しているため、どの猫種も初心者にとって比較的飼いやすい。 これからペットを飼う方へ:「カルテコ」で健康管理を始めよう ペットとの新しい生活は楽しみですが、健康管理が不安な方も多いはず。そんな方におすすめなのが、健康管理アプリ「カルテコ」です。 「カルテコ」の主な機能 自律神経の測定: 写真でストレスや体調の状態を簡単にチェック。 異変の早期発見: 日々のモニタリングで病気の予防や早期発見をサポート。 健康管理に不安を感じる初心者や、ペットのストレスをこまめに確認したい方、さらに獣医師との連携をスムーズにしたい方は、「カルテコ」を活用して健康管理を習慣化し、大切なペットとの幸せな暮らしをスタートしましょう! まとめ 猫と犬、それぞれの特徴や飼い方を比較すると、ライフスタイルや価値観によってどちらが適しているかが変わることがわかります。この記事を参考に、あなたにぴったりのペットを見つけてください!初心者でも安心して飼育できるヒントがたくさんありますよ。 この記事は下記の情報などを元に編集したものです 一般社団法人ペットフード協会「全国犬猫飼育実態調査」URL: https://www.petfood.or.jp/data/ Lify.jp「ペットにかける年間支出調査」URL: https://lify.jp/non-life/pet/p-pet/article-27426/ アニコム損害保険株式会社URL: https://www.anicom-sompo.co.jp/ ペット情報サイト「petmi」URL: https://petmi.jp/ PETAN - 犬と猫の進化の違いURL: https://petan.jp/dog-cat-difference-history/

良い睡眠で健康的な生活を送ろう(後編) 社会医療法人慈生会等潤病院 伊藤雅史 理事長・院長 前回は良い睡眠の重要性やチェック法、そして大きないびきの中に睡眠時無呼吸症候群が隠れていることを取り上げました。今回は良い睡眠をとるための秘訣をお伝えします。 良い睡眠には単に睡眠時間が長いだけでなく睡眠の質が重要です。睡眠の質を上げることは、疲労回復、ストレス解消、肥満防止、健康維持、美容効果など、様々なメリットがあります。何より、朝スッキリと目覚めて、昨日の疲れもすっかり取れて、日中眠たくなることもなく、一日中元気よく活動できることが一番です。 睡眠休養感という言葉があります。睡眠をとることで休養できた感覚です。2023年の国民・健康栄養調査によると、「ここ1か月間、睡眠で休養が取れている者の割合」は74.9%となり、前年(79.4%)から減少しています。睡眠休養感は2018年(78.3%)以来、8割を割り込んでいます。 睡眠の質を上げるには、生活習慣の改善が非常に重要です。生活習慣の中には、運動や入浴などのように直接的に睡眠の質を高めるものと、一日のリズムを調整する体内時計が正しく働くことで、良い睡眠習慣を獲得し間接的に睡眠の質の向上が得られるものがあります。 入浴は大切で、体を温め疲れを癒しリラックス効果が高まるのに加えて、入浴後に温まった体温が下がるタイミングが、寝つきにとって最良の時間帯となります。赤ちゃんは眠たくなると手足が温まるといわれてます。これは入眠に向けて体熱を発散しているのです。 具体的には、睡眠予定の1.5~2時間前に入浴するのがベストです。寝る前の夜食やカフェイン摂取はよくありませんし、寝酒は一時的に寝付きを促進しますが、その後は眠りが浅くなり、途中で目覚めることもあり、かえって睡眠休眠感が得られなくなってしまいます。 体内時計を整えるには、朝起きてカーテンを開けたり外出して朝の光を浴びたりして、日中は適度な運動を心がけます。夜ふかしや休日の寝坊、昼寝のし過ぎは体内時計のリズムを乱しますのでよくありません。いろいろ努力しても続く頑固な不眠では、隠れた病気が潜んでいることもあり、かかりつけ医によく相談しましょう。睡眠薬服用は安易に考えてはいけません。 厚生労働省は健康づくりのための睡眠ガイドを作成し、高齢者、成人、こどもそれぞれの推奨事項をまとめています。 https://www.mhlw.go.jp/content/001298243.pdf 【参考】 2023年の国民・健康栄養調査 https://www.mhlw.go.jp/content/10900000/001338334.pdf
正しい睡眠習慣が身に付くメソッドを紹介した、「昼間の睡魔」を解消できる"正しい休日の眠り方"では、睡眠負債を返済するためのポイントを整理した。 仕事をしている日の昼間に眠気が出なくなったのであれば、それは「睡眠負債を解消できた」というバロメーターになりそうだ(もっとも、また寝不足が続けば負債を抱えることになるが……)。 そうなると次に気になるのは、“睡眠の質”を高めるためにはどうしたらいいか、ではないだろうか。睡眠の専門家である筑波大学教授で国際統合睡眠医科学研究機構長の柳沢正史氏に前編に引き続いて話を聞いた。 記事URLは以下↓ https://toyokeizai.net/articles/-/852692

良い睡眠で健康的な生活を送ろう(前編) 社会医療法人慈生会等潤病院 伊藤雅史 理事長・院長 睡眠は体を休めると同時に脳を休めるという大きな役割を果たしています。脳は重さからすると体重の2~2.5%位しかありませんが、エネルギー消費は全体の20%以上になります。大きな働きをする分、休息も必要で、それが睡眠の大きな役割となります。 近年、生活習慣の変化により国民全体の睡眠時間は減っていて、高齢になると早寝早起きで睡眠時間も少なくなる傾向があります。厚生労働省がまとめた2023年の国民・健康栄養調査によると、1日の平均睡眠時間は6時間以上7時間未満が最も多く、男性35.2%、女性33.9%でした。また6時間未満の人は男性38.5%、女性43.6%で、性別・年齢階級別にみると男性の30~50歳代、女性の40~60歳代では4割を超えています。 一般的に6.5~7.5時間の睡眠が長生きするという意味では最適で、それより短くても長すぎても死亡リスクが高まると言われています。睡眠は寝付いた最初のころに最も深く眠り、朝に近づくにつれて浅くなります。眠りにはリズムがあり、深い眠りと浅い眠りを約90分のサイクルで繰り返しています。そのサイクルの終わりには、レム睡眠といって高率に夢を見て覚醒時と同じくらい脳が活発に働いています。朝ほどレム睡眠の時間が長くなるため、朝方に夢を見て目覚めることが多いのです。 睡眠のチェックポイントは以下です。 スムーズな寝付き 前半の2時間はぐっすり眠れる 途中で目覚めてもすぐに入眠できる 後半に夢を見ても気持ちよく爽快に目覚める 日中に眠気がない(昼食後を除く) これら全てに当てはまれば睡眠の質は良いと言えます。 いびきは、飲酒、睡眠薬の服用、疲れ、小さい下あご、太い首周りなどが原因です。いびきは一時的ならば、大きなものでも問題はありません。しかし、毎晩のような大きないびき、急にいびきが止まり呼吸も10秒以上止まって大きな呼吸が再開する、日中の強い眠気などでは睡眠時無呼吸症候群の可能性があり、受診が必要です。

医師 加藤 開一郎 全ての物価が上昇傾向にある昨今、老後の生活費のための資産運用という言葉もよく耳にします。一方、「体が資本」という言葉があるように、筆者は健康な体も大切な資産だと考えており、体の資産価値を減らさないことが重要だと考えています。健康な体は、労働を通じ収入を得る機会をもたらし、病気による大きな出費を減らし、働けなくなるリスクを減らしてくれます。しかし、人は必ず老いて体の至る所に老化の影響が出ることは避けられません。それでも自身の体を可能な限りメンテナンスし、健康という資産を減らさず、維持するかは、高齢になった時の生活の質を考える上で、とても重要なことです。 私たちが歳を重ねていく中で、体の資産価値を減らさないために、特に注意を払わなければならない臓器の1つが「動脈」です。中高年以降に発症する疾患は、がんや感染症を除くと、その多くが動脈のトラブルに起因しています。脳梗塞、脳出血、くも膜下出血、心筋梗塞、狭心症、大動脈解離、大動脈瘤、心臓弁膜症、腸管虚血、下肢の虚血性疾患など、ここに挙げた疾患は全て動脈が詰まる、あるいは破裂することにより生じる疾患です。このような動脈のトラブルの背景にあるのが、いわゆる動脈硬化です。 上記に挙げた疾患以外にも、認知症の約20%は動脈硬化を背景とした脳血管性認知症です。目の網膜動脈も動脈硬化で閉塞・破裂出血することがあり、時として視力に重大な影響を及ぼし、日常生活に大きく影響します。腎臓に目を向ければ、動脈硬化のリスクは、慢性腎臓病(CKD)のリスクでもあります。また、慢性腎臓病自体が動脈硬化のリスクにもなります。また、血液を送る腎動脈に強い狭窄をきたすと、腎臓から血圧上昇を促すホルモンの分泌を促進し、血圧が上昇し、より動脈硬化を進行させかねません。 このように、動脈硬化は全身の多くの臓器に多大な影響を及ぼします。言い換えると動脈という臓器の損傷や劣化を最小限にし、動脈の内腔に余計な物(プラーク)の蓄積を防ぎ、きれいな状態に保てるかどうかが、中高年以降の健康状態を大きく左右するといっても過言ではありません。 表1.動脈硬化のリスク ・LDLコレステロールの上昇・HDLコレステロールの減少・中性脂肪の増加・高血圧・喫煙・糖尿病・肥満・高尿酸血症・慢性腎臓病・大量飲酒 ここで動脈硬化を進行させる主な因子をあらためて確認したいと思います。表1に動脈硬化を進行させる主要な原因を列挙してみした。いわゆる生活習慣病と言われる疾患は全て動脈硬化のリスクとなっていることが分かります。 ■健診で測定されるコレステロールの種類 ここからは、動脈硬化の原因の1つであるコレステロールにフォーカスしたいと思います。健康診断で測定される主なコレステロールには、LDLコレステロール、HDLコレステロール、総コレステロール、Non-LDLコレステロールがあります。各コレステロールについて要点を下の表にまとめました。 LDLコレステロール・肝臓から血液中のコレステロール を全身に運搬する リポ蛋白。 ・悪玉コレステロールとも呼ば れる。 ・LDLコレステロールが増加すると 動脈硬化の 原因となる。 HDLコレステロール・血液中のコレステロールを回収 し、肝臓に戻す働きが ある。 ・善玉コレステロールとも呼ばれ る。 ・HDLが低下すると動脈硬化が促進 されてしまう。 総コレステロール ・コレステロールの総量を反映する ・総コレステロール=LDL+HDL +中性脂肪値の1/5で計算 ※LDLコレステロールが直接測定 できなかった時代は、総コレステ ロールからLDLコレステロールを 計算していた。LDLが直接測定で きるので、現在は測定されないこ とも。Non-LDLコレステロール・Non-LDLコレステロールはHDL 以外のコレステロール ・Non-LDL=総コレステロール ―HDLで計算できる。 ・Non-LDLの上昇は動脈硬化のリ スク ■健診でコレステロールの異常を指摘されたら 健診でコレステロールの上昇を指摘されたら、まずはどの種類のコレステロールが異常なのか確認します。動脈硬化の原因としてLDLコレステロールの上昇は有名ですが、善玉コレステロールのHDLコレステロールの低下も動脈硬化のリスクです。このためHDLコレステロールが低くないかも確認します。ちなみに総コレステロールは一般にLDLコレステロールの上昇を反映します。しかし、時としてHDLコレステロールが高く、総コレステロールの値が高く出ている場合もあります。 ■コレステロール上昇の原因は家族性高コレステロール血症に注意 コレステロールの上昇には体質や遺伝性異常により発症する場合と、他の疾患を背景にしてLDLコレステロールが上昇する場合があり、例としては甲状腺機能低下症、ネフローゼ症候群、原発性胆汁性胆管炎などが知られています。 LDLコレステロール上昇の原因を考えるとき、特に留意しなければならないのが、家族性高コレステロール血症の可能性です。家族性高コレステロール血症は、人口の300人に1人は存在するとされており、日本国内では30万人以上の患者さんが存在すると推測されています。家族性高コレステロール血症の場合、若年時よりLDLコレステロールが高く180㎎/dlを示します。そして、動脈硬化は小児期からすでに始まり、若年時から狭心症・心筋梗塞を発症し、若年死の原因となります。このため、健診で若いときからLDLコレステロールが180㎎/dl以上の時は、すみやかに専門医を受診することが必要です。 ■L/H比にも気を付けましょう 健診結果を見るときに、LDLコレステロールやHDLコレステロールのバランスも重要です。このバランスをみる指標がLDLコレステロールの値とHDLコレステロールの比であるL/H比です。L/H比は、「LDLコレステロール値÷HDLコレステロール」で求めることができます。 L/H比の基準値は1.5未満で、L/Hが2.0を超えると血管壁にコレステロールが蓄積しはじめ、2.5以上になると動脈硬化や血栓のリスクが高くなるといわれています。例えば、LDLコレステロールが160㎎/dl、HDLが40㎎/dlとします。このときL/H比は4.0となり非常に動脈硬化を来しやすい状態であることが分かります。ちなみに、この値は筆者の今年の健診の数値です。慌てて薬を飲み始めました。 LDLコレステロールやHDLコレステロールの値だけを見ていると、何となく動脈硬化のリスクがピンとこない場合でも、L/H比を計算し、自身のコレステロールのバランスを見てみると、動脈硬化のリスクがより分かりやすく把握できるかもしれません。 ■LLDコレステロールの管理目標は個々人に違う LDLコレステロールの異常が見つかった時、どんな治療をすればいいのか、あるいは直ぐに薬を飲み始めたほうがいいのか、迷われる方が多いと思います。その時に参考になるのが、目標は「LDLコレステロールの管理目標」です。これは普段、LDLコレステロールをどこまで下げておけば良いかを示してくれる値です。冠動脈疾患や脳梗塞の既往がない状態で、これから生じる疾患を予防することを一次予防といいますが、この場合は、冠動脈疾患発症のリスクが低リスクの方はLDLコレステロールの160㎎/dl未満、中リスクでは140㎎/dl未満、高リスクが120㎎/dl未満と3段階あります。自身のリスクが低~高リスクのどれに該当するかは、年齢・性別、喫煙の有無、普段の血圧、HDLコレステロールの値、LDLコレステロールの値、耐糖能異常の有無、過去に早発性の冠動脈疾患(狭心症や心筋梗塞)を起こしていないかどうかから判断します。また、糖尿病、CKD、非心原性脳梗塞、末梢動脈疾患のいずれかの合併があれば、リスクは高リスクとなります。各自がどのリスクに該当するかを確認した上で、管理目標となるLDLコレステロールが決まります。 さらに冠動脈疾患の二次予防(再発予防)では、合併症の有無により目標LDLコレステロールが100未満で、合併症の有無により管理目標値が70未満となる場合があり、一次予防と二次予防を合わせるとLDLコレステロールの管理目標は5段階もあります。このため自身のLDLコレステロールの目標値を正確に把握するのは、若干複雑な感があります。これに対し、日本動脈硬化学会のホームページでは、動脈硬化リスクを計算できるサイトや計算アプリを準備しています。お時間が許せば、一度ご覧いただければと思います。 ■薬物治療開始のタイミングについて 健診や病院の検査でLDLコレステロールが基準値を超えていることが確認されたとき、いきなり薬を飲み始めることに抵抗を感じる方も多いと思います。動脈硬化予防ガイドラインでも、薬物治療について、いきなり薬剤治療を開始せずに3~6ヶ月は生活習慣の改善によるLDLコレステロールの改善が期待できないか試みるとされています。しかし、ガイドラインにはLDLコレステロール180㎎以上が持続する際は、生活習慣の改善とともに直ぐに薬剤治療の開始を検討してもいいとも記載されています。このため、LDLコレステロールの値とリスクに応じた対応が必要と言えます。 ■最後に 動脈硬化は若年時からはじまります。そして、動脈硬化は無症状で進行していく怖さがあります。いったん動脈硬化で動脈が硬くなると、それを柔らかくする方法はありません。また、細くなった動脈をカテーテルなどで広げる治療も普及はしていますが、それなりのリスクを伴います。このため、若年時から動脈をできる限りきれいな状態に保つように心がける必要があります。 幸いにも動脈硬化を来す疾患の多くが、現代医療で適切なコントロールが可能となっています。このため、自身の動脈硬化リスクを知り、できる限り予防できるものはしっかり予防していただければと思います。今回のコラムで取り上げたコレステロールについて申し上げれば、とにかく大切なのは何年もLDLコレステロールが高い状態を放置しないことが大切です。少し面倒かもしれませんが、これを機に一度、自身のLDLコレステロールの管理目標値を確認してみてはいかがでしょうか。 【文献・資料】 動脈硬化性疾患予防ガイドライン2022年版 一般社団法人 日本動脈硬化学会HP

Vol.1 犬の最大のストレス要因は「退屈」 Vol.2 子犬の社会化期は12週齢まで Vol.3 犬は飼い主に共感できる Vol.4 しつけの理想や期待を押し付けない ーー愛犬の気持ちを少しでも分かってあげたいです。 「愛犬は今何を考えているんだろう?」「少しでも気持ちを分かってあげたい」―これらは飼い主さんが共通して考えることだと思います。犬に話しかけた時、首を左右に傾げながら聞く仕草を見たことがあるかと思います。これは集中して、音がどこから鳴っているのかを特定するためのものです。犬のコミュニケーション手段には視覚、嗅覚、聴覚を使ったものがありますが、視覚的なものは飼い主から見ても比較的分かりやすいでしょう。 参考:「動物行動医学」(2003年)チクサン出版社 犬は顔の表情や姿勢によって感情を表現しています。 ■1から7に移行するにつれて(横軸)・恐怖感、嫌悪感、懸念、不安が増し、積極的な自己主張が少なくなる・頭部は頸部腹側に対して低くなり、耳は後ろに引かれ、あるいは垂れ下がり、より弛緩する・歯は全く露出しない ■1から3に移行するにつれて(縦軸)・頭部と頸部が硬直する・首の背側で被毛が逆立ち、耳が前に傾く・眉毛は固まったように肉が盛り上がって硬直する・顎は角ばる・頸部腹側と口腔内はほとんど見えない・歯は一列に並ぶ 人と同じように、犬も周囲の危険に対して反応する機能を持ちます。1929年にアメリカの生理学者ウォルター・B・キャノンは、急性ストレスに直面した動物の反応として、「fight or flight」(戦うか逃げるか)を提唱しました。「火事場の馬鹿力」と訳されることもあります。動物が極限まで緊張し、交感神経が極限まで働いている状態で、血圧、脈拍数、呼吸数が上昇します。9の状態の犬は、多大なストレスを受けていますが、逃げ場を失ってしまい咬みつくなどの攻撃をしないとストレスから逃れられない状態になっています。 参考:「動物行動医学」(2003年)チクサン出版社 1.正常なリラックスしている姿勢 2.興奮して敵対的な反応を起こしやすくなる・肢の動きが角ばる 3.遊びに誘う仕草・前肢を持ち上げる・首がなだらかに弧を描く・尻尾が高く上がる 6.意思的に敵対する態度・両後肢をさらに大きく開く・尻尾は弓なりになって目立つように高く上がる・背中全体の毛が立つ・前のめりになる 8.恐怖を感じている・尻尾は低く垂れさがる・姿勢を低くする 5.9.非敵対的姿勢・頭と首は縮こまって背中と一直線になる・お腹は地面につく 愛犬が4のようにお尻を高く上げて尻尾を振る仕草をすることがあります。「プレイバウ」と呼ばれるこの仕草は、飼い主と遊びたいと思っている時に見られます。Vol.1でもお伝えしたように、おもちゃを与えるだけでなく、一緒に遊んでコミュニケーションをとる時間を積極的に増やしましょう。 カルテコで愛犬の気持ちを確認 わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 犬が顔の表情や姿勢によって感情を表現していることを解説しました。犬も人と同じで、ストレスを受けて自律神経のバランスが乱れると、下痢や便秘など、さまざまな病気や不調が引き起こされることがあります。手足を舐め続ける、尻尾を追い続ける、身体をかき続けるなどの「常同行動」といわれる行動からもストレス状態を把握することができます。ただ、動物行動学の専門家ではない一般の方が愛犬の行動から気持ちを汲み取るのは難しい場合があります。 「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態を計測しストレス度合いを確認できます。日頃のコミュニケーションに加え、「カルテコ」による定量的な計測で愛犬の気持ちを確認し、お互いに心地よい状態で過ごせるようにしましょう。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

Vol.1 犬の最大のストレス要因は「退屈」 Vol.2 子犬の社会化期は12週齢まで Vol.3 犬は飼い主に共感できる ーー保護犬を引き取ることになりました。もう成犬ですが、どのようにしつけをすればいいでしょうか。 犬の社会化ではVol.2で解説したように、「社会化期」である生後3~12週齢にさまざまな人や犬、場所を経験させて慣らしておくことが大切です。しかしながら、成犬になって問題行動が出てからしつけ教室を利用する方が多くいらっしゃいます。一番お伝えしたいことは、多くの方が「しつけ」に対して極端な考え方を持っているということです。例えば“お座り”、“伏せ”の指示に従うことが「しつけ」だと考える方が多いですが、社会の中で生活をしていく上での適切な振る舞いを身に着ける「社会化」こそが「しつけ」なんです。 子犬のうちに社会化ができず成犬になった場合、社会化期を過ぎると、新規の刺激に不安や恐怖を持ち始めるようになります。苦手意識を持ったものを克服した上で慣れさせることになるため、社会化の難易度は跳ね上がります。さまざまな経験をさせてあげるべき期間にできなかったという自身の育て方の問題を理解した上で、理想や期待を押し付けないことが大切です。 また、保護犬を引き取ることになり、しつけに悩む里親さんが多くいらっしゃいます。この場合も、過度な理想や期待を押し付けないことが大切です。保護犬の中でも野犬や野良犬は野生で生活をしていたため、特に人に懐くことにハードルがあります。人間の都合で、譲渡された保護犬が再度手放されるようなケースもあります。どのような背景、特性があるのかを知り、受け入れられるかを判断した上で引き取るべきです。 人と犬の間に上下関係が必要だと考えられていた頃は、人にとって望ましい行動を無理やりさせたり、望ましくない行動には体罰を与えて止めさせたりといった方法でトレーニングがされていました。しかし最近の研究で、ほめてご褒美を与えるトレーニングの方が効率的であることが分かってきました。してほしくない行動ではなく、何をしてくれたら望ましいかを考え、望ましい行動をとった時にほめてあげましょう。例えばお散歩で犬が引っ張ることを叱るのではなく、飼い主に歩調を合わせてくれた時にほめてあげる、といった具合です。 ポイント💡 ご褒美を与えるトレーニングの方法→何をしてくれたら望ましいかを考え、望ましい行動をとった時にほめてあげる 繰り返しになりますが、そもそも日頃から犬の行動欲求を満たしていない状態では、しつけを通した学習をすることはできません。小型犬でもしっかりお散歩をしたり、身を隠せるような寝床を用意したりするなど、犬の特性を理解した上で安心して過ごせる飼育環境を整えるようにしましょう。 カルテコで愛犬のストレスを客観的に評価 わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 動物の幸せを考える上で、「動物愛護」と「動物福祉」の考え方があります。「動物愛護」の主体は人間で、かわいい、かわいそうなどの感情から来る主観的なものです。「動物福祉」では動物が主体で、幸せな状態を維持するために科学的、客観的に評価することが重要という考え方をします。日本では「動物愛護」の考え方が根付いていますが、「動物福祉」の考え方も取り入れることが世界的に求められています。 「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。また、飼い主さんもご自身の顔で同様に計測することができます。愛犬と一緒にストレス度合いを客観的に評価することで、幸せな状態を維持できるようにしましょう。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd
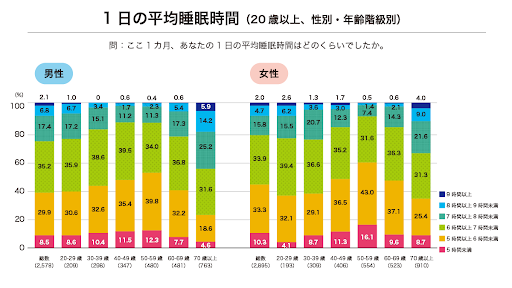
2023年の国民健康・栄養調査(厚生労働省)によると、1日の平均睡眠時間は6時間以上7時間未満が最も多く、男性35.2%、女性33.9%だった。また、睡眠で休養がとれている人の割合は前回調査(2022年)の79.4%より低下した74.9%となった。 仕事をしている際に眠気に襲われ、うっかりミスをしてしまった人は少なくないだろう。ちまたには快眠グッズなどがあふれている。ただ、睡眠についてはいまだ科学的に解明されていない部分も多く、誤解も少なくない。そこで、睡眠の専門家である筑波大学教授で国際統合睡眠医科学研究機構長の柳沢正史氏に聞いた。 記事URLは以下↓ https://toyokeizai.net/articles/-/847995

糖尿病、がんより多い⁉「精神疾患」-データで見る病気、やさしく解説- 四大疾病との比較から見る実態 「精神疾患なんて、自分とは関係ない」と思っていませんか?実は、精神疾患を抱える方の数は、がんや心疾患、糖尿病といった四大疾病を上回るほどです。その実態を見てみましょう。 日本における主な疾患の推定患者数を見てみると、精神疾患は約419万人とされます。(実際の有病者数は600万人以上と推計されています。)また、がんの推定患者数は約178万人、心疾患は約130万人、脳血管疾患は約110万人、糖尿病は約328万人と報告されています。こうしたデータから、精神疾患が実は非常に身近な問題であることが分かります。患者さんだけでなく、周囲の人々や社会全体にも影響を及ぼすのがこの病気の特徴です。では、「精神疾患」とは具体的にどのようなものなのでしょうか?ここからは、基本的な内容や種類、そして対処法について、お伝えしていきます。 精神疾患の基本的な理解 精神疾患とは何か? 精神疾患とは、気分、考え方、行動に影響を与える病気のことです。「心の問題」と捉えられがちですが、脳や神経系の働きにも深く関係しています。また、遺伝や環境(ストレスやトラウマ)、心理的要因が複雑に絡み合って発生します。精神疾患を経験する方は珍しくなく、日本では約5人に1人が生涯で一度は精神疾患にかかると言われています。 精神疾患の一般的な症状と特徴 精神疾患にはさまざまな症状があります。厚生労働省「こころの健康相談統一ダイヤル」資料などを参考に代表的な例を挙げてみます。 気分の変動 ずっと憂鬱だったり、急に高揚感や怒りを感じたりします。例:「ちょっとしたことで涙が出る」「急にイライラしてしまう」 思考の混乱 集中力が落ちたり、考えがまとまらなくなることがあります。例:「話している途中で何を言いたいか忘れてしまう」 行動の変化 動きすぎたり、逆に無気力になったりします。例:「朝起きられず、何もできない日が続く」「突然活発になりすぎる」 身体症状 不眠や食欲の変化、体重の増減などが起こります。例:「長く寝ても疲れが取れない」「食べ物に興味がなくなる」これらの症状は普通に生活していてもあったりします。ただ症状が長引いたり、日常生活に支障をきたす場合は、ぜひ専門家への相談してください。疾患数が多くなっていることもあって、社会的な理解も想像するよりも進んでいて、さまざまなサポートを選ぶことができます。ひとりで悩まず、早めに適切な受けることで、回復しやすくなります。 精神疾患の数の推移と現状 精神疾患は、現代社会のストレスや働き方の変化によって、多くの働く世代に影響を及ぼす病気とされています。仕事や家庭、経済的なプレッシャーなど、複数のストレス要因に直面しやすい働き盛りの世代では、精神的な負担が増加しやすく、さらに新型コロナウイルス感染症の影響でリモートワークが広がったことで、社会的な孤立感や適応障害が増加しています。将来への不安や、育児や介護と仕事を両立させる「ダブルケア」によるストレスも無視できない課題です。こうした影響は、特に30代から50代の働き盛り世代で深刻化している現状があります。 精神疾患患者数の特徴 以下のデータからも、精神疾患患者数が年々増加していることがわかります。 精神疾患患者数(総数)は増加傾向にあり、1996年の約70万人から、2020年には約419万人(推計値)に達しました。この増加は、ストレス社会や環境の変化が大きな要因と考えられています。1996年から2020年までの間、精神疾患患者数はなんと約6倍に増加。特に働き盛りの20代~50代における影響が顕著です。この背景には、現代社会におけるストレスや生活環境の変化が深く関係しているとされています。さらに、2020年以降はコロナ禍の影響も加わり、精神的負担が増大しました。リモートワークや社会的孤立感が広がる中で、若い世代を中心に新たな精神疾患の症状が目立つようになっています。 精神的な健康を守るのは、外科的なわかりやすい症状がなく、まわりから見つかりにくいため、自身のヘルスケアが重要です。 精神疾患の分布データ 精神疾患の中でも特に多い疾患について、患者数のデータを基にご紹介します。 精神疾患の中でも、各疾患の患者数には大きな差があります。うつ病は約112万人と最も多く、全体の26.7%を占めています。不安障害が続き、約100万人で23.8%を占める状況です。統合失調症は約77万人で全体の18.4%、パニック障害は約30万人で7.1%、強迫性障害は約15万人で3.6%、双極性障害は約12万人(2.9%)と、これら6つの疾患だけで合計約346万人に上り、全体の82.6%を占めています。残りの17.4%は、認知症や摂食障害、睡眠障害、発達障害などの疾患が含まれます。 主要な精神疾患の種類 うつ病 うつ病は「心の風邪」とも呼ばれるほど一般的な病気です。誰でもかかる可能性があります。 特徴的な症状●自己否定的な思考:「何をしても無意味だ」と感じることが多い。●極度の疲労感:どれだけ休んでも疲れが取れない。●他人と距離を置きたくなる孤立感:友人や家族との連絡を避けてしまう。 治療法抗うつ薬や認知行動療法が用いられます。 双極性障害 躁状態(テンションが高い時期)と抑うつ状態(落ち込む時期)を繰り返す病気です。 特徴的な症状●躁状態:エネルギーが溢れ、無計画な行動を取ることも。●抑うつ状態:物事への興味を失い、何もやる気が起きなくなる。 治療法気分安定薬や生活リズムの安定が効果的です。 統合失調症 統合失調症は、現実との境界が曖昧になる症状が特徴の精神疾患です。 特徴的な症状●幻覚:現実には存在しない音や声を聞く。●妄想:周囲が自分に危害を加えようとしていると感じる。●思考の混乱:考えがまとまらなくなり、話が支離滅裂になることがある。 治療法抗精神病薬が治療の中心であり、必要に応じて心理社会的支援もあります。 不安障害 不安障害は、過剰な不安や恐怖を感じる病気の総称です。 特徴的な症状●日常生活の中で強い不安を抱く。●人前での発言や行動が極端に苦痛に感じられる。●心拍数の上昇や息苦しさを感じることがある。 治療法薬物療法や認知行動療法が用いられます。 パニック障害 突然の強い不安や恐怖を感じ、身体的な症状が現れる病気です。 特徴的な症状●パニック発作:突然の息苦しさや動悸、めまいを伴う発作が起こる。●発作への不安から、外出を避けるようになることがある。 治療法抗不安薬や抗うつ薬を用いるほか、暴露療法も効果的です。 強迫性障害(OCD) 強迫性障害は、繰り返し浮かぶ不安な考え(強迫観念)と、それを解消するための行動(強迫行為)が特徴です。 特徴的な症状●強迫観念:「手が汚れているのではないか」などの不安が頭から離れない。●強迫行為:何度も手を洗う、物を特定の順番に並べるなどを繰り返す。 治療法抗うつ薬や認知行動療法、特に曝露反応妨害法が有効です。 精神疾患に対する対処法とサポート 自分でできる対処法 症状の改善や予防には、自律神経のバランスを整えることが重要です。現代では、スマホアプリなどを使って手軽に体調を管理する方法もあります。その一つが「カルテコ」のような、自律神経を測定できるアプリの活用です。 https://karteco.jp 具体的な対処法 日々の状態を把握する自分のストレスや疲労度を把握することが第一歩です。例えば、スマホアプリを活用して自律神経の状態を記録すれば、体調の変化を客観的に追うことができます。ダイエットも貯金も健康もまずは現在の状況の把握からはじめましょう!! 声を出して気分をリフレッシュ心が疲れていると感じたら、お風呂で歌を歌ったり、ポジティブな言葉を声に出してみるのも効果的です。ストレス解消にはシンプルな行動が意外に役立ちます。 軽い運動を取り入れる散歩やストレッチなどの軽い運動は、自律神経を整える効果があります。アプリで記録を取れば、運動の効果を視覚的に確認することもできますが、記録をつける習慣が負担になる場合は、意識的に運動するだけでも十分です。駅までちょっと大股で歩く、階段を使ってみるなど身近なところから始めましょう!! 深呼吸でリラックス腹式呼吸や瞑想は簡単にできるストレス解消法です。特に、息を長く吐くことで副交感神経が優位になり、リラックス効果が得られます。 自然と触れ合う公園を散歩したり、窓を開けて新鮮な空気を吸うことも効果的です。心身が落ち着く感覚を意識しながら行動すると、さらにリフレッシュ感が高まります。 専門家に相談するタイミング 症状が長期間続いたり、生活に支障をきたす場合には、専門家の助けを求めることが大切です。アプリで記録したデータがあれば、それを参考に相談することもできますが、特別な記録がなくても大丈夫です。オンライン診療などの手軽な方法もありますので、気軽に利用しましょう。 精神疾患数は非常に多い 精神疾患というと印象として非常に難しく考える方もいらっしゃいます。ですがこのコラムでも書いてきましたが、多くの方が罹患し、珍しい疾患ではありません。またさまざまな対処法もあります。「なんかおかしいな」と思ったら、心の風邪ぐらいの気持ちで自分に合った方法を見つけることが大切です。日々の生活に少しずつ自分をいたわる習慣を取り入れ、心と体の健康を守っていきましょう。 【参考文献】内閣府「令和2年版障害者白書」参考資料 障害者の状況厚生労働省「こころの健康相談統一ダイヤル」資料厚生労働省「患者調査」データ厚生労働省「第7次医療計画の指標に係る現状について」日本うつ病学会「うつ病治療ガイドライン」日本うつ病学会「双極性障害ガイドライン」上記の資料などを基に編集しました。

Vol.1 犬の最大のストレス要因は「退屈」 Vol.2 子犬の社会化期は12週齢まで ーー自分の元気がないと、愛犬も元気がないように思います。 犬は人の感情を臭いで嗅ぎ分けることができ、人間を除いた動物の中で、人の感情を読み取る能力が最も高いことが分かっています。何気ないことですが、犬が指をさした先を見る行動は実はチンパンジーなどでも難しいと言われており、人間の意図を読み取る能力がとても高いことを表します。相手の感情をまるで自分の感情のように感じることを「情動的共感」といいます。この法則が飼い主と犬の間にも存在することが最近の研究で分かってきました。 犬は飼い主の気持ちに共感する能力を持っています。ポジティブな感情だけでなく、ネガティブな感情にも共感することが分かっています。2019年のスウェーデンの研究ではストレスホルモンであるコルチゾールを用いて、飼い主のストレスが長期的に犬に伝染することが分かりました。また、同年の麻布大学での研究では、自律神経の指標としてストレス/リラックス状態を評価することができる「心拍変動解析」を用いて、飼い主への短期的なストレスに対して約半分の犬がその飼い主の心拍変動と似通う傾向が見られ、飼い主のストレスやリラックスした状態に対して犬が共感していることが示唆されました。 カルテコで愛犬と一緒に心を健康に わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 犬がストレスを感じた時の耳が後ろに倒れる、しっぽが丸まるなどの行動学的指標は見落としてしまいがちです。「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。また、飼い主さんもご自身の顔で同様に計測することができます。動物福祉の分野では、動物が幸せな状態を維持するには客観的に評価することが重要という考え方をします。愛犬の心の健康のためにも一緒にストレス度合いをチェックし、なんとなくの自分よがりな飼い方ではなく、互いに健やかに過ごすことを目指しましょう。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

Vol.1 犬の最大のストレス要因は「退屈」 ーー散歩中、子どもにだけ吠えてしまいます。 子犬は生後3~12週齢に「社会化期」を迎えます。この時期に触れ合った人や犬、また行った場所に対し適切な振る舞いを身に着ける「社会化」が起こります。例えば、子どものいない家庭で育つと子どもの声に反応して吠えるようになってしまうことがあります。そのほか、高齢者や男性が苦手というケースもあります。社会化期のうちに、特に家族にいない性別、年齢の人とたくさん触れ合う機会を作ることが大切です。 成犬になって問題行動が出てからしつけ教室を利用する方が多いですが、問題行動の大きな原因として社会化不足があるため、問題が起こってからではなかなか改善しづらいです。犬同士の社会化のためにも、しつけ教室の利用を推奨します。散歩やドッグランなどでやみくもに色々な犬と会わせるだけではむしろ犬嫌いになってしまう可能性が高く、飼い主さんだけの判断では難しい部分があります。 しつけ教室では、将来行くであろうトリミングサロンや病院、ショッピングモールなどさまざまな場所に連れていきます。例えば電車に乗る必要があるのであれば、社会化期のうちから少しずつ慣らしていく必要があります。トリミングサロンに行くのは大体月に1回、動物病院となると年に1回くらいではないでしょうか。近頃は、子犬を対象としたパピーグルーミングを実施しているサロンも増えてきています。飼い主さんが主体的に動き、社会化期のうちから慣らしておくことが大切です。 また、よくある勘違いとして子犬は混合ワクチン接種が終わるまでは家の外に出てはいけないとされてきました。しかし、地面を歩かせたり他の犬と接触させたりしない限り、病気がうつる心配はありません。前述の通り、犬の社会期は12週齢までなので、ワクチン接種が終わってから初めて家の外に出すようではとっくに社会化期は終わっており、外の環境に適応しづらくなってしまいます。ワクチン接種が終わる前から、カートやキャリーケースを利用して少しずつ外の環境に慣らしていきましょう。 カルテコで社会化度合いをチェック わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 環境に対し恐怖や不安を感じている場合、交感神経が優位な状態になりますが、子犬の頃は特に見た目だけでは見極めが難しいこともあります。「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。愛犬が社会化できているか確認するための指標の一つとして、自律神経の状態をチェックしてみてくださいね。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

ーー過剰な吠えやいたずらなど問題行動が目立ちます。 どうすれば改善するでしょうか。 飼い主から見て問題行動と思えるものの多くは、犬の行動欲求を満たせていないことから生じます。日頃から長時間の留守番をさせていませんか?犬の最大のストレス要因は「退屈」だと考えています。犬は元々、群れで協調しながら生活する習性があるため、単独でいることに特にストレスを感じやすい生き物です。このストレスが、過剰な吠えやいたずらなどの問題行動を引き起こす原因になります。 共働き家庭の場合、1日平均8時間は留守番をすることになります。人間で言い換えると、スマホやテレビも見ることができず一人にさせられるような感覚です。コロナ禍で行動制限を余儀なくされた頃、皆さんも退屈で仕方なかったでしょう。留守番が多い犬は、そのようなストレスを毎日受けていることになります。飼い主が帰宅後、散歩に行くとしてもせいぜい1時間ほどで、しかも日が落ちて暗い中の散歩では犬にとっていい刺激になりません。 2017年にイギリスの王位獣医学校のシャーロット・バーン博士は「(人間と同じように)動物も退屈を苦痛と感じていて、(犬だけでなく)家畜や動物園の動物は、刺激が少なすぎる状態にあるため、脳の神経細胞(ニューロン)が死んでしまう」と報告しています。「うちの子はいたずらをしないからいい子」と話す方もいらっしゃいますが、刺激が少なすぎて鬱のような状態になっていることも懸念されます。 問題行動の予防や改善のためしつけを通した学習よりも大切なのは、日頃から犬の行動欲求を満たしてあげることです。一緒にいられる時間に、おもちゃだけを与えてひとりで遊ばせていませんか?短い時間の抱っこや撫でるだけではなく、一緒に遊んでコミュニケーションをとる時間を積極的に増やしましょう。 私が代表を務める、犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」ではスクールでお預かりし、様々な社会経験を積ませる「犬の幼稚園」を運営しています。仕事の都合などで留守番の時間が長くなってしまうことは仕方ないことですが、愛犬の幸せのために、こういったサービスを利用することも検討してみてはいかがでしょうか。 カルテコでストレス度合いをチェック わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 主なストレスサインとして体をかき続ける、手を舐める、フケが出る、過剰な吠え、興奮性が高く落ち着きがないことなどが挙げられます。犬のストレスを定量的に検査するためには、採血をしたり尿を採取したりと時間も労力もかかります。「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。愛犬のストレス度合いをチェックし、普段と違うなと感じたら獣医師やトレーナーなど専門家に相談してくださいね。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd
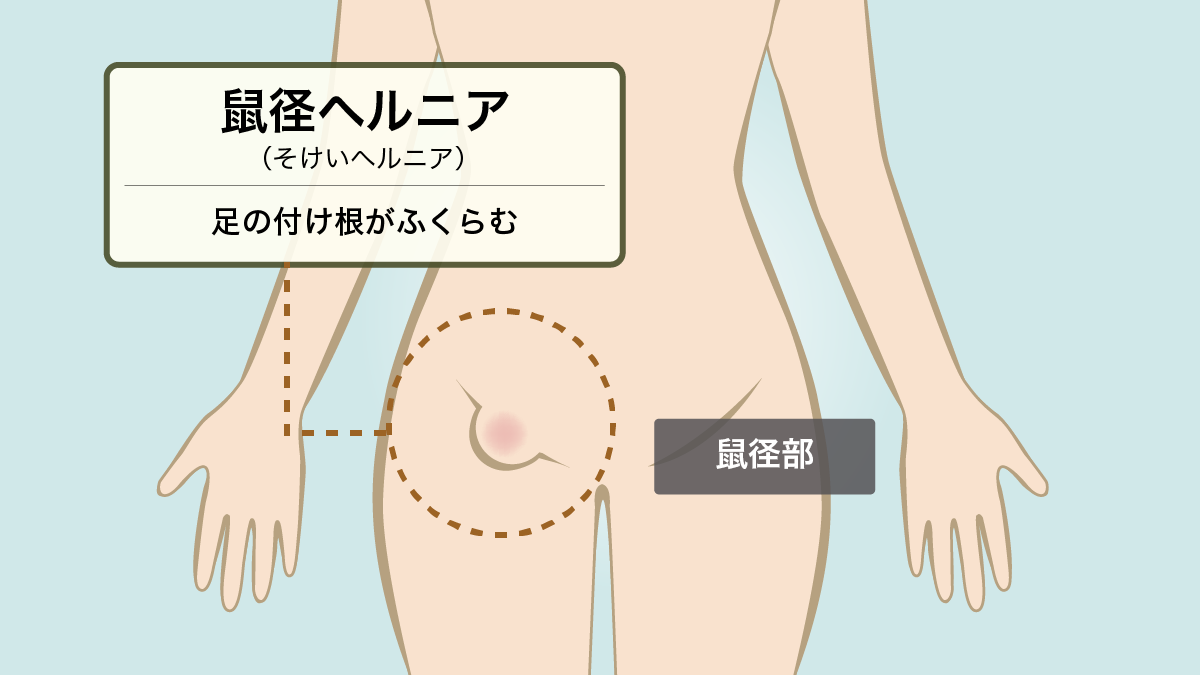
俗称「脱腸」、病名「鼠径(そけい)ヘルニア」 つくばセントラル病院外科・消化器外科上席部長 岡﨑雅也 医師 つくばセントラル病院では2024年4月にヘルニアを対象とした外来を開設いたしました。 対象とする疾患は鼠径(そけい)ヘルニア、大腿ヘルニア、腹壁瘢痕ヘルニアなど腹部のヘルニアです。 ヘルニアについて特に多いのは、鼠径(ヘルニアです。 鼠径ヘルニアとは、足の付け根(鼠径部)がふくらむ病 気で、腸が出ていることが多いことから、俗に“脱腸”と呼 ばれます。 男女比は約8:1で男性では4人に1人が生涯罹患すると言われている非常に多い疾患です。 鼠径ヘルニアは乳幼児から高齢者まで起こりうる病気です。乳幼児は先天性(うまれつき)がほとんどですが、成人の場合は足の 付け根の組織(筋肉など)が弱くなることが原因です。特に中年以上の男性で、立ち仕事や重いものを持つ機会の多い人に多い と言われています。 当院では、後天的鼠経ヘルニアの患者さんが大多数を占めており、平均年齢が約66歳です。加齢による筋膜の衰えが原因となっているため、どなたでも罹患する可能性がある疾患です。 ■唯一治せるのが手術 鼠径ヘルニアは 自然に治ることはなく、手術が唯一“治せる”治療法です。放置すると嵌頓(かんとん:飛び出した部分が元に戻らなくなること)し、腸が壊死してしまうことがあり、その場合は緊急手術が必要になります。 当院では、腹腔鏡手術(TAPP)を第一選択としております。下腹部大手術の既往や全身麻酔が困難な方には鼠径部切開法をします。 安全を十分に考慮し、手術日に入院し、翌日退院の1泊2日で行います。 全身麻酔による手術が基本ですが、全身麻酔のリスクが高いと判断した場合には膨潤局所麻酔という局所麻酔による鼠径部切開法を採用します。この麻酔方法により高齢者や心臓疾患、呼吸器疾患など合併症のある方も安心して手術を受けていただけます。足の付け根(鼠径部)のはれやしこり、違和感などの症状で困っている方は気軽に受診してください。 日本ヘルニア学会のリンク先 URL: https://jhs.gr.jp/civic1.html

健康診断は生活習慣病をはじめ、さまざまな病気の早期発見・治療はもちろん、病気そのものを予防することを目的に実施されています。健診で医師は検査結果や問診内容から「異常なし」「要再検査」「要治療」などと判定します。そのうち「異常なし」以外の人を、有所見者と言います。厚生労働省がまとめた定期健康診断実施結果によると、2023年の有所見率(有所見者の占める割合)は58.9%となりました。都道府県別で見ると、2023年は秋田県が最も高く71.1%でした。前年までは沖縄県が12年連続で最も高い県でしたが、70.8%で二番目に高く、順位が入れ替わりました。 <健診の判定区分> A:異常なしB:軽度異常、軽度の異常を認めますが健康上、特に問題ない所見です。C:要経過観察・生活改善、異常所見を認めます。生活改善・再検査が必要です。D:要医療(治療)・要精密検査(要精検)、異常所見が明らかです(がん等)。E:治療中 次いで有所見率の高いのが山形県(69.9%)、青森県(67.2%)、高知県(66.1%)と続き、東北地方の有所見率が高い傾向にあります。一方、有所見率が最も低かったのは新潟県(54.4%)でした。続いて愛知県(55.1%)、滋賀県(55.2%)、三重県(55.5%)、千葉県(56.3%)の順です。東京都は56.4%でした。この国の有所見率の高さは、すべての国民にとって対岸の火事ではありません。

医療ビッグデータで2019年からの患者数推移などを抽出 メディカル・データ・ビジョンは、流行しているマイコプラズマ肺炎に関するデータを抽出しました。データの調査対象期間は2019年8月から2024年7月。施設数はその期間でデータの揃っている148。その中で、マイコプラズマ感染症、マイコプラズマ気管支炎、マイコプラズマ肺炎発症患者の月別推移、年齢別の比較などをしました。 マイコプラズマ肺炎とは、「Mycoplasma pneumoniae 肺炎マイコプラズマ」という細菌に感染することによっておこる呼吸器感染症。小児や若年層における肺炎の原因として比較的多いものの一つです。患者として報告されるもののうち約8割は14歳以下ですが、成人の報告もあります。同疾患は一年を通じて発生しますが、秋冬に増加する傾向があります。 =グラフ1= 2019年9月~11月には、寒い季節にウイルス性疾患が流行するのにあわせて、マイコプラズマ肺炎の患者数が増えています。しかし、2020年以降は、突出している月はなく横ばい状態でした。 また、2020年以降、新型コロナウイルス感染症への感染対策が徹底された時期には同疾患の発生率が下がっています。ところが、2024年には例年より患者数が増えています。 =グラフ2= 2019年8月~2020年7月は「0~19歳」の小児・若年層が半数以上を占めていましたが、2020年度から2022年度はコロナ禍で小児・若年層が減ったために、割合として高齢者の感染が大きくなっていると考えられます。 そして2023年8月~2024年7月は、再び小児・若年層の感染の割合が大きくなっています。 ■現場医師のコメント 社会医療法人慈生会等潤病院 谷口泰之副院長(呼吸器内科) マイコプラズマ肺炎は感染症法上で5類感染症に分類され、毎週全国の流行状況が把握されている。2024年第23週(6月3日~9日)あたりから急激に増加している。 コロナ禍ではマスク着用、手洗いなどの習慣が定着していたため、感染者数は低水準だったが、ここにきて一気に拡大のペースが速まっている。今後、インフルエンザ、新型コロナにマイコプラズマ肺炎が加わり、新たな医療現場への負担となる可能性はある。 発熱、倦怠感、頭痛、咽頭痛などの症状から始まり、数日後に咳が出てくる。咳は下熱後も長期(3~4週間)にわたり続くのが特徴である。感染した人の咳やくしゃみからの飛沫感染が主体で、患者と濃厚に接する家庭内、職場などの集団でしばしば拡がる。 重症感がなくても咳がひどい場合は、医療機関を早めに受診することをお勧めする。胸部エックス線検査で肺炎像が確認され、酸素飽和度が低下し、抗生物質に加えてステロイド治療を要するケースなどでは入院も必要になる。

医師 加藤 開一郎 残暑が一段落し、寝苦しい夜から解放されつつある今日この頃です。今回は眠りやすさと自律神経の関係について、より良い睡眠を目指すためのアクションの観点からお話ししたいと思います。 自律神経は呼吸、循環、体温、消化、代謝、分泌、生殖など、生体維持のための基本かつ重要な役割を担います。自律神経は交感神経と副交感神経に分かれており、自律神経に支配される臓器の活動性は、交感神経と副交感神経の興奮レベルのバランスによって制御されています。覚醒中は活発な精神活動や身体活動を支えるため、交感神経の活動が優位となります。 一方、睡眠中は脳や身体の休息のため、副交感神経の活動が優位になります。特に睡眠脳波で判別するノンレム睡眠(non-REM sleep)※では副交感神経の活動が優位となり、脳を休めるように働きます。 眠りの時間が近づくと、自律神経は睡眠に先行する形で機能が変化することが分かっています。睡眠に問題のない健常成人では、消灯60分前から副交感神経の活動が優位になり、消灯30分前から交感神経の活動が低下することが報告されています。このため、自然の良眠を得るために、私たちは自律神経の機能変化を阻害しないように意識する必要があります。 ところで、睡眠障害は、身体機能、精神機能のほか、行動や認知など多方面にマイナスの影響を及ぼします。特に睡眠障害による精神的影響は重要で、睡眠不足は人の不安感を高め、うつ的な気分を招きかねません。人は不安感が強くなると、心身の緊張状態が高まり、より一層眠れなくなり、より深刻な睡眠障害に陥る危険性があります。このため、日頃から良質な睡眠がとれるように意識していく必要があります。 理想的な睡眠とは、すぐに眠れる、ぐっすり深く眠れる、すっきり目覚められる睡眠と言われます。しかし、筆者は何よりもまずは眠りに入れることが最も重要だと考えています。そのためにも副交感神経が優位に活動するようにすることが、とても重要です。下に睡眠に影響しうる要素を挙げました。 良眠を得るためのアプローチは大きく2つあり、1つは眠る環境である睡眠環境を最適化することです。そして、もう1つは眠りやすい状態に体を整えることです。そして、この2つのアプローチは、たとえ睡眠障害で薬剤を服用していたとしても、その服薬量を減量、中止していくためにも、ぜひ一度チェックしていただければと思います。【図1.睡眠に影響する因子】<睡眠環境> <生体因子>□光(照明) □生体リズム(生活リズム)□音 □日中の過ごし方□温度 □精神的ストレス□湿度 □適度な運動(筋肉疲労)□香り □血糖値□寝具 □疾患管理 ■快適な就寝環境をつくる ここからは睡眠を得るために、まずは自身が眠る環境が、睡眠に適した環境かどうかを確認する必要があります。睡眠環境に関する研究では、暑くも寒くもない温度、すなわち中性温度のときに、最も安定した睡眠が得られることが報告されています。このため、眠る部屋の温度、湿度が快適な設定になっているかどうかは、睡眠にとても重要な要素です。しかし、室温以上に大切なのは寝具内部で、睡眠中に体を包み込む寝具内部の温度や湿度が快適である必要があります。 次に就寝に向けて、室内の照明にも注意を払う必要があります。脳内で催眠作用をもつメラトニンは、昼間に低く、夜に高くなる傾向があります。メラトニンは光の影響を受けやすく、メラトニン分泌が増える夜でも、強い光によりメラトニン分泌は低下し、覚醒方向に傾いてしまうことがあります。 このため就寝前は照明の色と光の強さに配慮が必要で、照明の色は色温度3000ケルビン(電球色と言われる黄色からオレンジがかった色)、光の強さは照度30ルクスという輝度でより速やかに入眠できるとされています。このため、白色の室内照明からいきなり就寝するのではなく、眠りに向けて徐々に照明を暖色系に切り替え、光の強さを弱めていくことで睡眠の準備に入るのが理想かもしれません。 また、寝床や寝床周りの環境も大切です。寝床の周囲に高い家具が置かれていると、脳は無意識のうちに倒れてこないかと心配になり、入眠に向けた精神的リラックス状態が阻害されかねません。高齢者や高齢の方を介護している方は、夜中にトイレに行き来する動線の安全確保も重要で、夜中に転んで怪我をしない状況にしておくことも、入眠前の不安や緊張を減らしてくれると考えます。 寝室の臭いも忘れてはならない重要な要素で、不快な臭いにを除去しておくことはもちろんですが、心地よさを感じる香りを利用することも検討に値すると思います。アロマオイルなどの芳香成分が、入眠時に主体となる副交感神経の活性を高め、睡眠に有効であることがこれまでの研究で示されています。 ■眠りやすい体のコンディションをつくる ここからは眠りやすい体のコンディションづくりについてお話します。カフェインを取り過ぎない、寝酒をしない、夜にスマートフォンを見ないなどの生活上の注意点は、皆さんがすでに耳にされたことがあるかと思いますので、ここでは詳述は省略します。その代わりに、血糖の低下が睡眠の妨げになりうることをお伝えし、今回のコラムを締めくくりたいと思います。 就寝前の夜食や夜中の間食は、肥満や朝食の⽋食、体内時計の後退などの健康へのマイナス影響が指摘されています。その一方、夕食を食べてから就寝までの時間が長い場合、あるいは夕食を終えてから寝るまでの活動量が多い場合には、それなりのカロリー消費があるため、就寝時刻に血糖が低めになっている場合もあります。 また、ダイエットを目的に過度に炭水化物を減らした夕食を摂取している場合にも就寝時の血糖の低さが懸念されます。就寝時の空腹状態は、交感神経の刺激を招き、心身の緊張が高まり睡眠に入る方向とは真逆の状態となります。 このため、睡眠時の過度な空腹を避けることも良眠を得る上で大切な要素だと考えます。このため、肥満や朝の欠食につながらない程度で、睡眠前に軽食(特に炭水化物)を取ることも睡眠の助けになることがあります。 【引用参考文献】 豊浦麻記子ら.概日リズム・睡眠と自律神経機能.脳と発達54巻6号P311-316.2022年 中村 勤. 睡眠と寝具の快適性. 線維と工業64巻12号P414-418.2008年 0801391,繊維学会ファイバ12月号/4-特集-中村 (jst.go.jp) 北堂真子.良質な睡眠のための環境づくり.バイオメカニズム29巻4号P194-198.2005年 ja (jst.go.jp) 睡眠薬の適正な使⽤と休薬のための診療ガイドライン 睡眠薬の適正使用ガイドライン_睡眠学会Online版_140828改訂 (jssr.jp) 健康づくりのための睡眠ガイド2023 001181265.pdf (mhlw.go.jp) e-ヘルスネット https://www.e-healthnet.mhlw.go.jp/information/dictionary/heart/yk-048.html
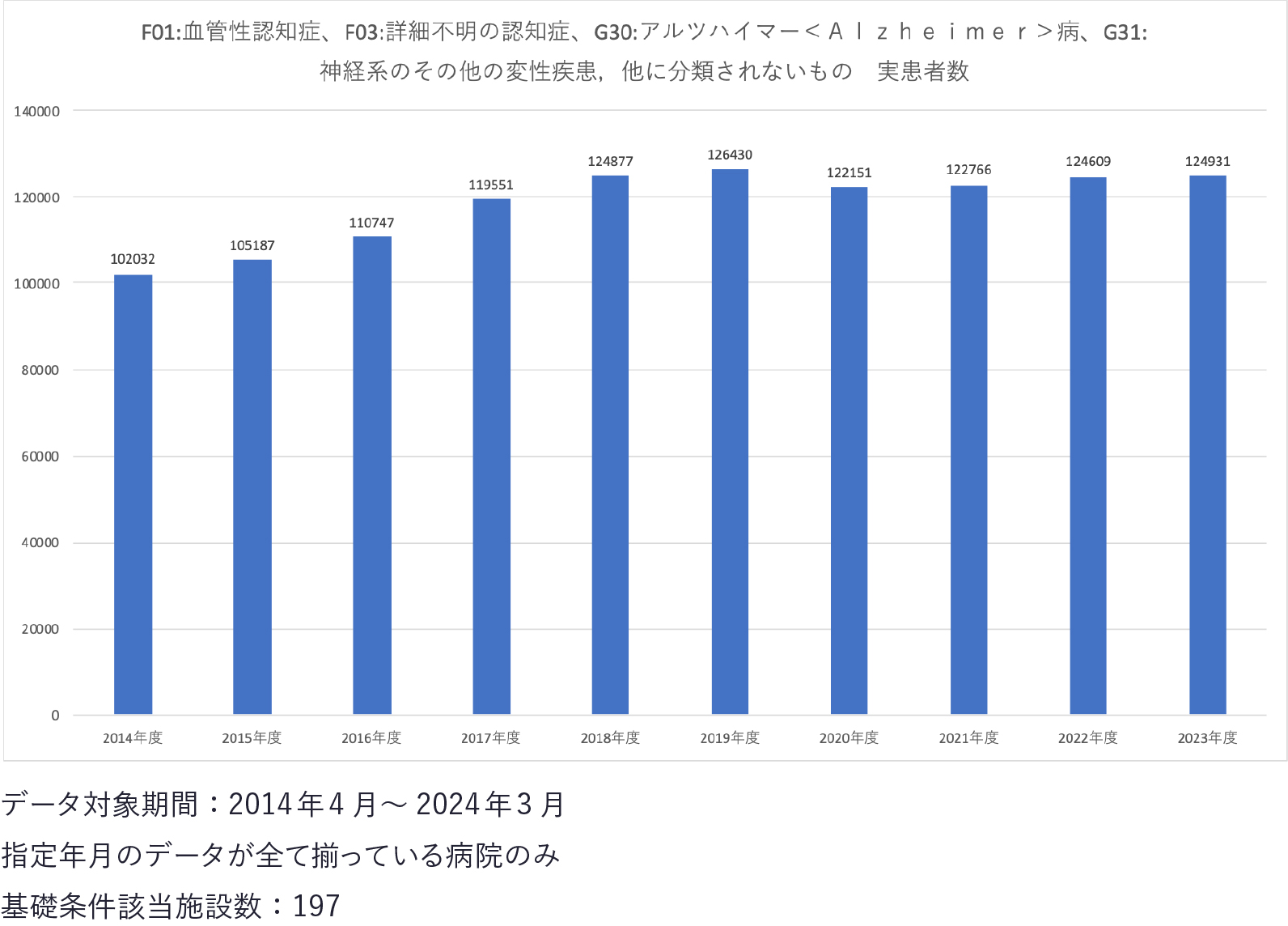
■医療ビッグデータで直近10年間の認知症患者数推移を抽出 メディカル・データ・ビジョンは、9月21日の「世界アルツハイマーデー」を前に、直近10年間の認知症患者数の推移などを抽出しました。 今回の認知症患者数などに関するデータの調査対象期間は、2014年4月から2024年3月までとしました。施設数はその期間でデータの揃っている197でした。その中で、国際疾病分類(ICD-10)のF01 血管性認知症、F03 詳細不明の認知症、G30 アルツハイマー病、 G31 神経系のその他の変性疾患,他に分類されないものーーを抽出しました。 ■直近10年の認知症患者数の推移(グラフ1) =グラフ1= 新型コロナ感染拡大で全体で外来患者数が減少した2020年は減少しているが、以降、増加傾向を見せている。 ■65歳以上認知症患者割合(グラフ2) =グラフ2= 一番割合の高い東北地方については、高齢化が進み若年層の流出により高齢者の割合が高まっているため、認知症患者の割合も同じく高まっている可能性がある。 また、人口減少や過疎化が進む中で、地域コミュニティの弱体化や高齢者の孤立が認知症の進行を促していることも考えられる。 ■認知症治療現場からの医師のコメント 社会医療法人財団 石心会理事長 川崎幸クリニック 杉山孝博 院長 アルツハイマー治療薬「レカネマブ」が2023年9月に日本で承認され、「ドナネマブ」も今後、正式承認される見通しだ。原因物質を取り除いて認知症の進行を抑制するレカネマブとドナネマブの登場により、アルツハイマー治療は従来の「進行を遅らせる」から、「治療ができる」というフェーズに入った。まだ、「治るような夢の新薬」とまでは言えず、発展途上だが心理的な効果は大きい。 上記の2つの新薬を除き、アルツハイマー治療には現在、4種類の治療薬が診療報酬上で認められている。進行したケースでは、治療薬の効果が期待できないので、早期の治療開始を推奨している。 また、正常圧水頭症、慢性硬膜下血種、脳腫瘍などが原因の「治る認知症」は速やかに診断して、脳外科的な治療をすると症状が改善する場合があり、その意味でも早期診断・治療が必要だ。

医師 加藤 開一郎 米大リーグで活躍中の大谷翔平選手があるとき、「1日があと1時間増えるとすれば、その時間を何に使いますか」と質問されたことがあります。大谷選手は「睡眠に使います」と答えたそうです。普段から10時間近い睡眠時間を取るとされる大谷選手は、眠ることをとても重視しており、圧倒的なパフォーマンスの背景には、良質な睡眠があることが伺えます。 しかし、多くの現代人にとって、睡眠の大切さを頭では理解していても、上手く眠れないという方が、少なくないのではないでしょうか。疫学調査では20歳以上の成人の慢性不眠症の罹患率は20%を超えており、多くの人が不眠に悩まされている実態があります。今回はそんな睡眠についてお話します。 「睡眠障害」は睡眠に関連する疾患の総称で、大きく分類すると「不眠症」、「過眠症」、「睡眠時随伴症」に分かれます。しかし、実際のところは、不眠症が睡眠障害の中で大きな割合を占めます。このため、不眠症をさして睡眠障害と意味していることもあります。「不眠症」はいくつかのタイプに分類されます。以下に不眠症の分類をお示しします。 (1)入眠障害:眠りに入れない、俗にいう「寝つきが悪い」の状態 (2)中途覚醒:眠りが浅く、何度か起きてしまい、睡眠を長く維持できない状態 (3)早朝覚醒:早朝に目覚めてしまい、再び眠りに入れない状態 (4)熟眠障害:眠りに入っているが熟眠感が得られない状態 不眠症の場合、上記(1)~(4)の1つ該当している場合もあれば、複数該当していることもあります。不眠症の治療においては、この不眠症のタイプが不眠症の治療方法に関わります。次に不眠症がもたらす症状をいま一度確認したいと思います。 【不眠症による症状例】疲労感、倦怠感注意力の低下集中力の低下記憶力の低下社会生活、家庭生活、業務の支障学業成績の低下気分不良イライラ抑うつ気分焦燥感日中の眠気問題行動(過活動、衝動性、攻撃性)意欲(やる気、気力、自発性)の低下過失・事故トラブル※睡眠障害国際分類第3版より引用改変 睡眠不足による日常生活への影響は非常に大きく、過小評価してはならないと改めて感じます。しかし、人はなぜ睡眠を取らなければならないのでしょうか。実は睡眠の役割や意義については、諸説ありますが、いまだに明確な答えは解明されていません。そんな中、井上昌次郎氏が「ヒトや動物はなぜ眠るのか」という論文において睡眠の意義について脳や神経の観点から睡眠を論じています。 同氏によれば、人類をはじめとする高等動物をコントロールしている大脳は、連続運転が最も苦手な臓器で、その大脳を管理するために進化した自律機能が、睡眠であるといいます。睡眠は大脳を守り、修復し、よりよく活動させる役割を担っていると同氏は述べています。 たしかに、これまで実施された断眠実験でも、生体機能が劣化することが証明されています。また、これまでの研究では、高等動物になるほど、長時間の睡眠時間を必要とすることがわかっています。これには脳の大きさの関与が指摘されており、大脳皮質が大きく発達した人類は、他の動物と比較し、より長時間の睡眠が必要とされます。 井上氏の「睡眠が大脳を守り、修復する」について、もっとミクロレベルで何が起きているかは、まだ仮説の域を出ません。しかし、睡眠が十分に取れたときとそうでないときの違いからの推測ですが、睡眠の役割に「神経細胞同士の結合」と「神経伝達物質の合成」があるのではないかと考えています。 テスト勉強で頭に詰め込み過ぎて、勉強した当日は頭がこんがらがっても、十分に睡眠が取れると、翌日には記憶が整理され定着していることは、皆さんも経験されていると思います。記憶の整理と定着には、神経細胞同士の連絡結合が重要であり、これをなすためには、一旦睡眠という形で意識レベルを低下させ、神経細胞の成長の時間を確保するのではないかと考えています。 また、神経は電気的シグナル以外に神経と神経でシグナルを伝達するために神経伝達物質を介したやりとりをしています。覚醒している間は、常に神経伝達物質が使用され消費し続け、覚醒中は神経伝達物質の生産量よりも消費量が多いと想像します。このため、どこかのタイミングでアミノ酸から神経伝達物質を生成し、神経細胞に蓄えて、次の覚醒中の活動に備える必要があり、このプロセスが実行される時間に相当するのが睡眠なのではないかと筆者は想像しています。 ここで念頭に置かなければならないことは、睡眠は自律機能であるということです。つまり、眠ろうと意図しても眠りに入れるものではなく、脳は人間の意思と関係なく眠りに入るということです。このため、人は脳の自律機能を自ら阻害しないことが重要になってきます。 18世紀の電気の発見に続く照明の発明は、人類が太陽の動きとは関係なく、夜間でも活動できることを可能にしました。その後、テレビ、パソコン、スマートフォンの普及により、昼夜関係なく私たちは仕事や動画閲覧のほか、ゲームなどができるようになりました。しかし、その分だけ、夜間に脳が興奮・覚醒し、睡眠に入る機会を逸している可能性があります。 また、カフェイン入りの食品や飲料がより身近になっている昨今、このように私たちの周りには、覚醒し続けるように働くもので溢れています。これが本来、人類が動物として有していた脳を守り修復する自律機能である睡眠を阻害する大きな因子となっていると考えられます。現代社会の環境変化に対し、人類の生命体あるいは動物として有している生体機能がそう短時間には進化・適応することは難しいからです。 冒頭の大谷選手の睡眠の話ではありませんが、いま一度、睡眠の大切さを意識した生活を心掛けたいものです。次回は睡眠について、自律神経との関係も踏まえ、さらに深掘りしたいと思います。 <引用参考文献>睡眠障害国際分類第3版井上 昌次郎. ヒトや動物はなぜ眠るのか. バイオメカニズム学会誌20巻4号 P181-184 ヒトや動物はなぜ眠るのか (jst.go.jp)木村 昌由美ら.睡眠・覚醒と脳.BME14巻11号P5-12.2000年 睡眠・覚醒と脳 (jst.go.jp) 土井由利子.日本における睡眠障害の頻度と健康影響.保健医療科学61巻1号P3-10. 2012年 保健医療科学.2012;61(1) (niph.go.jp)

香川大学を中心とした研究グループが日本、スウェーデン、米国の電子カルテデータや医療費請求データを用いた観察研究を実施したところ、CKD患者は診断後の入院イベント・死亡リスクが脳卒中などの動脈硬化性疾患よりも高く、腎保護薬といった治療選択肢があるにもかかわらず、未治療により重症化リスクを抱えていることが分かりました。この検証において、日本のデータベースとして、メディカル・データ・ビジョンの国内最大規模の診療データベースが使われました。 また、この研究はアストラゼネカ(英国本社)の資金支援により実現しました。 記事URLは以下 ↓ https://www.mdv.co.jp/ebm/column/medical-big-data/article82
.jpg)
医療機関で「患者」のことを「患者さま」と呼ぶ習わしを見直そうという動きがある。「患者さま」という呼称が一部の人の誤った権利意識を助長するほか、「病気を患った人」という意味の言葉に、「さま」という尊敬語を付けるのは適切ではないといった指摘を理由に、「患者さん」という呼び方に変える動きが一部の病院で出ている。その背景にあるのが、医療現場での患者や家族などからの迷惑行為、いわゆる“カスハラ(カスタマーハラスメント)“の深刻化だ。 記事URLは以下↓ https://toyokeizai.net/articles/-/788404

MDVが保有する国内最大規模の診療データベースは、大学などの研究機関や製薬会社の皆様にご活用いただいています。医療ビッグデータを活用した国内初となる亜鉛欠乏症の大規模調査について、順天堂大学医学部 総合診療科学講座 横川博英先任准教授のインタビュー記事を掲載しました。 記事は以下をクリック ↓ https://www.mdv.co.jp/ebm/column/medical-big-data/article81/

2024年1月28日発行の「読売新聞」に、PHR(パーソナルヘルスレコード)サービス「カルテコ」についての記事が掲載されました。 記事は以下をクリック ↓ https://www.mdv.co.jp/news/2024/detail_2185.html

「腎を知る最終回」―慢性腎臓病(CKD)とは 「腎を知る」の最終回は慢性腎臓病(略称CKD:Chronic Kidney Disease)についてお話します。腎臓障害は、時間的経過の観点から2つに大別することができます。普段は腎機能が正常だった人が、急激(数日~数週のうちに)に腎機能が低下する場合、この時の腎臓の障害は「急性腎障害」と表現されます。急性腎障害の原因はさまざまですが、その55%は元の腎機能に改善します。しかし、残り45%は腎機能が元の水準まで改善せず、CKDや末期腎不全に移行すると報告されています。急性腎障害がCKDに移行してしまう危険因子は、高血圧、糖尿病、心不全、低アルブミン血症、高齢などが指摘されています。 急性の腎障害に対し、慢性の腎障害はCKDと表現され、その定義は「健康に影響を与えうる腎臓の構造上、または機能の異常が3ヶ月間を超える場合」とされます。日本のCKDの人の数は約1500万人と言われ、成人の7~8人に1人はCKDと言われています。なお、CKDという用語は「腎機能が低下している状態」の総称なので、CKDには腎機能の低下を来す背景にはさまざまな疾患があります。 CKDという概念が生まれた背景には、透析や腎移植を必要とする人の世界的な増加があります。腎障害のある患者さんをできるだけ早期に発見し、その原因に応じた治療や生活習慣の改善を進めることで、透析や腎移植に至る人の数を減らそうという目的があります。このCKDの背景疾患には、生活習慣病に関連したものでは、糖尿病で生じる「糖尿病性腎臓病」、高血圧による「高血圧症性腎硬化症」という疾患があります。また、「腎炎」と言われるような腎臓に慢性的な炎症を来す疾患もCKDの原因疾患の1つになります。 自分自身がCKDかどうかは、普段受けている健康診断や人間ドックの血液検査や尿検査で慢性腎臓病の存在を知ることができます。「血清クレアチニン値の上昇」や「尿蛋白や血尿」があれば、腎臓に障害があると疑われます。実際に臨床現場では、尿蛋白量はCKDの診断や重症度の判定に使用されています。また、CKDの診断や重症度を判断する上で、欠かせないのがGFR(糸球体ろ過量)という指標です。GFRは少し聞き慣れないかもしれませんが、血清クレアチニン値と年齢、性別から推定算出することが可能な指標です。 クレアチニンは筋肉で産生される物質で、血清のクレアチニンは体の筋肉量の影響を受けます。腎臓の機能を年齢や性差による体格の違いの影響を加味して計算します。そして、GFRはその値から6段階に分類され、GFRの値が低下するほど、腎臓の機能が低下していると考えます。腎臓内科専門医の受診や専門医療機関の受診が望ましいかどうかは2つの基準により判断し、その1つが上述の尿蛋白量(糖尿病ではアルブミン量)であり、もう1つがGFRなのです。 CKDのGFR(糸球体ろ過量)による重症度区分 区分GFR(単位:ml/分/1.73㎡)重症度解釈G1≧90正常または高値G260~89正常または軽度低下G3a45~59軽度~中等度低下G3b30~44中等度~高度低下G415~29高度低下G5<15高度低下~末期腎不全 現在、CKDはガイドラインがしっかり整備され、どの段階ならば腎臓内科専門医に紹介され精査されるべきか明示されています。腎臓内科医がCKDとして患者さんを紹介された際は、個々の患者さんごとに、CKDの背景にある疾患や原因を突き止め、その原因にあった治療を進めていくことになります。知らない間に腎機能が低下し、透析が必要になる事態にならないように、普段から健診結果や診療データをしっかり保存・管理し、定期的に時間的変化をご自身で把握していただければと思います。 【引用参考文献】 CKD診療ガイドライン2023 血尿診断ガイドライン2023 日本内科学会雑誌113巻3号P452-458.2024 医師 加藤 開一郎
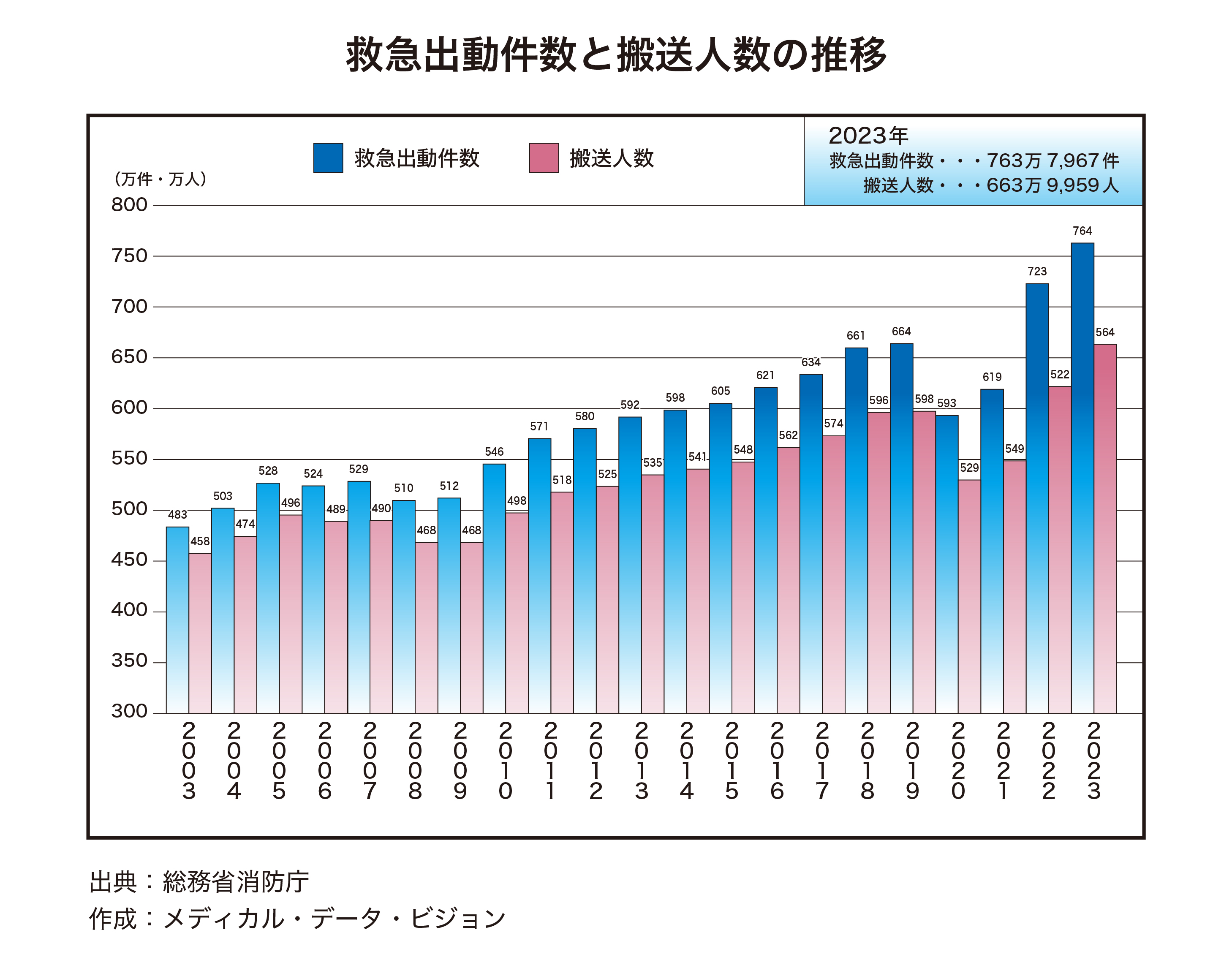
総務省消防庁によると、2023年の救急出動件数(速報値)は前年に比べ5.6%増の763万7967件、搬送人数は同6.8%増の663万9959人となり、過去最多を更新した。高齢化で救急ニーズが高まるなかで、まるでタクシー代わりにする不適正事例もある。過去、救急車有料化の議論もあったが、課題が多く実現していない。そうしたなか、東京都では消防署に属さない救急車も登場し、急増する救急ニーズを支えている。そこには直視しなければならない高齢化社会の救急の現実があった。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/759418

医師で、病院経営にも詳しい元厚労省医系技官の石川雅俊先生に、肥満度を表すBMIについて解説していただきました。反響がありましたので、その解説を基にBMIについてさらに詳しく説明していきます。 BMIとは?石川雅俊先生の解説https://portal.medilog.jp/20230208-2/ BMI計算とは BMI(ボディ・マス・インデックス)は、身長と体重を使って自分の体型を知るための指標、目安です。BMIを使えば、自分の体重が健康的な範囲にあるかどうかを簡単にチェックできます。健康管理やダイエットの目安としてとても役立ちますよ。 BMI計算の基本的な方法 BMIの計算はとても簡単です。次の数式で計算します:体重(kg) ÷ 身長(m) ÷ 身長(m) = BMI 例えば、体重が60kgで身長が158cmの場合、次のように計算します。 60(体重) ÷ 1.58(身長) ÷ 1.58 = 約24 ※身長はメートルで計算 近くにスマホや計算機があったら、ぜひやってみてください。この数式で算出した数値があなたのBMIです。 BMI計算の基本的な方法 計算が面倒な場合は、身長と体重を入力するだけでBMIを計算してくれる「BMIチェックツール」も利用できます。 厚生労働省e-ヘルスネット「BMIチェックツール」https://www.e-healthnet.mhlw.go.jp/information/metabolic/bmi_check.html 正常範囲と肥満度の判断 身長と体重を使ってBMIを計算したら、その数値を基準と照らし合わせて肥満度を判定します。基準となる数値は国や地域によって異なりますが、ここでは日本の健康診断で使われている日本肥満学会が定めている基準を紹介します。以下の表を参考に、自分のBMIがどの範囲に該当するか確認してみてください。これにより、低体重なのか、標準体重なのか、あるいはどの程度の肥満度なのかが分かります。 18.5未満:低体重(やせ型underweight) 18.5〜24.9:普通体重(適正体重normal weight) 25〜29.9:肥満1(軽度肥満、mild obesity) 30〜34.9:肥満2(中度肥満、moderate obesity) 35〜39.9:肥満3(重度肥満、severe obesity) 40以上:肥満4(極度肥満、morbid obesity) 自分の体重が健康的な範囲内にあるかどうか確認してみましょう。 BMIの意味とは BMIは身体の身長と体重のバランスを示す数値で、肥満度を評価するのに使われます。ただし、BMIは個々の体型や筋肉量、脂肪の分布を考慮していません。そのため、筋肉量が多い人や骨格が大きい人は、BMIが高くても健康的なことがあります。例えばボディービルダーの方が肥満と分類されることもよくあります。 それでもBMIは健康状態を把握するための重要な指標です。それはなぜか?計算が簡単で、多くの人のデータを比較的簡単に取得できるため、健康に関する研究や診断に広く使われています。その結果、BMIと健康リスクの関連性が多くの研究で報告されています。石川雅俊先生いわく、「標準体重が最も病気になりにくい状態である」とのことです。平均的な日本人の体型で病気になりにくい体重があるということなんですね。 BMIの数値の意味 BMIの数値は、身体の身長と体重のバランスを示す大切な指標です。理想的な体重は、一般的にBMIが18.5から24.9の範囲といわれています。一般的な解釈は以下の通りです。 低体重(BMI 18.5未満): 栄養不足や免疫力低下、骨粗しょう症などのリスクが増えます。 普通体重(BMI 18.5 - 24.9): 健康的な体重範囲で、病気のリスクが低いとされています。 肥満1(BMI 30.0 - 34.9): 健康に少し悪い影響があり、高血圧や心臓病、糖尿病のリスクが増えます。 肥満2(BMI 35.0 - 39.9): 健康にかなり悪い影響があり、高血圧や心臓病、糖尿病のリスクがさらに高くなります。 肥満3(BMI 40.0 - 44.9): 健康に非常に悪い影響があり、高血圧や心臓病、糖尿病に加え、関節痛などのリスクが大幅に増えます。 肥満4(BMI 45.0以上): 健康に極めて悪い影響があり、多くの病気のリスクが非常に高くなります。 BMIが18.5から24.9の範囲の人は、最も病気になりにくい状態といわれています。25を超えて肥満になると、高血圧や糖尿病などの生活習慣病のリスクが高まります。逆に痩せすぎの状態であれば、低栄養や筋力低下、骨粗しょう症や鉄欠乏性貧血、月経不順などのリスクが高まります。 理想的な体重の見つけ方 理想的な体重は、一般的にBMIが18.5から24.9の範囲と言われています。日本肥満学会では、理想的な体重のなかでもBMI22が統計的に最も病気になりにくい体重としています。理想的な体重は人によって異なりますが、目安としてBMI22の体重を設定するのもよいかもしれません。 目指したいBMIの簡単な計算方法 例えば、目指したいBMIが22で身長が158cmの場合、次のように計算します 1.58(身長) × 1.58 (身長)× 22(目指したいBMI) = 約55kg※身長はメートルで計算 自身の目指したいBMIを計算して理想の体重を把握しましょう。 健康管理にBMIを活用する方法 BMIを使った食事管理のポイント BMIを基に、適切なカロリー摂取量を計算し、バランスの取れた食事を摂ることが重要です。栄養バランスや食事の質にも注意を払いましょう。適切なカロリー摂取量を計算するサイトや、食べた摂取カロリーを管理してくれるアプリを利用するのも良い方法です。 食生活記録・改善アプリ-あすけんhttps://www.asken.jp/ 1日の適正エネルギー量をチェック-メディカルズ本舗https://e-medicals.jp/user_data/selfcheck.php BMIを活用した適切な運動の選び方 BMIが低体重の場合(18.5未満): 低体重の人は、筋力を増やす運動や体重を増やすための運動が大事です。ウエイトトレーニングやヨガ、ウォーキングがおすすめです。 BMIが正常体重の場合(18.5 - 24.9): 普通体重の人は、健康を保つためにウォーキングやジョギング、筋力トレーニングがおすすめです。 BMIが肥満1の場合(25 - 29.9): 少し太り気味の人は、有酸素運動と筋力トレーニングを組み合わせた運動がいいです。ランニングやウエイトトレーニングが効果的です。 BMIが肥満2の場合(30.0 - 34.9): 中度肥満の人は、運動を始める際に関節に負担がかからない軽い運動を選ぶことが大事です。ウォーキングや水中運動、ヨガがおすすめです。 BMIが肥満3の場合(35.0 - 39.9): 高度肥満の人は、筋力トレーニングやストレッチなど関節に負担のかからない運動を行うことが重要です。まずは簡単な筋トレやウォーキング、水中エクササイズやヨガなどから始めましょう。 BMIが肥満4の場合(40.0以上):極度肥満の人は、運動を始める際には専門家の指導を受けてもよいかもしれません。関節に負担がかからない水中運動や軽いストレッチ、ゆるやかなウォーキングが適しています。健康を害さない範囲で、無理をせず自分のペースで運動しましょう。また、食事や生活習慣の改善も重要です。 運動を始める際には、無理をせず少しずつ始めることが大切です。自分のペースで楽しく続けることがポイントです。ちょっとずつスタートし、自分が楽しめるペースで健康的な生活への一歩を踏み出してみてください。 BMIの変化による健康への影響 BMIが増えると、健康に悪い影響を与える可能性があります。例えば、心臓病や糖尿病などの病気になりやすくなります。BMIが増えると、体の中の脂肪が増え、その結果、体の中の大事な器官にも負担がかかります。BMIが増えたら、健康を守るために食事を見直したり、適度な運動をしたり、十分な睡眠をとることが大切です。また、医師や栄養士に相談することも重要です。BMIの変化に気をつけて、健康な体を維持しましょう。定期的な健康チェックやBMIのチェックを通して、自分の体の状態を把握しましょう。 BMIと自律神経を管理する「カルテコ」アプリのご紹介 「カルテコ」は、日々の体重やBMIを記録するだけでなく、自律神経のバランスも把握できる便利なアプリです。自分の健康状態を詳しく知るために、日々のデータを記録してみましょう。また、自律神経の計測機能を利用することで、公式キャラクターの「神田かるる」から生活習慣を改善するためのアドバイスを受けることができます。 https://karteco.jp BMI計算と自律神経測定 BMIの計算はとても簡単で、身長と体重を入力するだけで自動で記録されます。また、自律神経のバランスもアプリ上で計測できます。これにより、身体的な健康状態と精神的なバランスの両方を管理することができます。 日々の健康管理をサポート 「カルテコ」を利用することで、体重やBMI、自律神経のバランスも把握し、適切な健康管理をすることができます。アプリを活用して、日々の体重やBMIの推移を確認しながら、適切な食事や運動をし、健康で充実した生活を送りましょう。 運動を始める際は、無理をせず少しずつスタートし、自分のペースで楽しみながら続けることが大切です。楽しめるペースで、健康的な生活への一歩を踏み出しましょう。


日本透析医学会の調査によれば2022年に新規に維持透析を開始した患者さんの数は約3万7000人でした。その原因疾患をみてみると、糖尿病性腎症が38.7%、高血圧や動脈硬化が背景となる腎硬化症が18.7%でした。これは透析導入患者さんの半数以上が生活習慣に起因した疾患で腎不全を来し、透析導入になっていることを示しています。これらの患者さんの中には、生活習慣病を早期に治療を開始すれば、末期の腎不全とならず透析導入を回避できた患者さんもいたかもしれません。 寿命を全うするまで透析に至るのを防ぐためには、腎臓の異常を早期に察知することが重要です。それに欠かせない情報の1つが「蛋白尿」の有無です。「腎を知る-3回目」は「蛋白尿」についてお話したいと思います。 はじめに「尿蛋白」と「蛋白尿」という用語について触れたいと思います。「尿蛋白」は「尿中の蛋白」を意味し、「尿蛋白陽性」や「尿蛋白1+」などと表現します。一方、「蛋白尿」は「蛋白質を含んだ尿」を意味します。いずれも「尿中に蛋白質が含まれている状態」という意味では、ほぼ同じ状況を指していると考えて差し支えないと思います。 次に健康診断や人間ドック等において、蛋白尿を指摘されたときの考え方についてお話したいと思います。尿検査の尿蛋白陽性が出たとき、重要なのは尿蛋白が持続的に陽性か否かです。それは、腎臓疾患がない場合にも、尿蛋白が陽性になることがあるからです。その代表的な原因に発熱や運動があります。発熱しているときに、尿検査をすると尿蛋白が陽性になることは、臨床現場でもしばしば経験します。しかし、その尿蛋白陽性は一過性で、発熱がおさまり、しばらくしてから尿の再検査をすると異常がないということはよくあります。このため尿蛋白陽性となっても、過剰に心配しすぎず、体調の良い日に再検査することが重要です。 また、運動が原因で尿蛋白が陽性となることがあります。このため、尿検査の前には運動を控えておくほうが、無難かもしれません。さらに、体を立った姿勢や背中を反らせる姿勢をすることで蛋白が出ることもあり、これを起立性尿蛋白、または立位性蛋白尿といいます。日中の尿検査では尿蛋白が陽性なのに、早朝尿では尿蛋白は検出されないという場合は、運動性蛋白尿や起立性蛋白尿の可能性が高くなります。運動性蛋白尿や起立性蛋白尿は、生理的蛋白尿や良性蛋白尿と言われます。 しかし、採尿した時間帯に関係なく、繰り返し尿蛋白が陽性となる場合には、腎臓に何らかのトラブルが生じている「病的蛋白尿」の可能性が疑われます。病的蛋白尿は腎臓疾患による蛋白尿ですが、腎臓の中の病変部位により「糸球体性」と「尿細管性」に分類されます。腎臓の「糸球体」という部分は、血液を濾過して尿をつくる役割を担う部位です。腎臓の糸球体に炎症が生じダメージがあると、本来は尿中に出ないはずの蛋白質や赤血球が、糸球体の壁から漏れ出て、尿中に出てしまい、尿蛋白や尿潜血陽性として検出されることになります。 このため、尿蛋白が陽性でかつ、尿潜血反応も陽性の場合は、糸球体腎炎などの異常が起きている可能性があり、すみやかに腎臓専門医を受診するのが望ましい状況です。また、血尿がなくても一定量の尿蛋白が検出される場合にも腎臓専門医の受診が必要です。腎臓専門医を受診すると、さらに詳細な血液検査や尿検査から、腎臓のどこに問題があるかを調べることになります。また、腎臓の形態的な異常がないか画像検査も実施されます。そして、腎疾患をより精査する必要性がある場合には、腎生検という検査で腎臓の一部を採取し、病理学的に調べて腎疾患の詳細な診断をつけていくこともあります。 腎臓は肝臓と同様に沈黙の臓器です。腎臓疾患が進行するまで症状が出ないことが少なくありません。また、血液検査で異常値がなくても、腎臓に異常が潜んでいることもあります。その意味において、尿蛋白や尿潜血の検出は、早期に腎疾患の存在を知る上で、とても貴重な情報となります。ご存知の通り、腎臓はその障害が進行すると、末期の腎不全となり透析や腎移植が必要になってきます。そのような事態にならずに、寿命を全うするには、腎臓の機能を維持する必要があり、そのためには、腎臓のトラブルを早期に把握し、適切な治療や生活習慣の改善が重要になります。次回「腎を知る―第4回」では慢性腎臓病CKDについて解説する予定です。 蛋白尿の種類 生理的蛋白尿 (良性蛋白尿)機能性蛋白尿一過性:発熱・運動・寒冷・ストレス等 間欠的:遊走腎 起立性蛋白尿 (体位性蛋白尿)物理的な腎うっ血が原因とされる。 立位や体を反らせると尿蛋白陽性化。 病的蛋白尿糸球体性蛋白尿糸球体の障害による(以下は疾患例) ・急性糸球体腎炎 ・半月体形成性糸球体腎炎 ・膜性増殖性糸球体腎炎 ・巣状分節性糸球体硬化症 ・膜性腎症 ・微小変化型ネフローゼ症候群 ・糖尿病性腎症 ・ループス腎炎 尿細管性蛋白尿尿細管の低分子蛋白質の再吸収障害による ・間質性腎炎 ・Fanconi症候群オーバーフロー蛋白尿Bense Jones蛋白多発性骨髄腫 アミラーゼ急性膵炎 ミオグロビン横紋筋融解症・筋肉の損傷 ヘモグロビン溶血性疾患腎後性蛋白尿 尿路結石、尿路の腫瘍、尿路の炎症 【文献】 ・CKD診療ガイドライン2023 ・診療群別臨床検査のガイドライン2003 ・日本内科学会雑誌111巻3号P526-531.2022 ・メディックメディア社 year note2020 E-10





内科外来や救急外来で遭遇頻度の高い所見の1つに「血尿」があります。診療する立場では、「血尿」は非常に神経を使う所見の1つです。それは血尿を来す背景に「がん」や「腎機能低下を来しうる腎疾患」など重篤な疾患が潜んでいることがあるからです。特に尿路系のがんは、自覚症状が少なく血尿が唯一の所見であるケースも少なくありません。尿検査は腎疾患のスクリーニングと同時に、尿路系の悪性腫瘍のスクリーニングも兼ねています。特に中高年以降は、尿路系腫瘍のリスクが高まります。今回は「血尿」、さらには関連する疾患についてお話したいと思います。 血尿には2種類の血尿がある 「血尿」は尿中に赤血球が混入した状態を指しますが、血尿には「肉眼的血尿」と「顕微鏡的血尿」の2つがあります。「肉眼的血尿」は、文字通り尿の見た目が赤色調で(コーラ色のように褐色調のこともある)、すぐに赤血球の混入がわかる状態を指します。血尿ガイドライン2023年によれば、肉眼的血尿は1ℓの尿に1㎖以上の血液が混入した状態とされています。外来に「血尿が出た」と心配されて来院される方の多くは、ご自身で尿の赤みを自覚されている「肉眼的血尿」の状態です。一方、見た目は赤くない尿にも、赤血球が混在していることがあり、これを「顕微鏡的血尿」と呼びます。これは文字通り顕微鏡で尿を観察し、初めて赤血球の存在が分かる血尿の状態を指します。 「血尿」と「尿潜血」の関係 「血尿」という用語に対し、「尿潜血」という用語があります。「尿潜血」は、尿一般検査で実施された尿潜血試験紙の反応結果を表記する用語です。例えば、健康診断の結果報告で尿潜血(1+)、尿潜血(-)というような表記をご覧になったことがあると思います。また「尿潜血陽性」という表現をすることもあり、これは試験紙で尿潜血反応が(1+)~(4+)のいずれか陽性の状態を指しています。ここで留意いただきたいのは、「尿潜血陽性=血尿」ではないことです。尿一般検査は試験紙法で実施されますが、尿中に赤血球が存在しないのに、尿潜血反応が陽性となる偽陽性の場合があります。このため、尿潜血が陽性となった場合には、顕微鏡で尿中に赤血球が存在するかどうか目視で確認する必要があります。また、尿検査の前にアスコルビン酸(ビタミンC)などを摂取すると、血尿が存在しても尿潜血反応が陰性と出てしまうことがありますので、採尿検査の前には注意が必要です。 血尿の原因は多岐にわたる 再び血尿のお話に戻します。血尿の原因は多岐に渡りますが、肉眼的血尿、顕微鏡的のどちらも必ず尿に血液が混じる原因があります。その手がかりとなるのが、尿中の赤血球の形です。尿中の赤血球の形態により血尿は「糸球体性血尿」と「非糸球体性血尿」に大別することができます。これは、尿中に含まれる赤血球の形が、その由来により異なる傾向があることを利用したもので、血尿の原因を特定する上でとても重要な手がかりになります。 「糸球体性血尿」とは 「糸球体」という用語がでましたが、糸球体は腎臓の中で血液をろ過するろ過装置の役割を果たし、尿のもとになる原尿をつくるところです。通常は腎臓で尿が生成されるとき、赤血球が尿中に排泄されることはありません。しかし、膠原病や自己免疫疾患、あるいは感染症などが原因となり、糸球体に異常をきたすと、糸球体から尿中に赤血球が漏れ出ることがあります。腎炎や腎症と呼ばれる疾患の多くで、糸球体由来の血尿がみられます。この糸球体性血尿を診療するのは腎臓内科が診療の主体になります。 「非糸球体性血尿」とは 一方、腎臓の糸球体以外の部位が原因となり血尿を生じることがあり、これを「非糸球体性血尿」と表現します。非糸球体性血尿の多くは、腎臓で生成された尿が、運ばれる経路のいずれかからの出血によるものです。図1に尿路の模式図をお示しします。左右の腎臓で生成された尿は、腎盂で尿が集められた後、尿管に流れていきます。そして、尿管を経て膀胱に尿が流れていきます。男性の場合、さらに前立腺を経て尿道に尿がながれ排尿されます。非糸球体性血尿は、尿路の出血により血尿を生じます。 血尿を生じる尿路の異常には、その原因によりいくつかに分類することができます。代表的なものが尿路感染症です。膀胱炎や尿道炎、腎盂腎炎、細菌性前立腺炎などがこれにあたります。また、尿路結石も血尿の原因となります。そして、最も注意を要するのが「尿路のがん」です。尿路のがんには、腎臓癌、腎盂癌、尿管癌、膀胱癌、前立腺癌、尿道癌があります。年齢を高いほど、尿路の悪性腫瘍のリスクは高くなります。腎臓癌をはじめとする尿路のがんは進行するまで、自覚症状がないことが多く、血尿が唯一の手がかりであることが少なくありません。このため、健診で尿潜血を指摘されたときは、放置することなく必ず受診していただき、適宜、精密検査を受けていただければと思います。 ◆成人の泌尿器科領域の顕微鏡的血尿を来す疾患例 腫瘍感染症異物解剖的異常外傷腎臓腎癌 腎盂癌 腎盂腎炎腎結石腎動静脈瘻 腎動脈瘤 ナットクラッカー症候群腎外傷尿管尿管癌 尿管結石 膀胱膀胱癌膀胱炎膀胱結石膀胱憩室膀胱破裂前立腺前立腺癌前立腺炎 尿道尿道癌尿道炎尿道結石 尿道損傷 *血尿ガイドライン2023より引用改変 ◆成人の肉眼的血尿を来す疾患例 腎臓IgA 腎症 紫斑病性腎炎 急性糸球体腎炎 腎細胞癌 腎良性腫瘍 腎結石 腎動静脈奇形 ナットクラッカー症候群 運動性血尿 特発性腎出血(腎盂内の微小血管、乳頭血管腫、静脈瘤の破綻など)腎盂腎盂腎炎 腎盂尿管移行部狭窄症 腎盂癌尿管尿管結石 尿管癌 尿管狭窄症膀胱膀胱癌 膀胱炎 膀胱結石 放射線性膀胱炎 間質性膀胱炎前立腺前立腺炎 前立腺肥大症 前立腺癌尿道尿道癌 尿道結石その他外傷、異物 *血尿ガイドライン2023より引用改変 【主な参照引用文献】 血尿診断ガイドライン2023 医師 加藤開一郎
人体を構成する細胞が正常に活動できるためには、体内環境を適切に維持する必要があります。これは体内の水分量と電解質濃度が適切に維持され、体内の酸・アルカリのバランスが適切に調整され、そして不要な老廃物が適切に体外に排泄される必要があります。この役割の中心を担うのが、皆さんご存知の通り腎臓です。腎臓は尿を生成するプロセスを通じ、体内環境のバランス維持に重要な役割を果たしています。 このように生命維持に重要な腎臓ですが、肝臓と並んで沈黙の臓器です。余程のダメージを受けない限り、自覚症状がでません。逆を言えば、自覚症状が出たときには、腎臓の障害がかなり進んだ状態である可能性があります。筆者自身も、気が付いたら透析が必要な状況になっていた、というような患者さんに何度も出会ってきました。このため、腎臓については症状のない段階から、定期的に腎臓の異常を把握することがとても重要になります。 腎臓の異常を知る方法には大きく分けて、尿検査、血液検査、そして腎臓の形態を知る画像検査(例:腹部超音波検査)があります。今回はこれら3つの検査アプローチのうち、尿検査について詳しくお話したいと思います。 尿検査について、そもそもなぜ尿検査をするのか、血液検査だけではだめなの?という疑問を持たれる方もいらっしゃるかと思います。実は血液検査で腎臓の機能が低下していることは把握できます。しかし、一般的な血液検査では腎臓にどのような異常が起きているか、、そしてその概況を知ることができません。尿検査は血液検査で把握できない情報を示し、その情報によって腎臓で起きていることが予測できます。また、血液検査で腎機能の異常が出現する以前から、尿検査で腎臓に生じているトラブルを早期に検知することができます。このため尿検査はとても欠かせない検査です。 ここから尿検査をより深くご理解いただけるよう腎臓で尿がつくられるプロセスをお話します。尿の生成は「血液のろ過」と「原尿の濃縮」の2工程に分けることができます。まず、尿の原料は血液の液体成分です。この血液を供給する血管は腎動脈といい、腎動脈は腹部の大動脈から分岐して腎臓の奥に入っていきます。腎動脈を通過した血液は、腎臓の表層にある腎皮質にある「糸球体」と呼ぶ細い毛細血管の丸まっている部分を通過します。糸球体は細い毛細血管の塊で、この毛細血管を通過する際に血液の液体成分がろ過され、尿の素となる「原尿」がつくられます。 皆さんは小中学校の理科の実験で、漏斗にろ紙を備え付けて、液体のろ過をして、ビーカーにろ液が残ったのを覚えていらっしゃると思います。腎臓の「糸球体」のイメージとしては、まさに理科の実験で使ったろ紙です。そして、ビーカーに残ったろ液が、尿の素になる原尿です。理科の実験で使用するろ紙が傷んでいると、本来はろ紙側に残るはずの物質がろ液に混ざり込んでしまいます。これと同じで腎臓の糸球体でも炎症などが原因となり、糸球体の障害があると、本来は尿中で出ていかないはずの赤血球や蛋白質が、糸球体の壁から漏れ出て、原尿中に出てしまい、尿蛋白や尿潜血陽性として検出されることになります。 ここで話を尿の生成プロセスに戻します。糸球体で血液がろ過されつくられた原尿の中には、グルコールや水分、電解質など、体にとって有益で再利用できる物質がたくさん残っています。このため原尿は、そのままでは尿として排出されず、尿細管という管を通過する間に、水、グルコースやアミノ酸、電解質が再吸収され血管内に戻されます。その一方、尿細管を通過する間にカリウムや水素イオンが尿中に分泌され、これにより体内のカリウム濃度や酸・アルカリのバランスが一定に保たれます。尿細管を通過した原尿は集合管という管を通じて集められ、尿として腎臓を出ていきます。この尿細管に異常を来した場合も、尿細管機能障害として各種疾患の発症原因につながります。余談ですが尿細管や集合管に作用し、水の再吸収を抑制し、尿量を増やすのが利尿剤です。 このように腎臓で生じるトラブルの多くが、尿をつくるプロセスに影響を及ぼし、最終生成物である尿の異常につながります。これが腎臓の異常を検知する上で尿検査が重要な理由です。 ところで、健康診断や臨床現場で実施される尿検査には「尿一般検査」と「尿沈渣」の2種類があります。このため「尿検査」と言ったとき、「尿一般検査」のみの場合と「尿一般検査」と「尿沈渣」の両方を同時に実施している場合があります。下にこの2つの尿検査について、違いが分かりやすいように表にまとめました。 尿検査の種類 尿一般検査尿沈渣検査内容尿中蛋白の有無 尿糖の有無 潜血反応の有無 ウロビリノーゲンの有無 尿比重尿中の赤血球数 尿中の白血球数 円柱の有無と種類の確認 尿中の細菌の有無 尿中の各種結晶検査方法試験紙法顕微鏡検査検査の性質定性検査半定量検査検査の目的体の異常のスクリーニング尿中の赤血球の有無や白血球数 尿潜血陽性時の赤血球有無の確認検査のメリット1回の検査で多項目の異常を スクリーニングできる目視なので基本的には偽陽性がない 尿一般検査と尿沈渣は得られる情報が異なります。尿一般検査は、試験紙による尿検査になります。同時に複数項目をチェックすることが可能です。具体的な検査内容は「尿蛋白」「尿糖」「尿潜血」「ウロビリノーゲン」が一般的です。尿一般検査は定性検査なので、その結果は「尿蛋白(1+)、尿潜血(2+)、ウロビリノーゲン(-)」というように、プラス、マイナスで結果が記載されます。 これに対し、尿沈渣は尿中に含まれる物質を顕微鏡で目視確認する検査です。具体的には顕微鏡で見る前に尿を遠心分離機にかけ、沈殿物を顕微鏡で確認します。このため、試験紙で実施できる尿一般検査と異なり、尿沈渣は人手がかかります。しかし、この尿沈渣は臨床現場では欠かすことのできない検査です。例えば、尿一般検査で尿潜血陽性となったとき、その尿潜血陽性が本当に血液による陽性かどうかを最終判断するには、尿沈渣で目視検査することが欠かせないのです。 今度、検査結果を受け取る際には、ご自身が受けた尿検査は、尿一般検査か、あるいは尿一般検査と尿沈渣なのか、少し意識してご覧ください。次回は、尿検査で尿潜血が陽性になったときの考え方、受診すべき診療科についてお話します。 医師 加藤開一郎
.jpg)
能登半島地震の被災地には、全国から災害現場などで救命措置をする災害派遣医療チームDMAT(Disaster Medical Assistance Team)が相次いで入った。その数は延べ1000隊を超え、東日本大震災の約380隊を上回ったという。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/734278

年間約1000人が発症、希少疾患の「再生不良性貧血」とは 血液全体の約45%が血球で、残り約55%程度が血漿成分と言われる。その血球(赤血球、白血球、血小板)が少なくなっていくことで発症する疾患が、希少疾患とされる再生不良性貧血だ。患者は体がだるい、熱っぽい、歯磨きをして出血しやすい、手や足に青あざができるなど、日常生活で珍しくない症状を訴えて病院に来る。 今年はうるう年。2月29日は4年に一度訪れる希少な日であることから、世界希少・難治性疾患の日(Rare Disease Day=RDD)とされている。現在、世界で約7,000種類もあると言われる希少・難治性疾患は、文字通り患者数の少ない疾患で、複雑な疾患のメカニズムなどから治療・創薬研究が進みにくい事情がある。そこで、RDDには希少・難治性疾患に関する啓もう活動が全世界で展開される。うるう年でない年 は、2月の最終日がその日にあたる。 そもそも希少疾患は患者数が極めて少ない疾患で、米国では患者数20万人未満、欧州では人口1万人当たり患者数5人未満となっている。日本では患者数5万人未満だ。厚生労働省は希少疾病用医薬品に該当する要件を患者数5万人未満としているため、実質的にこれが希少疾患の定義となっている。 そこで、厚労省の「指定希少疾病用医薬品一覧表(2020年9月現在)」の中の承認済みの疾患とその効能・効果から希少疾患を抽出し、メディカル・データ・ビジョンの診療データベース(440施設)を基に、2022 年1 月から12 月 のそれぞれ疾患の患者数を類推したところ、データ提供施設の中で上位には全身の筋力が低下する「全身型重症筋無力症」や抹消神経の障害で力が入らなくなる「ギラン・バレー症候群」などが並び、その中でも「再生不良性貧血」が7000人超だった。 (=表=)。 再生不良性貧血の症状や治療法などについて、恵寿総合病院の副院長兼血液内科長の山﨑雅英医師に聞いた。 ■再生不良性貧血には年代で二度、山がある 再生不良性貧血は、年代では10代から20代と50代から60代以上に罹患の山が来る。同疾患は骨髄中の造血幹細胞が何らかの原因で傷害され、働かなくなることで血球(赤血球、白血球、血小板)が減少する病気だ。遺伝はほとんどないと言われる。原因は多くの場合不明だとされ、原因が特定されるケースでは抗がん剤や放射線被ばくなどの影響が指摘される。 恵寿総合病院は、能登半島の血液疾患の拠点病院としての役割をはたしているが、「能登半島全体で言うと、再生不良性貧血の患者は年間1~2人を確定診断するくらい希少な疾患だ」(山﨑医師)という。 同病院では10代のケースでは過去、18歳の女性が来院し、再生不良性貧血と診断したことがある。同県内にある金沢大病院で造血幹細胞移植をして、その後、恵寿総合病院で術後のフォローをした。 再生不良性貧血の確定診断に向け、血液検査をして血球の数を調べ、2種類以上の血球が減少している場合、再生不良性貧血を疑い、骨髄検査やMRI検査をする。 山﨑医師は、健康診断の血液検査も重要だと話す。 「健診でも疑い患者が見つかることはある。例えば、白血球が正常値3500~8000/μLくらいのところが、2000/μL台であったり、赤血球(ヘモグロビン濃度)が男性14.0g/dL、女性12.0 g/dLぐらいのところが、それぞれ10や8g/dLに下がっていたり、血小板だと通常15万~30万/μLのところが、5万~10万/μL程度に減少しているだとかになる。患者さんの訴えとしては、体がだるいなどの倦怠感や、白血球が減ってくることで、感染症により発熱を理由に受診してくる方もいる。血小板の場合は出血傾向なので、歯磨きをして血が出る。手や足に青あざが出てくるといったことで来院することもある」 治療法に関しては、ステージ(病期)ごとに違ってくる。軽症の場合は経過観察になり、それ以降のステージでは、不足した赤血球や血小板を輸血で補充する輸血療法となる。一方、中等症以上の重症になると輸血の頻度も増えてきて重症感染症を引き起こすこともあるので、患者が40歳未満で、HLA(Human Leukocyte Antigen=ヒト白血球抗原)と呼ぶ白血球の抗原が一致する人がいる場合には骨髄移植が第一選択になる。骨髄移植をすることで完治を目指す。 一方、40歳以上の患者、もしくはHLAは主に、兄弟などで一致する人を探すことになるが、該当者がいない患者には、シクロスポリンという免疫抑制剤とATG(抗胸腺細胞グロブリン)と呼ぶ注射剤、TPO(トロンボポエチン)受容体作動薬を併用し造血幹細胞に直接、作用させ造血を促す療法を選択することになる。

透析とは、専用の装置を使って人工的に血液中にある余分な水分や老廃物を取り除く治療をいう。腎臓の働きが低下して腎不全となり、薬剤を使った治療が限界に達した際に行われる。 透析治療には大量の水や電力が必要なため、地震などの災害で断水が発生すると、たちまち患者の療養環境は脅かされてしまう。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/728972
日本人の死因の第1位はがん。次いで多いのが心疾患(心臓に起こる病気の総称)だ。2022年の人口動態統計によると、高血圧を除いた心疾患の死亡者数は23万2879人(前年21万4710人)となった。そのうち約4割が心不全で、10万人に迫っている。 将来推計で、わが国は2043年に高齢者人口がピークに達し(国立社会保障・人口問題研究所の推計で3953万人)、それに伴う各種疾患の増加が予想される。その1つが心不全だ。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/707269

社会医療法人慈生会等潤病院 伊藤雅史院長・理事長 日本人は欧米人に比べて塩分摂取が多く、塩分の摂り過ぎが高血圧を引き起こしやすい体質であることが分かっています。日本人の1日の食塩摂取量は減少傾向にはありますが、厚生労働省の国民健康・栄養調査(2019年)によると成人で平均10.1g(男性10.9g、女性9.3g)。同省の「日本人の食事摂取基準(2020年版)」が設定している目標値の男性7.5g未満、女性6.5g未満をそれぞれ上回っています。 ちなみに、世界保健機関(WHO)が2012年のガイドラインで推奨しているのは5g未満です。なお、塩分表示でナトリウム(Na)量と書かれている場合は、その2.5倍が塩分相当量になります。 「病院の食事はまずい」などとよく言われますが、高血圧などの治療食の1日塩分量は5~6g未満に調理されており、味が薄いことが大きな原因であると思います。ちなみに、梅干し1個の塩分量は約2.5gです。 ただ、入院中に食事が進まず栄養が低下したところで、塩分制限のない食事にした途端、元気になったという話もありますので、考えさせられます。 逆に外食やインスタント食品は塩分が多く、注意が必要です。麺類の汁は飲まない、みそ汁は具だくさん、酢・うまみ・薬味を使っておいしく、醬油はかけずに小皿でつけるなど工夫し、肉料理を減らし野菜・大豆製品・海藻類を使った副菜を増やします。 以下は、加工食品などの塩分含有量の目安です。推奨摂取量と比べてみてください。 出典:わたしの食事カルテ(メディカル・データ・ビジョン発行) 管理栄養士 宗像伸子先生 監修 参考:厚生労働省 令和元年国民健康・栄養調査結果の概要 https://www.mhlw.go.jp/content/10900000/000687163.pdf 厚生労働省「日本人の食事摂取基準(2020年版)」 https://www.mhlw.go.jp/content/10904750/000586565.pdf

医師 加藤 開一郎 ―――――――――――――――――――――――――――――――――――――― ■要旨 スマートフォン、ウェアラブル端末等の汎用小型電子機器による生体情報の活用が近年、注目されています。生体情報の1つに自律神経機能があり、心拍変動分析による自律神経機能評価のほか、端末の光学技術を利用した脈波変動解析による自律神経機能の評価も実用化が進められています。これらの動向は、常時長時間、非侵襲的に実生活におけるストレス状態を可視化し、生活情報が紐付けられれば、ストレス源の特定にもつながります。 神経学や心身医学領域における自律神経不全(自律神経機能不全)、いわゆる自律神経失調症は、診断、治療において患者の自覚症状に大きく依拠しています。小型電子端末の測定機能と自動問診システムを組み合わせると、自律神経機能評価、主観的ストレスの定期評価、自覚された自律神経症状の3つを1つの時間軸で記録・分析することが可能になり、自律神経失調症の診断・治療プロセスに大きな貢献が期待されます。 ―――――――――――――――――――――――――――――――――――――― ■はじめに 医療機関を受診する人の中には、自覚する症状が自律神経系の異常に起因することが少なくありません。しかし、現在の多忙な医療現場では、個々の患者さんに自律神経機能評価を実施することは難しく、また医療機関における自律神経機能評価は、短時間の限られたシーンに限られ、患者さんの実生活での自律神経状態を評価することが難しいのが現実です。しかし、スマートフォンやウェアラブル端末等の汎用小型電子端末を利用した自律神経機能の評価が可能になりつつあります。そこで、本文は自律神経系を概説し、自律神経機能に関する測定の臨床的な可能性について概説し、症候学的な見地から考察します。 ■自律神経と疾患の関係性 「自律神経の病気」という言葉を発すると、よくストレスや精神的問題を連想する方が少なくありません。これは私たちが日常的に「自律神経失調」、「自律神経失調症」という言葉や文字を頻繁に見かけることによるかもしれません。しかし、自律神経失調症は、自律神経のバランスに異常を来し自律神経症状がみられる状態を指しますが、学術的には、「自律神経不全」や「自律神経機能不全」と呼ばれ、広義の自律神経の病気ではありますが、「自律神経の病気」=「自律神経失調症」ではありません。そして、自律神経失調に心理的ストレスが影響を及ぼすことは、皆さんがご存知の通りですが、「自律神経の病気」は「精神の病気」ではありません。 自律神経は運動神経、感覚神経と並んで第三の神経と称されるように、脳や脊髄から出て、脊椎の横を走行し、解剖学的に肉眼で確認な独立した神経系で各末梢臓器に分布します。脳から末端の臓器までの自律神経系に経路のどこかに異常を来せば、何らかの「自律神経の病気」を発症する可能性があります。少々ややこしく感じ始めた方も多いかもしれません。そこで、自律神経の役割から確認していきます。 ■自律神経の役割 人体には自動で生命維持しようとする仕組みが備わっています。その役割を担うのが、自律神経系と呼ばれる神経系です。私たちが無意識に呼吸し、その時々の身体活動量に応じて必要な酸素を取り込めるのは、呼吸数や肺活量が自動制御されるからです。同様に心臓が自動で収縮し、活動状況に応じて心拍数と収縮力を調整し、血管の収縮状態と連動し、血圧を一定に維持できるのも自律神経の働きによるものです。食事をすれば自動で消化管が動き、消化酵素が分泌され、自動で消化吸収されます。外部環境に左右されず体温は一定に保たれるのも自律神経の作用です。このように、人体の基本的な生命維持は、自律神経が深く関与しています。ご存じの通り、自律神経には、体の活動時に優位に働く交感神経と、体の休息時や消化時に優位に働く副交感神経があり、互いに反対の作用を示します。自律神経の主な作用臓器と作用を表1の通りです。 表1:自律神経の主な作用臓器と作用 作用臓器交感神経副交感神経瞳孔散瞳瞳孔収縮涙腺 涙液分泌唾液腺少量の濃い唾液を分泌大量の薄い唾液を分泌気管・気管支気道拡張気道収縮心臓心拍増加心拍減少消化管消化管運動の抑制 消化液分泌の抑制消化管運動の促進 消化液分泌の促進肝臓グリコーゲン分解(糖新生)グリコーゲン合成膀胱蓄尿作用排尿作用 人体の多くの臓器が、交感神経と副交感神経とつながり、生命維持に重要な役割を果たします。この自律神経の役割を理解すると、自律神経系のトラブルにより、さまざまな臓器の症状が出現すること分かります。例えば、膀胱を制御する自律神経に異常が生じれば、適切に尿が排尿されない排尿障害の症状が出現します。医師が処方する薬剤の中には、副交感神経の作用を強める薬剤があり、唾液や気道内分泌が異常に増加する場合や、あるいは全身の発汗が著しくなるような症状が出現することがあります。このように、自律神経は多くの臓器の機能を制御しているため、その症状も多彩です。自律神経=メンタルの病気ではないことを少しご理解いただけたかと思います。 ■自律神経症状の捉え方 臨床医の目線で自律神経系のトラブルを考えるとき、以下の4つのポイントがあります。 自律神経症状が存在するか否か その自律神経症状は本当に自律神経のトラブルによるか否か その自律神経症状は自律神経の「機能的トラブル」または「器質的トラブル」か その自律神経のトラブルを引き起こす原因(基礎疾患)は何か 自律神経のトラブルを自律神経の症状は、運動神経や感覚神経とは異なり、通常の神経学的診察では異常を把握できないことがあり、患者さんへの的確な問診がとても重要です。例えば、糖尿病は末梢神経に障害を来す疾患で、自律神経のトラブルを来す代表で、糖尿病性自律神経障害といい、失神や立ち眩み、便秘と下痢の繰り返し、インポテンツなどさまざまな自律神経症状が出現します。糖尿病性自律神経障害で最も深刻なのは、無自覚低血糖や致死性不整脈です。このため、長年にわたり糖尿病を患っている患者さんの診療では、問診で自律神経障害を確認することに加え、心電図R‐R間隔検査や起立試験などの検査を通じ、自律神経のトラブルの有無を確認します。 そして、自律神経症状が確認されたら、次はその自律神経の症状が、本当に自律神経に由来する症状なのかどうかの確認が必要です。例えば、「立ちくらみ」は自律神経症状として重要ですが、貧血や脱水症、電解質異常、不整脈など別な疾患でも立ちくらみは生じます。このため、自律神経症状を呈した患者さんを診療する場合、安直に自律神経症状と決めつけず、血液検査や心電図検査をはじめとする各種臨床検査で自律神経以外の疾患による症状の可能性を調べる必要があります。 いよいよ各種臨床検査で異常がない場合、ようやく自律神経自体のトラブルと判断しますが、さらにその自律神経系のトラブルは「機能的な異常」なのか、または画像検査や顕微鏡で異常を確認しうる「器質的な異常」なのかを検討します。 世間一般に言われる「自律神経失調」、または「自律神経不全」と表現される状態は、交感神経と副交感神経の調節に不具合を生じている「機能的な異常」です。一方、パーキンソン病や多系統萎縮症に生じる自律神経のトラブルは画像検査でも確認できる「器質的な異常」です。自律神経失調症と紛らわしい表現に「自律神経障害」という表現がありますが、こちらは自律神経系の器質的異常を指して使用されることが多いです。このようにきちんとした診断プロセスを踏むのは、誤診を回避し、的確な診断にたどり着くためです。そして、的確な診断にたどりつくことで、ようやく適切な治療や予後予測が可能になるのです。 ■多彩な自律神経症候 ここまでで、「自律神経症状」という言葉を使用しましたが、あらためて自律神経症状にどのようなものがあるか、主なものを見ていきたいと思います。 表2:主な自律神経症状 心臓血管系<脳虚血症状> □めまい□ふらつき□立ちくらみ □目の前が暗くなる(眼前暗黒感)□失神 <心虚血症状> □胸痛 □動悸 <筋肉の虚血症状> □頭痛 □肩こり □肩痛 <その他> □疲労感 □倦怠感消化器系□腹部膨満感 □嘔気 □便秘 □下痢 □麻痺性イレウス (※イレウス=腸閉塞)皮膚<発汗障害> □皮膚乾燥 □無汗 □乏汗 □発汗過多 □うつ熱泌尿器系<蓄尿障害> □頻尿 □尿意切迫 □尿失禁 <排尿障害> □残尿 □排尿困難 □尿閉生殖系□インポテンツ 次に表3に自律神経に関連した疾患例をお示しします。自律神経が関与する疾患は多数あることがお分かりいただけると思います。 表3:自律神経機能、または自律神経障害が関与する疾患例 消化器系 過敏性腸症候群 慢性特発性便秘呼吸器系睡眠関連呼吸障害循環器系起立性低血圧 体位性頻拍症候群 血管迷走神経性失神 不整脈脳神経系慢性疼痛 自律神経調節性失神 パーキンソン病 多系統萎縮症(Shy-Drager症候群) 筋萎縮性側索硬化症 純粋自律神経不全 家族性アミロイドポリニューロパチー 自己免疫性自律神経障害内分泌糖尿病性自律神経障害泌尿器過活動膀胱 神経因性膀胱 性機能異常皮膚多汗症 無汗症眼科眼球乾燥 瞳孔異常(Argyll Robertson瞳孔・Adie瞳孔)耳鼻科めまい症その他心因性発熱 ■自律神経機能 検査の変遷 自律神経に関する国内の論文報告をレビューすると、1900年代後半は自律神経を評価するための研究が盛んでした。自律神経の交感神経系の緊張度を測定する方法として、血液中のノルアドレナリン濃度を測定する方法もその1つです。また、自律神経に影響を与える薬剤を注射し、心拍数の変化から自律神経の機能を調べる試みもありました。 そんな中、1973年にWheelerらが糖尿病性自律神経障害の患者で心電図の心拍変動が減少することを報告しました。ここで心拍変動について解説します。不整脈のない規則正しい心拍でも、実は心拍の間隔は絶えずわずかながら変動しています。呼吸の状態とも強く関連しています。そして、この心拍の間隔は、心電図のR波という部分と次の心拍のR波の間隔を実測が可能です。そして、心拍の間隔の変動度合いを数値化した指標が、心拍変動係数(心電図RR間隔変動係数)と呼ばれ、循環器系の自律神経機能を定量的な指標として、同指標を利用した自律神経の研究が盛んに行われてきました。特に1980年~1990年代は心拍変動係数に関する論文が多数発表され、自律神経機能と臨床症状との関連性を示す研究が数多く見られました。 その後、光学的に指先の細動脈の脈波が検出できるようになると、それまで心電図の心拍変動による自律神経機能評価から、より簡便に指先での脈波分析による自律神経機能測定が研究されるようになります。そして、近年はスマートフォン端末の光学機能を利用した脈波検出と測定値の分析手法の開発で、より簡便な自律神経機能評価の実用化に向けた取り組みが進められています。 ■自律神経機能測定の臨床的解釈 小型電子端末を利用した自律神経機能評価が可能となることは、個人が自身の体の状況を把握することに大きく寄与します。特に自律神経機能を連続的、あるいは定時的にモニタリングすることが可能になれば、1日24時間のサイクルの中で交感神経優位の時間の長さと副交感神経優位の時間の長さを知ることが可能になります。これにより、心身への負荷量を把握する上で重要な指標になると考えられます。一定の水準に達するとアラートがなるような仕組みが備われば、利用者の利便性はより高まると考えられます。 さらに自律神経機能の測定に付随し、自覚症状の有無を記録し、症状があるときは、その症状が増強・軽快するタイミングや時間帯を記録できれば、症状と自律神経機能との関係性を見出しやすくなります。また、呼吸数などのバイタルサインも併せて測定記録することで、自身の体の状態をより客観的に把握しやすくなります。 ■自動問診+生体データ+主観的ストレスデータの統合解析 患者さんと医療者の対面で実施されてきた医療の問診は従来、自動問診のアプリやWebサービスが多数開発され、受診前の予診、医療機関内での問診など、運用方法はさまざまですが、着実に問診の自動化の流れが進みつつあります。 自律神経の視点で自動問診を考えたとき、「自律神経失調症」との相性の良さが想像できます。「自律神経失調症」は、自律神経調節の不具合が関連し、症候を一括りにした言葉で、めまい、動悸、不眠、ほてり、冷や汗など自律神経の障害によるとみられる症状がある場合に使用される用語であり、学術的には「自律神経不全」が正しいとの見解があります。しかし、「自律神経失調症」が社会的に浸透している現状を踏まえ、本稿ではこのまま「自律神経失調症」を使用しています。 小型電子端末等から得られる自律神経機能のデータは、自律神経失調症の診断や原因の特定に寄与する可能性があります。自動問診による自律神経症状の種類、出現パターン、症状出現時またはそれ以前の自律神経機能の状態、主観的なストレス情報を統合して解析することで、自律神経症状と自律神経機能との相関関係を解析することが可能になるでしょう。さらに、生活情報と統合させることで実生活の中で何に心理的ストレスを感じ、自律神経にどう影響したか、定量的に把握することが可能になりえます。これは自律神経失調症の方の診断や治療、症状出現予測などさまざまな臨床応用の可能性があります。 ■コロナ後の受療行動が変わる可能性 ここ数年猛威を振るった新型コロナウイルス感染症は、個々人の受療行動にも影響を及ぼしたと考えられます。個人が検査キットを購入し、自宅でキット検査を実施し、その結果をもとに、医療機関を受診するかどうかの判断材料にする動きが見られました。また、医療相談アプリを利用した受診の要否判断をするケースも見られました。 表4:個人の医療機関受診の判断材料の変化 従来新型コロナ流行開始~症状の程度 血圧・体温 ネット情報症状の程度 血圧・体温 酸素飽和度 検査キットの結果 医療相談 自動問診サービス このような受療行動の変化は、今後も他疾患にも広がりを見せる可能性があります。すなわち、個人が自宅でバイタルを測定し、簡易検査をして、自動問診、オンラインの医療相談などを通じて、医療機関の受診を判断するスタイルが変化する可能性があります。 ※本稿で使用した用語について 本記事でも登場した「自律神経失調症」は、自律神経調節の不具合が関連した症候を一括りにした言葉で、学術的には「自律神経不全」が正しいとの見解があります。しかし、「自律神経失調症」が社会的に浸透している現状を踏まえ、本記事では「自律神経失調症」を使用しました。 【文献】 糖尿病性末梢神経障害.日本内科学会雑誌2019年108巻8号p.1538-1544IV.糖尿病性末梢神経障害 (jst.go.jp) 脈波を用いた自律神経機能推定に向けた脈波伝搬時間の変動に関する検証. 生体医学2016年54巻6号p. 261-266 ja (jst.go.jp) 光電脈波測定による自律神経機能計測装置の開発. 信学技報, vol. 111, no. 85, ET2011-17, pp. 1-6, 2011年6月研究会 - 光電脈波測定による自律神経機能計測装置の開発 (ieice.org) 自律神経障害の臨床. 日本内科学会誌2011年100巻9号 p. 2708-2714日本内科学会雑誌第100巻第9号 (jst.go.jp) 日常生活に紐付けた生体指標の可視化と分析. 「第28回マルチメディア通信と分散処理ワークショップ論⽂集」令和2年11月 p.34-41 自律神経失調症状を伴った呼吸器疾患患者の心電図R-R間隔について.心身医学199年31巻4号p. 305-310 ja (jst.go.jp) 産婦人科領域における自律神経失調症の病態と治療(自律神経失調症の病態と治療).1989年29巻1号 p. 55-61 ja (jst.go.jp) 自律神経失調と起立性調節障害を伴うめまい症例についての臨床的検討.2006年65巻4号p.238-244 ja (jst.go.jp) ニューロパチーと自律神経障害.自律神経 2019年56巻4号p. 207-209ja (jst.go.jp) 病態面からみた自律神経失調症(自律神経失調症の病態と治療). 心身医学1989年29巻1号p. 25-33 ja (jst.go.jp) 心拍変動と自律神経機能. 生物物理. 1988年28巻4号p. 198-202 ja (jst.go.jp) 心電図R-R間隔の変動を用いた自律神経機能検査の正常参考値および標準予測式.糖尿病1987年30巻2号p. 167-173 ja (jst.go.jp) めまい・平衡障害と自律神経機能障害.耳鼻臨床1987年80巻12号p. 1801-1806 ja (jst.go.jp) バイオフィードバック研究 2022年49巻2号p.73-76ja (jst.go.jp) 全身痛を来たす神経内科疾患.日本内科学会誌2019年108巻10号p.2088-2094 多系統萎縮症における睡眠関連疾患の臨床. 2021年58巻1号p. 74-78 ja (jst.go.jp) 舌痛症と自律神経機能.花田耕治.口腔病学会雑誌2003年70巻2号p. 124-130 ja (jst.go.jp) 末梢性めまい患者の自律神経機能-心電図R-R間隔と指尖容積脈波による解析. 1991年34巻4号p.385-394 ja (jst.go.jp) ウェアラブル心拍センサを用いたうつ状態の心拍変動と活動量. 2021年Annual59巻Proc 号p. 632-634 ja (jst.go.jp) ストレス識別のためのウェアラブルセンサで計測可能な生体信号の評価.システム制御情報学会論文誌 2022年35巻9号p. 217-227ストレス識別のためのウェアラブルセンサで計測可能な生体信号の評価 (jst.go.jp) ウェアラブルセンサを用いた生体計測. システム/制御/情報2022年66巻2号p.60-63ウェアラブルセンサを用いた生体計測 (jst.go.jp) てんかん突然死のリスク評価と予防におけるウェアラブルデバイスの有用性.てんかん研究2020年38巻1号p.91-97 てんかん突然死のリスク評価と予防におけるウェアラブルデバイスの有用性 (jst.go.jp) ウェアラブル端末により検知した心拍拍動に基づくストレス推定.情報学広場:情報処理学会電子図書館 (nii.ac.jp) 健康モニタリングのためのウェアラブルデバイスを用いた生体計測. 計測と制御2020年59巻4号p.246-249健康モニタリングのためのウェアラブルデバイスを用いた生体計測 (jst.go.jp) デバイスを用いた患者モニタリング. 神経治療学 2020年37巻4号p. 605-608デバイスを用いた患者モニタリング (jst.go.jp) 体表から行う医療・ヘルスケア計測デバイスの開発と微細加工技術の利用.エレクトロニクス実装学会誌 2020年23巻5号p.299-305体表から行う医療・ヘルスケア計測デバイスの開発と微細加工技術の利用 (jst.go.jp) ウェアラブル光電脈波センサを用いた日常生活における身体活動と睡眠中の自律神経活動の解析. 信学技報, vol. 117, no. 482, SIS2017-65, pp. 47-49, 2018年3月 研究会 - ウェアラブル光電脈波センサを用いた日常生活における身体活動と睡眠中の自律神経活動の解析 (ieice.org) ウェアラブルデバイスの応用と近未来の展開. エレクトロニクス実装学会誌2015年18巻6号p.384-389ウェアラブルデバイスの応用と近未来の展開 (jst.go.jp) 手指採血希釈血漿検査法の開発と健康管理への貢献. 分析化学2018年67巻1号p. 37-50 手指採血希釈血漿検査法の開発と健康管理への貢献 (jst.go.jp) 自律神経疾患の治療の進歩.神経治療学2022年39巻5号p.791-794自律神経疾患の治療の進歩 (jst.go.jp) ユニークな自律神経障害を呈する疾患:ATTRアミロイドーシス 2021年58巻1号 p.12-16 ja (jst.go.jp) 自己免疫性自律神経障害. 臨床神経 2019年59巻12号p.783-790自己免疫性自律神経節障害 (jst.go.jp) 神経治療学2017年34巻6号p.S163 ja (jst.go.jp) 自己免疫性自律神経障害. 医学のあゆみ Volume 255, Issue 5, 517 - 522 (2015)自己免疫性自律神経節障害 (pieronline.jp) 自律神経と消化器疾患.自律神経2021年58巻4号 p.261-265 ja (jst.go.jp) 睡眠関連呼吸障害と自律神経障害. 自律神経2020年57巻1号p.67-70睡眠関連呼吸障害と自律神経障害 (jst.go.jp)

浅岡等 医師 医局長、内視鏡センター長 医学博士 日本肝臓学会専門医 日本消化器内視鏡学会専門医 日本内科学会認定内科医 日本消化器病学会専門医 10年程前までのわが国の肝がんの死者は年間約5万人と、先進国の中では最も多く、死亡統計の悪性疾患の臓器別でも4位でした。肝炎対策の成功により死亡者数も徐々に減少しておりますが、それでも未だに肝がんで年間に約2.4万人※の方が亡くなっております。 ※2022年人口動態統計 肝及び肝内胆管の悪性新生物 死亡数 2万3621人(前年2万4102人) また、原因について考えると、アルコール性肝障害や脂肪肝(なかでも非アルコール性脂肪肝炎)から発症する肝がんも増加しておりますが、やはり半数以上はC型肝炎が原因となっております。 C型肝炎の治療は1900年代には8%程度の治癒率しかなく、2000年代に入っても3割程度の治癒率しかありませんでした。また、この時代にはインターフェロンという注射を使った治療であり、二度とやりたくないと言われるような副作用が多い治療でした。 しかし、C型肝炎の治療は近年目覚ましく進歩し、1日1回薬を服用するだけで、8ないし12週間後には97~99%の患者が治癒することが可能です。副作用が多くはない薬を服用するだけで治癒して、将来の肝機能の悪化や肝細胞がんの発症を防ぐことが可能です。 治療薬は薬価で1か月に100万円を超える高額ですが、医療助成制度があるために保健所への申請により、支払額が1か月1万円に抑えることが可能です(高所得者を除く)。 10年前と比べると効果は著しく高くなりながら、副作用は極めて少なくなり、医療費助成により支払額は少なくなっています。このような治療ができますので、C型肝炎が心配な方、検診などでC型肝炎と言われたけどそのままにしている方などは、消化器内科の受診をお勧めさせていただきます。 参考:厚生労働省 2022年人口動態統計 https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai22/index.html https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai22/dl/h6.pdf

電車通勤をしていると時々、「異常な音を検知したため運転を・・・」というアナウンスがあり、その後に電車が止まってしまう事態に遭遇します。列車やレールの異常を発見する上で、「音」は1つの情報として重視されていることが分かります。同じように医療でも「音」は、人体の中の異常を検知する手法として日常の診療に利用されてきました。 しかし、体の中で発せられる音は微弱であり、周りの空気を振動させられるほどのエネルギーはありません。このため、周りの人には聞こえてこない音を第三者の耳で確認できるようにするためには、外部の音を遮断し、目的とする音だけを集めて、聴く者の鼓膜を振動させる必要がありました。それをかなえたのが聴診器です。 聴診器で人体から聞き取れる音の代表的なものに「心音」「呼吸音」「肺音」「腸蠕動音」「血管雑音」などがあり、医師は目的に応じて聴診器をあてる場所を変えます。その中でも聴診器の使用頻度が多い胸の聴診では「心臓」と「呼吸器」の2種類の臓器の音をチェックしています。今回は胸の聴診の中でも前者の心臓の音にフォーカスして深掘りをしたいと思います。 臨床現場や症例報告で使用される診察記録の表現に「心音整、心雑音なし、過剰心音なし」というような表現があります。ここに出てくる「心音」は文字通り、心臓の音を指します。「心音整」は心音が規則正しいことを意味しています。また「心音不整」という表現もあり、こちらは心臓の音が規則正しくないことを意味します。 この表現から分かるように、聴診ではまず、心臓の音のリズムが規則正しいか、そうでないかを知ることができます。心臓の音が規則正しくないことは、心臓が規則正しく動いていないことを意味しますので、不整脈の存在が疑われます。もちろん、不整脈の有無の確認には、心電図検査が必要ですが、心電図の検査がすぐに出来ない場面でも、聴診で心音が不規則であれば、不整脈の存在を疑うことができます。 心臓の聴診において、心雑音もとても重要な聴診の所見です。心雑音は心臓弁膜症や先天的な心臓奇形を疑うきっかけになることがあります。また、心臓の雑音が聴取されたとき、胸のどこで最も強く雑音が聞こえるかどうかも重要で、心雑音の最強点から、その心雑音の原因となっている疾患をある程度類推することが可能です。 また、心雑音は心臓が収縮するタイミングに聞こえる収縮期雑音と、心臓が拡張して血液を心臓内に流入させるときに聞こえる拡張期雑音に大別されます。心雑音が聞こえるタイミングを把握することも、心臓の疾患を類推する上でとても重要です。 最後に「過剰心音」について説明します。「過剰心音」とは、本来正常な心臓では聴取されないはずの音の総称です。代表的なものにⅢ音、Ⅳ音や心膜ノック音や心膜摩擦音、クリック音などがあります。 心臓はもともと正常状態でも聴診すれば、音が聞こえる臓器です。心臓が正常な状態で生理的に聞こえる心音は「正常心音」とも言われ、「ドックン、ドックン」と例えられる心臓の拍動音が、これに相当します。実際の聴診では「ドックン」よりは「ドッドン」と聞こえます。最初の「ド」に相当するのがⅠ音で房室弁の閉じる音、2番目の「ドン」に相当するのがⅡ音で大動脈弁の閉まる音に由来するとされます。人が建物内で部屋のドアを勢いよく閉めたとき「ドン」と音がしますが、これと似ています。 聴診という診察手技は、簡便にいつでもどこでも実施することが可能で、かつ患者さんの体を傷つけないメリットがあります。一方、聴診器の所見は標準化しにくい弱点があります。つまり、医師個人の主観が入ってしまう可能性がるのです。その原因として筆者が考えるのは2つの課題です。それは「聴診器の性能のばらつき」と「聴診する医師のスキル」です。 聴診器は基本的に医療機関で支給されることはなく、個々の医師が自費で購入します。どれくらいの性能の聴診器を購入するかは、各医師の判断にゆだねられています。筆者の経験上、聴診器はグレードによって、驚くほど聞こえてくる音が全く違います。しかし、いい聴診器をもっていても、それを使いこなす医師のスキルが必要です。 つまり、異常音を異常と認識できるか否かは、医師の聴診スキルにかかっています。医師が聴診できるようになるには、まず正常な音と異常な音を判別し、さらに異常音から類推される疾患や病態を想起できる必要があります。筆者も聴診スキルを高めるために、心音が収録されたCDを何度も聞いて学習した経験があります。 しかし、医師も人間ですから、個人差はあるかもしれませんが、加齢とともに聴力が低下する可能性は高くなります。このため、聴診能力は個々の医師の個人差が大きいと予想されます。 心臓超音波検査の登場により、心臓をリアルタイムで映像と音で検査できるようになりました。しかも心臓超音波は定量的に調べることが可能です。このため厳密に診断を下していく観点では、聴診器は心臓超音波検査には全く力が及びません。しかし、心臓超音波検査を使いこなすにはまた別のスキルが必要で、多くの診療科の医師がそのスキルを身に着けるのは現実的ではないでしょう。また、同検査機器の小型化が進んでいますが、未だに高額な検査機器であり、聴診器のように気軽に持ち歩くことは難しいでしょう。 外来で全患者さんに聴診器のように心臓超音波をあてることは、まだかなっていないのが現状です。その意味で、患者さんの異常を音で察知できて、診察室でも訪問診療でも場所を問わず、ひょいと首にかけて持ち歩ける聴診器は、私たち医師にとっては、仕事をする上で欠かせない相棒なのです。 医師 加藤開一郎

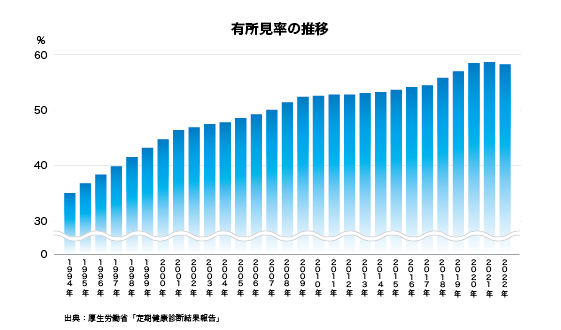
※2022年は、2022年10月の労働安全衛生規則の改正前後の有所見率を各期間で加重平均した推計値。 (2022年有所見率)=(2022年1~9月の有所見率)×0.75+(2022年10~12月の有所見率)×0.25 年に一度の健康診断を受けた後に手にする健診結果。健診で医師は、「異常なし」「要再検査」「要治療」などと判定します。そのうち「異常なし」以外の人を、有所見者と言います。 健診有所見率の推移 健康診断を受けた人のうち、有所見者の占める割合が有所見率です。この有所見率が今、6割に急接近しています。有所見者が自主的に医療機関に行くのが望ましいのですが、職場などから再検査や治療を受けるよう促されても、働き盛りの世代は忙しいことを理由に健康管理を後回しにするので病気を早期発見できなかったり、治療のタイミングを逃したりしてしまいます。 厚生労働省がまとめた定期健康診断実施結果によると、2022年の有所見率は58.3%となりました。過去からの推移を見ると1997年までは3割台でしたが、2008年に5割を超えました。それ以降、上昇傾向を続けています。 この定期健康診断実施結果は、常に50人以上が働いている事業所が実施する定期健康診断、いわゆる“職場の健診”の有所見率などを集計したもので、労働衛生行政の基礎資料となっています。事業所は、労働安全衛生法第66条に基づき、労働者に対して医師による健康診断を実施しなければなりません。一方で、労働者は事業所が実施する健診を受けなくてはならないとしています。 有所見率の上昇傾向は労働者の高齢化が影響していると言われています。2022年の検査項目別の有所見率では、血中脂質が31.6%と最も高くなりました。次いで、血圧が18.2%、肝機能検査が15.8%などとなっています。 都道府県別の有所見率 健診結果の有所見率を都道府県別で見ると、2022年は72.1%となった沖縄県が、12年連続でワーストを続けています。全国平均は58.3%でしたが、有所見率の高さは沖縄県だけの問題ではなく、すべての日本国民にとって対岸の火事ではありません。
肝臓疾患で毎年5万人が命を落としている 日本の肝臓疾患による死亡者数は年間5万人にのぼると推計されています。その多くが、「肝硬変」、または「肝細胞がん」による死亡です。肝臓疾患は、時間軸で大別すると、あるとき急激に肝臓障害を来す急性肝疾患と、長期間に渡り肝臓を障害する慢性肝疾患があります。この「慢性肝疾患」を背景に「肝硬変」や「肝細胞がん」を生じていきます。「肝硬変」や「肝細胞がん」で命を落とさないため、慢性の肝疾患に早く気付き、適切に対処することがとても大切になります。 「沈黙の臓器」の異常を知る 肝臓は「沈黙の臓器」という言葉を聞いたことがある方は多いと思います。肝臓表面の覆う被膜には痛みを感じる神経が走行(その方向に連なっている状態)していますが、肝臓内部には痛みを感知する神経がありません。このため、肝臓の内部でトラブルが生じても、なかなか症状として自覚することができません。このため、肝臓疾患に気付いたときには、すでに疾患が進行していたということも少なくありません。このような事態を避けるためにも健康診断(健診)の肝機能検査はとても重要です。 肝障害の鑑別疾患は多岐におよぶ ある症状や所見に対し、可能性が想定される疾患を「鑑別疾患」と言います。健診の肝機能検査の項目であるAST(GOT)やALT(GPT)、γ-GTPの上昇は「肝機能障害」、または「肝障害」「肝逸脱酵素上昇」「肝機能異常」などと表現の仕方が統一されていませんが、本稿では「肝障害」と表現していきます。下表に肝障害の原因となる主なものをリストアップしました。肝障害の原因は多岐にわたります。 肝硬変の症状 慢性の肝疾患は放置すれば、肝細胞が壊れていき、壊れた肝細胞の部分を埋めるかの可ように線維組織に置き換わっていきます。これを「肝臓の線維化」といい、肝臓の線維化が進行し、肝臓が硬くなった状態を「肝硬変」と呼びます。肝硬変はその重症度から代償性(※)肝硬変と非代償性肝硬変に分かれます。代償性肝硬変は、症状がないことも多いですが、非代償性肝硬変は、肝臓の機能低下による様々な症状が出現してきます。 ※「代償性」とは肝臓の機能が保たれ症状が現れないことが多く、「非代償性」は肝機能を代償することができない程度にまで悪化している状態 肝硬変で起きてくること 肝臓はアルブミンをはじめとするタンパク質を合成する役割がありますが、肝機能が低下した肝硬変の状態ではアルブミンが低下し、全身でむくみ(浮腫が)が起きやすくなります。また血液を固めるのに必須の凝固因子と呼ばれるタンパク質もまた肝臓でつくられますが、障害の進んだ肝臓ではこれが産生(生み出すこと)できないため、出血しやすくなります。また、肝臓には糖分を貯蔵し、血糖の調整にも関与していますが、肝機能が低下すると低血糖を来すこともあります。これ以外に非代償性肝硬変になると、さらにさまざまな合併症が出現します。 肝硬変が進行すると 肝性脳症は非代償性肝硬変の代表的な合併症の1つです。肝臓はタンパク質の合成と同時に様々な物質の分解や無毒化を担っている臓器です。肝硬変ではアンモニアをはじめとする老廃物を処理ができなくなり、これが脳神経に影響し、精神状態や意識状態に異常を来します。また、肝硬変では腹腔(腸管や腹部臓器の間のスペース)に腹水が溜まり、お腹が膨れあがり非常に苦しい思いをします。 肝硬変は多臓器不全の原因に? 通常は腸管を巡った血液は門脈という血管に集まり、肝臓の中を通過しますが、肝硬変に至ってしまうと、肝臓の中を血液が通過するのに抵抗が生じ、門脈圧亢進症という病態が生じます。腸管からの血液がうまく肝臓に戻れなくなる門脈圧亢進症は、食道や胃の静脈を拡張させ胃・食道静脈瘤になり、時にこれらの静脈瘤は破裂し、吐血や下血を生じます。さらに門脈圧亢進症は脾臓に影響を及ぼし、脾機能亢進症という状態となり、血小板減少や白血球数減少を引き起こします。血小板減少により全身で出血しやすくなり、白血球減少のため感染症に罹患しやすく、さらに重症化しやすくなります。さらに門脈圧亢進症は、肺の微小血管を拡張させ低酸素血症、呼吸困難を引き起こします。近年は肝硬変のような重症肝疾患が、腎障害の原因となることが判明し、これを肝腎症候群と呼びます。 つまり、肝硬変が進行すると脳、肺、腎臓、血球など、生命維持するための主要臓器に悪影響が出現し、生命を維持することが困難となってきます。肝硬変は患者さんにとって、非常に苦しい状況をもたらします。そして肝硬変患者さんの半数が肝臓がんを合併しているといわれ、特にC型肝炎、B型肝炎による肝硬変の患者さんはハイリスクになります。 このような状況を回避するためにも、まずは肝臓の異常を検知し、次に「肝臓の線維化」を確認し、できる限り肝硬変への進行を防いでいく必要があります。≪引用参考文献≫肝硬変診療ガイドライン2020(改定第3版)NAFLD/NASH診療ガイドライン2020(改定第2版)B型肝炎治療ガイドラインC型肝炎治療ガイドライン肝癌診療ガイドライン 医師 加藤開一郎

前回のコラムでは、心臓のサイズが大きくなる「心拡大」と心臓の壁が厚くなる「心肥大」の用語の違いをお話しました。今回は「心拡大」と病気との関わりを深掘りしてお話していきたいと思います。 健康診断の際の異常所見の1つに心拡大があります。心臓には右心房、右心室、左心房、左心室の4つの部屋があり、いずれかの部屋が大きくなると、胸のレントゲン検査で心臓が大きく映る心拡大が起きてきます。 心拡大の原因を考えるとき、真っ先に思い浮かべるのは心不全です。その他にも心臓のまわりの膜に液体が溜まる心嚢液貯留という病態や、心臓の筋肉の異常に由来する拡張型心筋症という疾患でも心拡大が見られます。しかし、頻度的には心不全が心拡大の原因の多くを占めます。心不全については、その原因はさまざまですが、いずれも心臓のポンプ機能が低下した状態です。 心臓は血液を環流させることが役割ですが、心不全となり血液を心臓から血液を動脈にうまく拍出(はくしゅつ)できなくなると、心臓は心拡大を来してきます。もし健診で心拡大を指摘されたら、過度に心配する必要はありませんが、心不全や心嚢液貯留といった重要な病態が示唆されていることもありますので循環器科を受診し、すみやかにその原因を調べていくことが重要です。 留意していただきたいのは、心不全は初期段階では、無症状が多いことです。しかし、無症状の心不全も、それを放置すれば、心不全は癌のように、やがて進行(悪化)し、自覚症状が出現します。これを症候性心不全と言います。症候性心不全のステージになると、心不全は元に戻らない可能性が出てきます。 さらに大切なのは心不全を来している原因を突き止め、その原因に応じた対処をすることです。「心不全」という言葉は心臓の状態を表す用語で、その心不全を来たす原因は、さまざまです。下の表は心不全を来す疾患の例ですが、心不全を来す原因は多岐にわたることが分かります。もし、心拡大を指摘されることがありましたら、重要な疾患が潜んでいる場合もありますので、放置せず早期に受診することをお勧めします。 【心不全の原因例】 <心筋の異常による心不全> □虚血性心疾患 □心筋症:肥大型心筋症、拡張型心筋症、拘束型心筋症 拘束型心筋症、不整脈原性右室心筋症、緻密化障害、たこつぼ型心筋症 □心毒性物質:アルコール・重金属 薬剤(抗がん剤・免疫抑制剤・抗うつ薬・抗不整脈薬 ・NSAIDS・麻酔薬) □感染症:ウイルス性心筋炎、細菌性心筋炎、リケッチア感染症、シャーガス病など □免疫疾患:関節リウマチ、全身性エリテマトーデス、多発性筋炎、 混合性結合組織病 □妊娠:周産期心筋症 □浸潤性疾患:サルコイドーシス、アミロイドーシス、ヘモクロマトーシス、 悪性腫瘍 □内分泌疾患:甲状腺機能亢進症、クッシング病、褐色細胞腫、副腎不全、糖尿病 □先天性酵素異常症:ファブリー病、ポンぺ病、ハーラー症候群、ハンター症候群 □筋疾患:筋ジストロフィー、ライノパチー <血行動態の異常による心不全> □高血圧 □弁膜症・先天性心疾患 □心膜の異常 □高心拍出性心不全:重症貧血、甲状腺機能亢進症、パジェット病、妊娠、脚気心 □体液増加:腎不全・輸液過多 <不整脈による心不全> □頻脈性不整脈 □徐脈性不整脈 ※引用改変:急性・慢性心不全診療ガイドライン(2017年改訂版) 医師 加藤開一郎

つくばセントラル病院産婦人科担当部長長田佳世医師 子宮頸がんとは、子宮頸部(膣につながる部分)にできるがんのことです。子宮頸がんの発生には、その多くにヒトパピローマウイルス(HPV:Human Papillomavirus)の感染が関連しています。HPVは性交渉で感染することが知られています。多くの場合、感染しても免疫によって排除されます。 ところが、HPVが排除されず感染が続くと、一部に子宮頸がんの前がん病変や、子宮頸がんが発生すると考えられています。そこで、子宮頸がんの発生と関連が深い一部の型のHPV感染を予防するワクチンが接種可能になっています。 ■HPV(ヒトパピローマウイルス) ワクチンとは? 日本で年間、約1 万人が罹患する子宮頸がんをはじめとするHPV関連疾患の原因となるHPVの感染を予防する目的で開発されたワクチンです。 ■HPV ワクチンは、本当に子宮頸がんを予防できるのでしょうか? 「HPVワクチン接種が子宮頸がんを減らした」という報告が海外から相次いでいます。スウェーデンでは、17 歳未満に接種した群で、子宮頸がんになるリスクが88%減少しました。WHO(世界保健機関)はワクチン接種と検診で子宮頸がんは撲滅できると宣言しています。先行して接種が始まったオーストラリアでは2060 年には「子宮頸がんが撲滅」する世界最初の国になると言われています。 ■日本ではHPV ワクチン接種が出来るのでしょうか? 小6から高1相当の女子は定期予防接種のため、無料で接種出来ます。2022年4月から3年間、キャッチアップ接種として(1997年度から2005年度生まれまで)接種費用が助成されます。2023年4月からはより広い範囲のウイルス型をカバーできる9価ワクチンが定期接種、キャッチアップ接種で使えるようになりました。また、15歳未満(15歳の誕生日の前日)までに1回目の接種をした場合には、2回の接種プログラムとなり、より負担が少なくなります。 若い時の接種が望まれますが、20 代半ばまでは接種の有効性が高いと言われています。HPV 感染は、子宮頸がんだけではなく、中咽頭がんや肛門がん、陰茎がんなど、男性も罹るがんの原因になります。海外では男女ともに、定期接種になっている国がたくさんあり、日本でも男性の接種は可能です。 ■HPV ワクチンは怖いワクチンなので打たない方がよいでしょうか? 導入された当初、接種後に「歩けない」「けいれんした」などの報道がされました。その後の国内外の調査で、それらの症状がワクチン接種していない方や男性でも起きることがあり、頻度は非常に少ないことがわかりました。 ただ、少数ですがワクチン接種後に体調不良になられる方はいらっしゃいます。他のワクチンでも起こることがあり、「ワクチン接種後ストレス反応」と呼ばれています。痛みに不安がある場合には、横になって接種をするなどの対策を取ることが勧められます。 接種後しばらくしてから倦怠感やしびれ・痛みなどの症状が出た場合、別な病気が隠れていないか検査などをします。大多数の方は時間が経つと自然に回復します。軽い運動なども効果的なようです。 ■是非、ワクチン接種をご検討ください。 日本では若い方の子宮頸がんが増えています。命だけではなく、子どもを持つという当たり前の希望を奪うのが子宮頸がんです。ワクチン接種をご検討ください。当院でも接種可能です。中学生までは小児科、高校生以上は産婦人科で対応いたします。 【参考となるサイト】日本産科婦人科学会 「子宮頸がんとHPV ワクチンに関する正しい理解のために」https://www.jsog.or.jp/modules/jsogpolicy/index.php?content_id=4
総合大雄会病院 副院長 寺沢彰浩医師 日本人の死因の第一位はがんです。それに次ぐのが循環器疾患※1である心疾患です。その約40%は「心不全」によるものとされています。今後さらなる高齢化社会を迎えようとしている中で、心不全による入院数や死亡率は増加の一途をたどっています。そんな怖い病気「心不全」についてご説明いたします。 総合大雄会病院 循環器内科のサイトは以下です ↓ https://www.daiyukai.or.jp/department/junkanki/ ▽心不全とはどんな病気ですか? 心臓は、24時間休まず、酸素や栄養分を含む血液を全身へ送り出すポンプの役割を果たしています。日本循環器学会と日本心不全学会は心不全を「心臓が悪いために、息切れやむくみが起こり、だんだん悪くなり、生命を縮める病気」と定義しています。心不全はその原因、症状、重症度は人によってそれぞれ違います。 ▽心不全の原因はなんですか? 心不全にはさまざまな原因があります。心臓へ血液を送る血管(冠動脈)が詰まる心筋梗塞や狭心症、高血圧、心臓には血液を一方向に流れるように弁がありますが、その弁に障害を来たす弁膜症、心拍動が異常となる不整脈、心臓の筋肉自体が障害となる心筋症などがあります。 ▽心不全になるとどんな症状がでますか? 初期に見られる症状は運動時の息切れや、両足のむくみです。心不全になると心臓は体に必要な血液を送れなくなります。そのため、階段を登ったり、動いた時に息切れがしたりするようになります。疲れやすくなることもあります。 また、腎臓への血液の流れが低下して、体に水分がたまり、足の甲やすねあたりがむくんだりします。さらに進行すると体の中で血流が滞る(うっ滞)がひどくなり、安静時でも息苦しくなったり、苦しくて横になれなかったりする起坐呼吸※2の状態になることもあります。息切れやむくみが出現するようでしたら、お近くの医療機関、かかりつけ医にご相談されることをお勧めします。 ※1 循環器疾患とは、⾎液を全⾝に循環させる臓器である⼼臓や⾎管などが正常に働かなくなる疾患で、⾼⾎圧・⼼疾患(急性⼼筋梗塞などの虚⾎性⼼疾患や⼼不全)・脳⾎管疾患(脳梗塞・脳出⾎・くも膜下出⾎)・動脈瘤などに分類される。 (出典 厚生労働省 e-ヘルスネット) ※2 起坐呼吸(きざこきゅう):からだを横にすると、重力のために下半身にたまっていた血液が急に心臓にもどり、肺うっ血が強くなるため呼吸が困難になる。それに対して、体を起こして座ると心臓に戻る血液量が減り、心臓への負荷が軽減することで呼吸が楽になる状態を指す。

【プロフィール】 神田生まれの江戸っ子。おせっかいな性格で、人々の健康を願っている。お祭り、お風呂が大好き。 趣味は「健康の知識」を集めること。 8月10日(ハート)生まれ/年齢、性別不明/身長90cm、体重13kg これからどうぞよろしくお願いします。
紛らわしい健診所見の用語 今回は心臓の形態に関する健康診断などでの所見についてお話しいたします。 健診や人間ドックの所見で「心拡大」や「心肥大」と書かれたことがある方もいると思います。どちらも心臓の形態を表現する用語ですが、「心拡大」と「心肥大」を混同されている患者さんが少なくありません。しかし、「心拡大」と「心肥大」は、意味するところが全く異なりますし、想定する疾患も大きく異なります。以下の表をご覧ください。 「心拡大」は文字通り心臓全体の大きさが拡大した状態を指します。医師から「心臓が大きくなっています」と言われた場合は、この心拡大を意味します。心拡大の有無を判断する方法は胸部レントゲンです。 しかし、ここで疑問が浮かびます。体が大きい人と小柄な体格の人の心臓のサイズを比べたら、体格が大きい人のほうが心臓の大きさの絶対値が大きいと考えるのが自然です。 この課題に対し、臨床現場では心胸郭比という指標を利用しています。心胸郭比は心臓の横幅を胸の横幅で割った数値です。一般には心胸郭比50%以上を心拡大の有無の目安としています。すなわち胸の横幅の半分以上を心臓の横幅が占めていれば、心拡大の可能性が疑われます。 このように肺の検査だと思われがちな胸部レントゲン検査ですが、実は肺だけをみているのではなく、心臓の形態と心臓とつながる大動脈、肺動脈、肺静脈なども観察しています。言い換えれば、健診で受ける胸部レントゲン検査は、肺疾患だけではなく、循環器領域の疾患の存在を知る上でとても重要な検査ともいえるのです。 次に「心肥大」ですが、心肥大は「心臓肥大」とも言われ、心臓の壁が厚くなった状態を指します。心臓の壁は主に心筋で構成されますので、「心肥大」といえば、一般的には心筋が厚くなった状態を指します。上述の通り、心拡大は胸部レントゲンで確認できますが、心臓の壁の厚みは、レントゲン画像では知ることができません。 心肥大の有無は、心臓超音波検査で心臓に直接、超音波をあてて確認します。少し詳しい話になりますが、心筋の厚みが増すとき、心臓の外側に向かって筋肉が厚くなるのではなく、心臓の内腔に向かって筋肉が厚みを増していくことが多いです。 このため、心臓のサイズは正常なのに、心臓超音波検査で調べたら、心肥大のことがあります。心臓の壁が明らかな厚みを帯びてくると、心電図にも変化が出てくる場合があります。その場合、心臓超音波検査をしなくても、心電図所見から「心肥大疑い」となる方もいます。 ご自身の健診の所見や病気を理解する上で、まずは用語の意味を正確に知ることが大切です。本コラムをお読みいただき、医師に過去にかかった病気を聞かれたとき、心拡大と心肥大を区別して答えられるようになるのではないでしょうか。 次回以降は「心拡大」、「心肥大」が見られたとき、どのような疾患が想定されるのか、その原因にフォーカスしていきます。 医師 加藤 開一郎
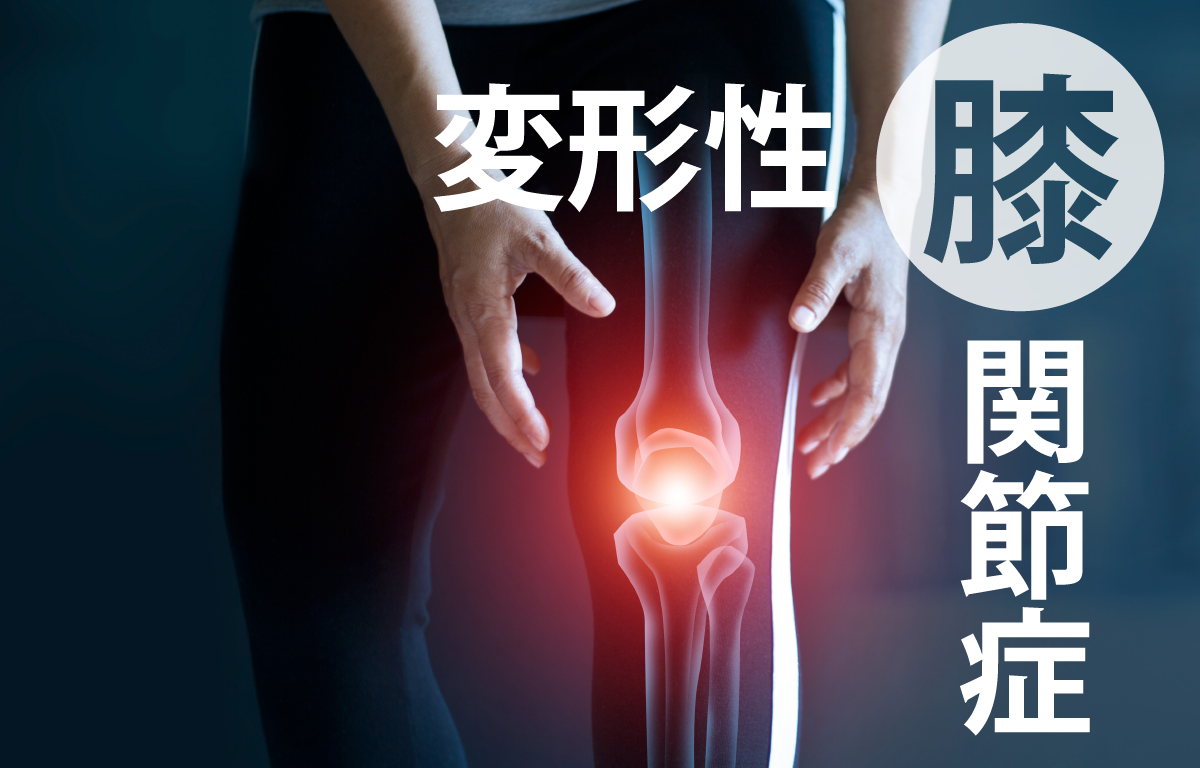
変形性膝関節症とは、膝関節を覆っている軟骨がすり減り、軟骨と軟骨の間にあるクッションの役割をしている半月板が炎症を起こすことで発症する病気です。日本国内に約700万~1,000万人の患者さんがいると言われ、女性が男性の1.5~2.0倍の数を占めています。 初期はあまり症状を感じないこともありますが、進行すると、膝の痛みや階段の昇り降りが困難となり、さらに悪化すると安静にしている時にも痛みがとれないこともあります。また膝関節に炎症が起きていると関節包に水が溜まり、膝が腫れることもあります。 軽度の場合は鎮痛薬を使用したり、膝関節内にヒアルロン酸を注射したりします。また大腿四頭筋強化訓練、関節可動域改善訓練などの運動リハビリテーションや、膝を温めたりする物理療法をします。このような治療でも治らない場合は手術治療も検討します。これには関節鏡(内視鏡)手術、高位脛骨骨切り術(骨を切って変形を矯正する)、人工膝関節置換術などがあります。 社会医療法人駿甲会 コミュニティーホスピタル甲賀病院澤野浩副院長 人工関節置換術について 運動療法や薬物療法、装具療法などで痛みが取れない場合やすでに関節が壊れて動かなくなってしまっている場合は、人工関節に置き換え、運動機能を取り戻す手術をします。人工関節の最大のメリットは「痛みの除去」と「生活の質の向上」です。※痛みの状態については個人差があります。手術に100%ということはなく、合併症を伴う可能性もあります。関節の痛みにお悩みの方は、整形外科・リウマチ科までお気軽にご相談ください。 日本整形外科学会のホームページ(https://www.joa.or.jp/public/publication/pdf/knee_osteoarthritis.pdf)で、変形性膝関節症の予防・治療のための運動療法が紹介されています。 <Point1>膝を支える筋肉を鍛えましょう 1.太ももの前の筋肉を鍛える方法① ①椅子に腰かける②片方の脚を水平に伸ばす③5~10秒そのままでいる(息は止めない)④元に戻す 2.太ももの前の筋肉を鍛える方法② ①脚を伸ばして座る②膝の下に置いたタオルや枕を押す③5~10秒そのままでいる(息は止めない)④力を抜く 3.太ももの外側の筋肉を鍛える方法 ①横向きに寝る②上の脚を伸ばしたまま股を開くようにゆっくり上げる③5秒ほどそのままでいる(息は止めない)④ゆっくり下ろす 4.脚全体の筋肉を鍛える方法 ①肩幅より少し広めに脚を開いて立つ②椅子に腰かけるようにお尻をゆっくりと下ろす③膝は曲がっても90度を超えないようにする④ゆっくりと膝を伸ばす <Point2>膝の動きをよくしましょう 1.膝の曲げ伸ばしをよくする方法① ①脚を伸ばして座り、かかとの下にタオルなどを置く②かかとをゆっくり滑らせて、膝をできる限り曲げる③かかとをゆっくり滑らせて、膝をできる限り伸ばす 2.膝の曲げ伸ばしをよくする方法② ①湯船の中に脚を伸ばして座る②かかとをゆっくり滑らせて、膝をできる限り曲げる③かかとをゆっくり滑らせて、膝をできる限り伸ばす 3.膝の裏の硬さをとる方法 ①脚を伸ばして座る②膝に力を入れ、爪先を伸ばして5秒ほどそのままでいる(息は止めない)③膝に力を入れ、爪先を反らせて5秒ほどそのままでいる(息は止めない) ※変形性膝関節症の症状は人によって異なります。運動療法は続けることが大切ですが、詳しい運動の内容や回数はかかりつけの先生とよく相談してください。

つくばセントラル病院脳神経内科部長 高橋良一先生 「眠ろうとしてもなかなか寝付けない」という不眠の体験のある方がほとんどではないでしょうか。心配事や試験・発表会の前日、熱帯夜など眠れない原因はさまざまですが、通常は長期間、その状態が持続せずに睡眠がとれるようになります。 しかし、不眠が1か月以上にわたって続く場合があります。不眠が続くと、日常生活での不調が出現するようになります。日中のだるさや意欲・集中力低下、抑うつ、めまい、食欲不振などさまざまな症状があり、「長期間不眠が続き、日中に精神や身体の不調を自覚して生活の質が低下する」とき、不眠症と診断されます。 不眠症は次の4つのタイプがあります。なかなか寝付けない「入眠障害」、眠りが浅く何度も目が覚める「中途覚醒」、期待した時間より早く目が覚める「早朝覚醒」、睡眠の満足感が得られない「熟眠障害」です。脳神経内科外来で診療することが多い高齢の方は、とりわけ中途覚醒で悩むケースが多いです。 日本人を対象にした調査で、5人に1人が「何らかの不眠がある」と回答しており、60歳以上の方では約3人に1人で睡眠問題があるといわれています。頻度の高い症状で、診察室で不眠の悩みをお聞きすることは非常に多いです。 「出口の見える不眠治療」が重要視 不眠症については、睡眠時無呼吸症候群や、むずむず脚症候群とも呼ばれる主に下肢に不快な症状を感じるレストレスレッグス症候群、うつ病のような特別な原因がないか考えることからはじめています。 薬物治療に入る前に、「夕方以降カフェインやアルコール摂取を避ける」、「寝室は寝る目的のみに使用する」など生活習慣の見直しも重要です。睡眠について知識を得たいときには、厚生労働省のホームページの「健康づくりのための睡眠指針2014」(※)も参考になります。同指針は、「睡眠12箇条」を掲げています。 【健康づくりのための睡眠指針2014 睡眠12箇条】 1.良い睡眠で、からだもこころも健康に。2.適度な運動、しっかり朝食、ねむりとめざめのメリハリを。3.良い睡眠は、生活習慣病予防につながります。4.睡眠による休養感は、こころの健康に重要です。5.年齢や季節に応じて、ひるまの眠気で困らない程度の睡眠を。6.良い睡眠のためには、環境づくりも重要です。7.若年世代は夜更かし避けて、体内時計のリズムを保つ。8.勤労世代の疲労回復・能率アップに、毎日十分な睡眠を。9.熟年世代は朝晩メリハリ、ひるまに適度な運動で良い睡眠。10.眠くなってから寝床に入り、起きる時刻は遅らせない。11.いつもと違う睡眠には、要注意。12.眠れない、その苦しみをかかえずに、専門家に相談を。 不眠症の薬物治療については、「薬を使うとやめられなくなる」「目を覚ましづらくなる」など抵抗を感じる方も多いと思います。新しく開発された薬剤については、依存性や退薬症状(中止するときにおこる副作用)が少ないものがあります。オレキシン受容体拮抗薬は、新しい効き目の睡眠薬で、覚醒に関わるオレキシンの効果を減らすことで自然な睡眠の導入を目指す薬剤です。効果が比較的長時間持続するため、「中途覚醒」への有効性が期待でき、薬剤を中止するときに起こる「反跳性不眠(突然服用を中止すると服用前より強い不眠が現れるようになること)」のリスクも低いといわれています。 こうした新規薬剤の登場により、治療の導入時から、不眠が改善したら薬を減量・中止することを意識した「出口の見える不眠治療」が重要視されています。不眠症について、睡眠薬の長期間の投与や、多剤併用をなるべく避けて治療を目指したいと考えています。 ※厚生労働省のホームページの「健康づくりのための睡眠指針2014」https://www.mhlw.go.jp/file/06-Seisakujouhou-10900000-Kenkoukyoku/0000047221.pdf 【お知らせ】不眠症治療は脳神経内科では扱っておりませんので、セントラル総合クリニック 一般内科にご相談ください。

「認知症」という言葉は、認知機能が低下した状態を指しますが、その原因になる疾患や病態は多岐にわたります。一般的には認知症と言えば、アルツハイマー型認知症や脳血管性認知症、レビー小体型認知症をイメージされる方が多いかもしれません。認知症を診療する医師にとって重要なことは、上記のような代表的な認知症以外の「治療が可能な認知症」の疾患を見つけ出すことです。 以下の疾患は、その疾患を治療することで認知症の症状が改善、または治る可能性がある「治療が可能な認知症」の例です。医師は認知機能低下を訴える患者さんを初めて診療するとき、下記に挙げたような疾患が隠れていないかチェックする必要があります。きちんと検査もせずに、常用薬の確認をしないで認知症治療薬が処方されてしまうことは避けなければなりません。 治療が可能な認知機能低下を来す疾患例 ▢ 栄養障害(ビタミンB1欠乏症 、ビタミンB12欠乏症、葉酸欠乏、ビタミンD欠乏症)▢ 甲状腺機能低下症▢ 電解質異常▢ 脳炎▢ 神経梅毒▢ ヒト免疫不全ウイルス(HIV)感染▢ 特発性正常圧水頭症▢ 反復性低血糖▢ 脳腫瘍▢ 脳血管炎▢ 慢性硬膜下血腫▢ せん妄▢ うつ病▢ 特殊なてんかん▢ 薬剤誘発性認知機能障害 上記のような基礎疾患による認知症を見逃さないために、認知症の患者さんの診療においては、頭部の画像検査、血液検査で肝障害や腎障害の有無、甲状腺機能、電解質(カルシウムを含む)、ビタミンB1、ビタミンB12、葉酸のチェックが推奨されています。また、可能性がある場合は、HIVや梅毒の検査を実施することも必要です。 盲点になりやすいのは、薬剤による認知機能の低下の薬剤誘発性認知機能障害です。高齢になると薬剤を分解排泄する肝臓や腎臓の機能が低下し、認知機能低下を招きやすくなることがあります。特に多くの種類の薬剤を併用している場合、薬剤性の認知機能低下が生じやすいとされます。特に抗コリン作用を有するフェノチアジン系抗精神病薬、ベンゾジアゼピン系の抗不安薬、三環系抗うつ薬は認知機能低下を招きやすいとされ、それ以外にも日常的に使用される薬剤でも、認知機能低下を誘発する可能性のある薬剤は沢山あります。このため、認知機能の低下が気になったら、医師に使用している薬剤を確認してもらうことも大切です。 認知機能低下を誘発しやすい薬剤 【向精神薬】▢ 抗精神病薬▢ 催眠薬(睡眠薬)▢ 鎮静剤▢ 抗うつ薬【向精神薬以外の薬剤】▢ 抗パーキンソン病薬▢ 抗てんかん薬▢ 循環器病薬(ジギタリス・利尿剤・一部の降圧剤)▢ 鎮痛薬(オピオイド・非ステロイド性抗炎症薬)▢ 副腎皮質ステロイド▢ 抗菌薬(抗生物質)、抗ウイルス薬▢ 抗腫瘍薬▢ 泌尿器病治療薬(過活動膀胱の治療薬)▢ 消化器病薬(H2受容体拮抗薬、抗コリン薬)▢ 喘息治療薬▢ 抗アレルギー薬(抗ヒスタミン薬) ※引用改変:認知症診療ガイドライン2017 P47https://www.neurology-jp.org/guidelinem/degl/degl_2017_02.pdf 医師 加藤 開一郎
大腸がんになる人は40歳代から増え始め、国立がん研究センターの2019年のデータによると一生涯で男性は10人に1人、女性は12人に1人が診断されると推定されています。検診で要精密検査(要精検)と判定されても結局、医療機関を受診せず、早期治療の機会を逸しているケースもあるでしょう。 大腸がんの早期がん(ステージ1)で治療すれば5年相対生存率(全がん協生存率、2011年~2013年診断症例)は98.8%だが、進行がん(ステージ4)の段階では23.3%に低下します。 大腸がん検診で国が推奨しているのが便潜血検査です。大腸にがんやポリープなどがあると、便が動くのに伴って組織が擦れて出血することがある。その血液を調べることで大腸がんの発症リスクを判定します。 感度をより高くするために今は、2日間の便を採取する「2日法」が一般的となっています。科学的根拠(エビデンス)に基づく検査方法です。 知っておきたい便潜血検査 ・1980年代後半、免疫便潜血検査法(便ヘモグロビン法)を国内で開発・ヒト以外の動物ヘモグロビンにはほとんど反応しない(猿類を除く)・ときに容器からあふれんばかりの糞便が検体として届けられるが、 説明書に記載されている程度の量を採便棒で採取を・検体は採便棒で、糞便の表面を幅広くまんべんなくこすり取る・2日法の1日目の検体採取後に、便秘などで採取できない場合でも、 両日分が検査日含め7日以内になるのが望ましい・採取後は冷蔵保管が最も良いが室温保管の場合25℃以下の冷所保管。(協力:福山臨床検査センター 金光弘幸・エフエムエルラボラトリー東京所長) 大腸がん検診受診率はここ数年で少しずつ上昇し、厚生労働省の2019年の国民生活基礎調査によると男性47.8%、女性40.9%ですが、検診受診率は従来の国の目標の50%に届いていません。2023年度から始まる国の第4期がん対策推進基本計画は新たな目標を60%としました。

メディカル・データ・ビジョンは、当社が目指す未来の姿を示す動画を制作いたしました。夫のやまとさんが「カルテコ」を使って自身や両親、家族の一員であるペットの健康状態を把握する場面から始まります。妻のさくらさんが体調の異変を感じる場面に転換し、医師・患者の双方が情報を持っている診療の場面を表現しています。動画は未来の世界を描いていますが、技術の進歩は目覚ましく、そう遠くない未来に、真にcするかもしれません。 https://www.youtube.com/watch?v=bikMCOsZ3oY

アレルギー性鼻炎の薬物治療では抗ヒスタミン薬が代表的ですが、現在ではステロイドの点鼻薬など多くの選択肢があります。 しかし、薬物治療において大事なのは自宅で生活しながら医師に指示された通り毎日服用することが出来るかどうかです。 今回はアレルギー性鼻炎の治療方法について、国立病院機構 三重病院 耳鼻咽喉科 増田 佐和子先生に解説していただきます。 https://doctorbook.jp/contents/453 (URLをクリックすると動画を視聴できます)

気軽に相談できにくい身体のトラブルの一つに、排尿に関わるものがあります。40歳を過ぎると、トイレが近くなるという女性が増えるようですが、それには過活動膀胱という病気が関わっていることもあります。今回は、過活動膀胱について、かしわ腎泌尿器クリニックの大林 広樹先生よりお話を伺いました。 https://doctorbook.jp/contents/458 (URLをクリックすると動画を視聴できます)

健康指導が一番大切 健康診断を終えるとそれだけでほっとしてしまう、結果が届いて安心してしまう、そういう方が多いのではないでしょうか。健診で大切なことは、結果をきっかけにして今後、何をすればよいか考えることだと思っています。 賛育会病院の健康管理クリニックで実施している健康診断および人間ドックでは、特に診察時の健康指導を大事に考えており、医師が一人ひとりの診察および検査結果をもとに丁寧に説明しています。一般健診の方でも、前回の結果などを踏まえて必要な指導をします。受診したら終わりの健診ではなく、1年に一度しっかりとご自身の体と向き合う機会にしていただきたいと願っています。 社会福祉法人賛育会 賛育会病院 健康管理クリニック島美奈子室長(助産師、看護師) 健診は生活習慣改善のスタートライン 健診で生活習慣病に関連する所見が認められる方には、帰り際にお声掛けをして、看護師が日常生活でのアドバイスをしています。例えば、体重増加が気になる方には、① 体重測定記録(レコーディングダイエット)② 食事はよく噛んでゆっくり食べる、まずは今より5分時間をかける③ 食後はすぐ横にならず洗い物など家事をする④ 寝る前2時間前には食事はとらないようにする などです。 普段の生活行動を少し変えて、継続することが何より大切ですからね。先日も、仕事に戻らなければならないので急いでいるという受診者さんに5分だけ下さいとお願いして、お話しさせていただきました。すると、「1年後には良い結果になるように頑張ります」と言ってくださいました。なぜ生活習慣改善が必要なのかが腑に落ちれば、自分事として真剣に受け止めてくれる方が多いですね。 カルテコを利用して ご説明の際に、「カルテコ」に登録されている方は、昨年までの健診結果を見ながら今回の結果を比較して、目標設定も一緒に考えられる点がいいですね。 とりあえず聞いてみてください 「間食がやめられない」「どんな食事をとったらいいのか」「どんな運動をしたらいいのか」など、先生には聞けないさまざまな相談があります。私たち医療従事者は、受診者さんの行動変容のきっかけになり、ご自身の健康に関心を持つ方が増えることを願っています。些細なことでも相談していただき、楽しく生活習慣の見直しに取り組んでいただきたいと思います。

2040年に向けた診療体制トランスフォーム~大腸内視鏡検査にAI診断を導入する取り組み 新型コロナウイルスの感染症法上の位置付けが2類相当から5類に変更される見通しとなりました。この3年間において、「パンデミック」という表現も市民権を得るようになりました。そもそもその語源はギリシャ語のpandemos(pan「全て」、demos「人々」、of all the peopleとの意味)。この国は2040年に高齢者人口がピークに達し、それに伴う各種疾患の増加が予想されています。近未来に遭遇する、真の意味でのパンデミックにいかに対峙するか、医療を担う各病院のこの問題への取り組みが注目されています。このコラムではつくばセントラル病院の各疾患のパンデミックへの取り組みを紹介いたします。 社会医療法人若竹会つくばセントラル病院院長 金子剛(消化器内科医) トップバッターはつくばセントラル病院の消化器内科医・金子剛です。私が担当する消化器領域において、大腸がんは最も大きな問題の一つで、日本におけるがん死の第2位、そのほとんどが老年および生活習慣が原因とされ、今後も増加することが確実な疾患です。当院では2021年8月に大腸内視鏡検査にAI(人工知能)診断を導入、上野卓教消化器内科部長とともに、大腸がんの早期発見および見逃し防止という取り組みをしています。 つくばセントラル病院が採用しているAI診断技術(NEC製wisevision)には、1万2000例の大腸腫瘍の画像がディープラーニングされています。これは20年程度のベテラン医師のキャリアに匹敵します。つまり当院で実施する内視鏡検査においては、生身の医師と機械の医師の2人体制で検査をしていると言えるでしょう。報告によると大腸内視鏡検査での腫瘍性病変の見逃しは20%程度あるとされています。当院ではその確率をAIにより最小化したいと考えています。これはフェイルセーフ(fail safe)の概念の導入で、ヒューマンエラーと呼ぶ人的ミスを、AI技術で未然に防ごうというものです。 具体的には大腸内視鏡検査をする際、AI診断ソフトウエアも同時に起動させます。内視鏡を肛門から直腸内に挿入し、盲腸に達したら空気を入れて腸を膨らませ、内視鏡を引き抜きながら管腔内の粘膜をくまなく観察します。そこでAIのサポートを併用します。AIは病変と疑われる部位を自動検知、場合によっては施術者である内視鏡医より先にポリープなどの病変を「ピッ」という警告音で知らせます。 もちろんAI診断は完ぺきではなく、発展途上の技術です。その一例として過検知といって、病的意義のない所見に対し警告音を発することもあります。一般に検査技術とは「感度」と「特異度」とのバランスです。いくら「感度」が高くて、なんでも病変だと指摘すればいいのではなく、逆に病変ではないと示す「特異度」も併せて高くなくてはいけません。AI診断では「特異度」のさらなる向上が課題です。 このように当院の大腸内視鏡検査では積極的にAI診断を活用していますが、今のところあくまで内視鏡医のサポートとして利用しており、病変の良・悪性の診断には内視鏡医の眼力(診断力)が一番です。ただ、AI診断を導入することで、誰でも等しくベテランの目利きを得られるという、患者さんへの診断技術の「均てん化」が図れると考えています。 大腸がん検診のスクリーニング検査である便潜血検査で要精密検査だったと連絡があると、皆さんは不安になるかもしれません。今や大腸がんの早期発見の第一選択は大腸内視鏡検査です。当院ではその検査において内視鏡医とAI技術がタッグを組んで、病変を早期に発見かつ見落とさないよう心がけていますので、安心して二次検診を受けてください。
筆者が診療に携わる中で、最も怖いと感じてきた疾患が脳卒中です。その理由は、脳卒中は非常に急に発症し、突然、人を寝たきりにしてしまう疾患だからです。 歩いたり、食べたり、話したり、今まで人間として当然のようにできたことが、ある日を境に、できなくなるのが脳卒中です。脳卒中はある日、不意に襲いかかってくる疾患であるため、人は何も準備をすることができず、人生が一変してしまいます。後遺症が残ると、当人だけではなくご家族の生活にも大きな影響を来します。その意味において、筆者は、がんよりも怖い疾患だと感じています。 脳卒中には、いくつか種類がありますが、大きく分けると、脳の血管が詰まる脳梗塞と、脳の血管が破裂し出血する脳卒中に大別されます。どちらも脳の組織がダメージを受けることで、手足が麻痺して歩行ができなくなったり、ろれつが回らなくなったり、あるいはふらついて歩行ができなくなったり、視野が半分かけたりするなどの症状が出ます。 脳梗塞には動脈硬化が原因のアテローム血栓性脳梗塞やラクナ梗塞があります。アテローム血栓性脳梗塞は、比較的大きな脳動脈が閉塞することで起きる脳梗塞で、治療が遅れると日常生活に支障をきたす後遺症を残すことが少なくありません。 一方、ラクナ梗塞は同じ動脈硬化性の脳梗塞ではありますが、比較的軽症で済む場合もあります。動脈硬化が原因の脳梗塞は、高血圧や糖尿病、脂質異常症、喫煙、大量飲酒がリスクとなります。逆に若年時より、これらの危険因子に対処することで、動脈硬化性の脳梗塞に至るリスクを減らせます。動脈硬化は長い年月をかけて進行します。大切なのは健診などで動脈硬化のリスクを指摘されたら、若年時からしっかり対処することです。強くお伝えしたいのは、高齢になって動脈硬化が進んでから対処するのでは遅いということです。 脳梗塞には、動脈硬化が原因でない脳梗塞もあります。それが心原性脳塞栓症と呼ばれるもので、心臓内にできた血液の塊(血栓)が、脳の血管に流れてしまい、脳の動脈をつまらせてしまうのです。心房細動と呼ばれる不整脈を持つ人や、心臓弁膜症、心臓奇形を持つ人はリスクが高くなります。心房細動は高齢になるほど出現しやすくなり、年を重ねるほど心原性脳塞栓症のリスクは高まります。なお、心房細動が確認された場合、脳梗塞のリスクを点数化し、リスクが高いと判断されれば、心臓内で血栓ができるのを防止できる抗凝固薬を使用し、脳梗塞を予防することができます。 今回は脳卒中の中でも脳梗塞を中心についてまとめました。脳卒中に少しでも多くの皆様が興味を持ち適切な予防をして、ご自身そしてご家族が、できる限り脳梗塞になることを回避していただければと願います。医師 加藤 開一郎

2022年4月、院長を拝命しました。1999年1月にこの病院に赴任してきて以来、20年以上の歳月が過ぎました。麻酔科医の病院トップは珍しいかもしれません。 院長に就任してから、「総合大雄会病院をどのような病院にしたいか」と聞かれることがよくあります。その時は、「職員全員が輝ける病院にしたい」と答えています。そうすることで、一人でも多くの患者さんに満足のいく医療を提供できると信じているからです。 麻酔科は直接、患者さんと関わることが少ない診療科です。他の診療科ならば、患者さんからの感謝の言葉にやりがいを感じるでしょうが、少なくとも麻酔科医である私には、その経験がありません。その代わり、術者(手術を担当する医師)から信頼されることに最大の喜びを感じます。 大学卒業後、麻酔科医局の門をたたいてからしばらく、手術麻酔に専念していました。総合大雄会病院に来てからは、本格的に集中治療に関わることになりました。手術麻酔だけをしていた時は、手術が終わったら麻酔の仕事も終わっていましたが、集中治療室で術後の患者さんを診るようになり、自分の術中管理が術後に及ぼす影響を知ることができました。手術麻酔では経験できない症例にも遭遇したり、麻酔科の知識を集中治療管理に生かしたりすることができたので、あらたな道が開けた感じがしました。 社会医療法人大雄会総合大雄会病院高田基志院長 集中治療をしていると、どうしても救えない命があります。若い女性の劇症肝炎になった患者さんは、「まだ死にたくない」と言っていましたが、結局、救うことはできませんでした。心臓手術を受けた高齢者は、術後の経過が芳しくなく、「手術しなければもう少し生きられたのに」と言っていました。どちらも、とげのように私の心に深く突き刺さって、いまだに抜けません。医師として、どんな言葉をかければ良かったのか、 うそでも「大丈夫ですよ。きっと良くなります」と言ってあげればよかったのか、いまだに答えはでていません。 ITによるコミュニケーション促進が必要、PHRは医療を根底から変える 病院には多くの職種の方が働いています。その専門性を生かし、一人でも多くの患者さんに満足のいく医療を提供できるような体制を作りたいと考えています。自分のやっていることが患者さんにとってプラスになっていると実感できることでモチベーションアップにつながり、働くことの意義を見いだすことができるでしょう。これを実現するためには、何でも言うことができる環境を整えなければなりません。いわゆる、心理的安全性が確保された職場にしなければなりません。これを実現するためにはITを利用したコミュニケーションの促進も必要だと思います。 最後に、皆さんがお使いになっているPHR(パーソナルヘルスレコード)「カルテコ」は、日本の医療を根底から変える可能性を秘めていると思っています。これまで、日本の医療は、病気になった人を救済する制度でした。もちろん、これは素晴らしい制度です。しかし、これからは病気にならないようにすることが重要になってくると思います。そのツールであり、プラットフォームであるのがPHRです。そして、その使命は「健康寿命の延伸」であると考えています。この使命を頂点に掲げることで、PHRに付随するさまざまな事業もぶれることなく実現することができると思います。 いずれ、PHRの医療データと、スマートウォッチなどから得られるヘルスケアデータを統合し、人工知能(AI)が健康予測をする時代がやってきます。例えば、健康指標として「健康寿命」が算出できるようになるかも知れません。利用者は自分の健康寿命が、同じ年代の人と比較してどうなのかを知り、どうすれば延伸できるのかAIがアドバイスするといった時代は目の前まで来ているように思います。ヘルスケア産業は裾野が広く、これから大きく成長する分野でもあります。その中で中核をなすのがPHRだと考えています。
一般財団法人大原記念財団大原綜合病院 佐藤勝彦理事長兼統括院長 骨粗鬆症とは、年齢と共に骨密度が低下し、骨折に至る病気です。高齢化に伴い、骨粗鬆症の患者さんは年々増えています。私たちの身体では、常に古い骨を壊す骨吸収と新しい骨を作る骨形成が繰り返されています。女性は特に、閉経により骨吸収の抑制をつかさどる女性ホルモンの分泌量が低下することで骨吸収が過剰になり、骨密度が激減するため、患者数が多いと考えられています。骨粗鬆症の予防と治療ガイドライン2015年版(一般社団法人骨粗鬆症学会)によると、国内の患者数は女性980万人、男性300万人ほどといわれています。 骨粗鬆症の分類は、「原発性」と「続発性」に分けられます。原発性骨粗鬆症の多くを中高年女性が占めます。続発性骨粗鬆症とは骨が弱くなる原因や基礎疾患が明らかなもので、特に20~30代の骨量が最も増える時期の過度なダイエットなどが原因となる若年層の患者さんも見受けられます。 骨粗鬆症の患者さんは自覚症状がほとんどなく、骨折して初めて判明する場合がほとんどです。骨粗鬆症で骨折しやすい部位は、年齢によって変化します。まず、50~60代では転倒した際に手首をつくことによる橈骨の骨折が多くなります。その後、70代では尻餅をつくなどで、背骨の脊椎圧迫骨折が増えます。80代では、脚の付け根部分の大腿骨近位部骨折が多くなり、早期に手術・リハビリ介入することが重要になります。 骨粗鬆症の治療薬は現在では、多種類存在します。中でも重症患者に適用される副甲状腺ホルモン製剤(PTH製剤)は、従来の薬になかった骨形成促進の作用を持ちます。また、投与期間が最長2年間と限られているため、治療のタイミングが重要になります。 公益財団法人骨粗鬆症財団によると、2015年度の骨粗鬆症検診の受診率は全国平均で5.0%ほどです。一方、福島市では16%と、全国平均に比べて高い水準です。私は福島市医師会骨粗鬆症検診精度管理委員長として、骨粗鬆症予防につながるよりよい検診体制にするための見直しをはかっており、検診時に骨粗鬆症による骨折の発症にかかわるさまざまな危険因子を問診できるよう改定しました。ここ3~4年の検診データを分析すると、40~60代の食生活(カルシウム摂取など)、喫煙などの項目で半数以上の方が危険因子を持っていることが分かりました。 骨粗鬆症の予防としては、食事でカルシウムやビタミンを摂取することと、適度な運動が大切です。カルシウムは、1日当たり女性600mg、男性800mg摂取することが推奨されています。牛乳コップ1杯(200ml)中には約200mgのカルシウムが含まれており、それぞれ3杯分、4杯分が目安になります。骨の形成を促すビタミンDは日光を浴びると生成されるため、散歩をすることも効果的です。また、骨は体重をかけていないと弱りやすいため、リモートワークなどで特に運動量が減りやすい生活では、ウォーキングやスクワットの習慣も大切です。 「歳を取ると骨が弱くなる」というのは仕方のないことのように考えられがちですが、骨粗鬆症はれっきとした病気で、知らず知らずのうちに進行しているということを知ってもらいたいと思います。大原綜合病院の「カルテコ」では、骨密度測定結果の閲覧を開始しました。患者さんがスマホなどで確認して、より検査結果を身近に感じることができるでしょう。また、健康リテラシーを高めることで、食生活でカルシウムを積極的に摂取したり、外に出て適度な運動を習慣付けるなどしたりすれば、骨密度を引き上げることにつながると思います。 あなたの骨は大丈夫ですか?(=筆者の著書をご参照ください) 骨粗鬆症の予防と治療ガイドライン2015年版

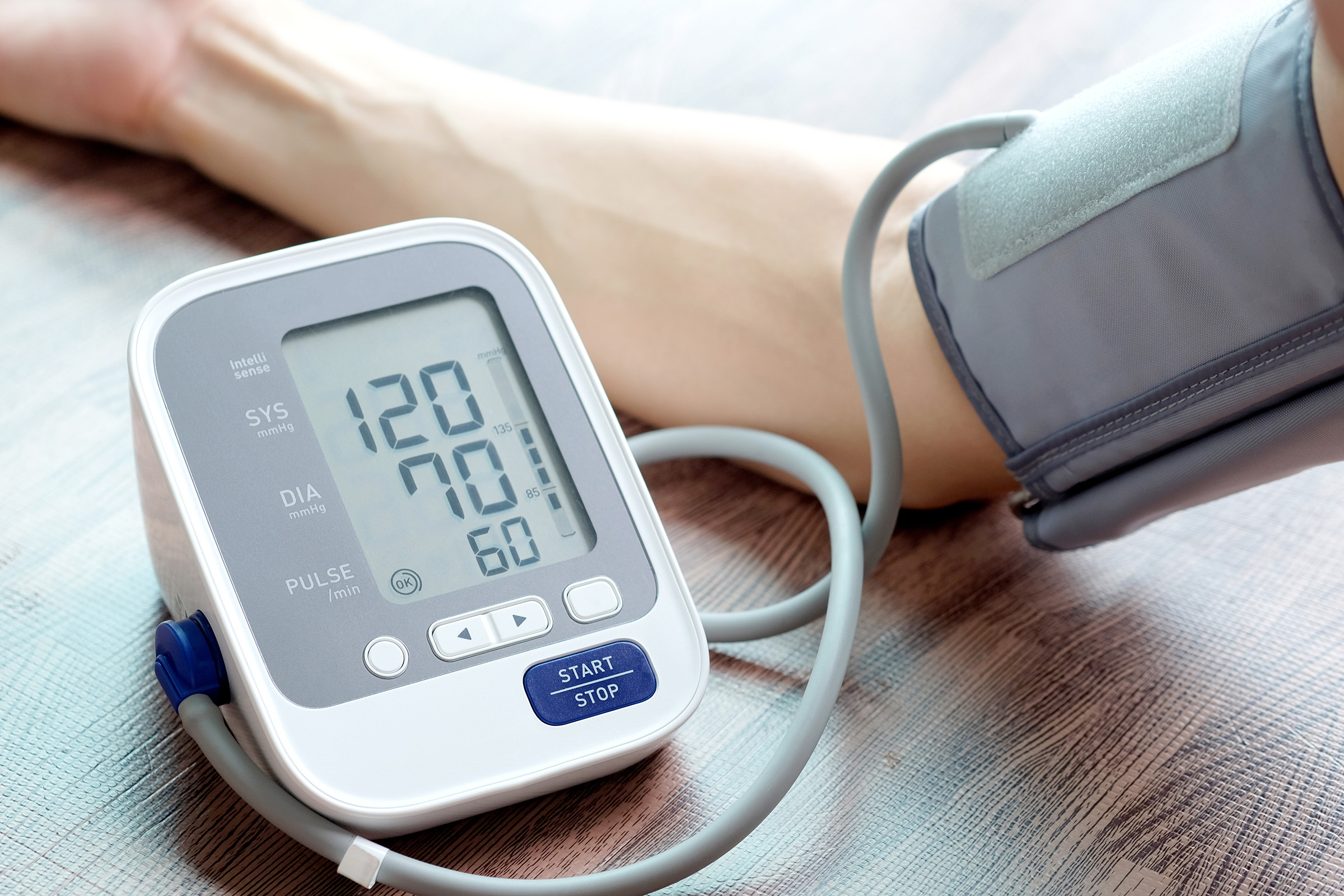
社会医療法人社団慈生会等潤病院 伊藤雅史院長・理事長 血圧とは心臓から送り出された血液が動脈の内壁を押す力のことで、普通は上腕動脈(わきとひじの間の動脈)の圧力を意味します。血圧は上下2つの数値で示され、上は心臓の収縮により最高に達したときの値で「最高血圧」または「収縮期血圧」、下は心臓の拡張により最低に達したときの値で「最低血圧」または「拡張期血圧」と呼ばれます。 血圧は常に変動しており、通常は朝の目覚めとともに上昇し、日中は高く、睡眠中は低くなります。また冬は夏より高くなりますし、緊張しているときや体を動かした直後なども高くなることがあります。そのため、たまたま測った血圧が高いというだけでは「高血圧」とは言い切れず、繰り返し測って血圧が高い場合を言います。 繰り返し測った血圧で、診察室では「最高血圧」が140mmHg 以上、または「最低血圧」が90mmHg以上、家庭ではそれぞれ135mmHg以上、85mmHg以上で高血圧と診断されます。診察室と家庭で基準が異なるのは、診察室ではいつもより血圧が高くなることがあるからです。これは白衣現象・白衣高血圧と呼ばれます。そのため、自宅で測る「家庭血圧」が重要になってきます。 ちなみに厚生労働省の国民健康・栄養調査結果では、「最高血圧」の平均値が男性132.00mmHg 、女性126.0mmHgでした。同調査では、高血圧の改善に向けて「最高血圧」の平均値の目標(「健康日本21・第2次」)を明示して、男性134mmHg、女性129 mmHgとしています。 血圧を測る前には5~10分くらい安静にして、一定の条件で測ることが大切です。座った姿勢と血圧計を腕と同じ高さにして測ります。血圧計にはさまざまな種類があり、上腕で測るものが勧められますが、血圧計を選ぶこと以上に継続して測ること、できれば毎日測定して記録することが重要です。 人によっては左右で差があり、左と右で10mmHg以上違う場合は、高い方で測ります。時間は朝、起床後1時間以内で食事や薬を飲む前に測ることをお勧めします。夜の場合は寝る前に、そのほか体調の悪いときにも測りましょう。参考:https://www.mhlw.go.jp/content/10900000/000687163.pdf2019(令和元)年国民健康・栄養調査結果の概要 22頁参照

鉄欠乏性貧血編 若年の女性では、月経過多や子宮筋腫などで鉄欠乏性貧血を来すことがあり、鉄欠乏性貧血は珍しい疾患ではありません。しかし、医師の目線では、鉄欠乏性貧血は非常に注意深い診療が必要な疾患です。特に男性や、閉経後の女性に鉄欠乏性貧血がある場合には、その原因に細心の注意を払う必要があります。 その理由は、鉄欠乏性貧血の原因の1つに「がんからの慢性出血」が潜んでいるからです。がんからの出血を来たしうる具体的な疾患は、消化器管からの出血だと、食道がん、胃がん、小腸がん、大腸がんなどがあります。また、尿路系のがんは腎臓がん、尿管がん、膀胱がんがあり、婦人科系は子宮がんなどが挙げられます。 がんの組織は、血流が豊富な一方で、正常組織と比較してもろい傾向があります。このため、消化管や尿路のがんは、腫瘍からじわじわとにじみ出るような出血を来すことがあります。このような慢性の消化管出血では、出血により鉄分を喪失し、鉄欠乏性貧血がゆっくり進行します。多くのがんは進行がんになるまで自覚症状がないことが多く、鉄欠乏性貧血は消化管のがんや尿路系のがんの存在を疑う貴重な手がかりの1つです。 貧血を指摘されたら、放置しないで早めに受診していただくことをお勧めします。とにかく貧血の原因を医師に確認してもらうことが大切です。ご注意いただきたいのは「鉄分不足の貧血があるから、とりあえず鉄剤を服用しよう」とご自身で判断してしまい、受診や精密検査が遅れることです。安易に鉄剤で対症療法することは、貧血の背後に隠れたがんの発見が遅れてしまうことになるかもしれません。 赤血球に関する検査項目は、赤血球数、ヘモグロビン、ヘマトクリット値などが代表的ですが、直接的な腫瘍マーカーではありません。しかし、これらの検査項目は、がんの存在を疑うきっかけになる大切な指標です。さらに、検診データを見るときにご注意いただきたいのは、検査項目の値が正常範囲内であっても、その数値が年々減少傾向ならば注意が必要です。 今回は鉄欠乏性貧血を取り上げました。鉄欠乏性貧血に限らず、貧血はその原因の究明が肝心です。繰り返しになりますが、検診などで指摘を受けたら、速やかに受診していただければと思います。 (医師 加藤開一郎) 鉄欠乏性貧血を来しうる疾患例 ◆鉄喪失タイプ▢食道癌▢逆流性食道炎▢胃潰瘍▢胃癌▢十二指腸潰瘍▢小腸癌▢大腸癌▢大腸憩室▢痔疾▢月経過多▢子宮筋腫▢子宮内膜症▢子宮癌▢卵巣出血▢腎臓癌▢尿管癌▢膀胱癌▢抗血栓薬使用 ◆鉄摂取低下タイプ▢偏食・ダイエット▢胃切除後▢無胃酸症▢萎縮性胃炎▢吸収不良症候群 ◆鉄需要増大タイプ▢妊娠▢授乳▢成長期(小児・思春期) ※日内会誌99巻6号 P1220-1225.2010より引用改変

新・医者にかかる10箇条について認定 NPO 法人ささえあい医療人権センター COML(コムル)理事長の山口育子さんに話していただきました。 https://youtu.be/7NT1nab2Utw

11年連続ワーストの沖縄県 健診結果の有所見率を都道府県別で見ると、2021年は70.4%となった沖縄県が、11年連続でワーストを続けています。全国平均は58.7%でしたが、有所見率の高さは沖縄県だけの問題ではなく、すべての日本国民にとって対岸の火事ではありません。 病気を早期発見、治療するための仕組み 二次世界大戦の影響が残る1940~1960年代、沖縄県民の栄養状態は悪く、70年代から80年代以降になると経済状況が良くなったものの、飲酒量の多さが指摘され、食の欧米化によりカロリーや脂質・糖質を摂りすぎる状態となりました。 また、公共交通機関の発達が十分でないことにより、近くのコンビニエンスストアに行くにも自動車を使うのが当たり前の車社会で、運動不足の原因になっていると考えられます。 2021年の沖縄県の検査項目別の有所見率は、血中脂質が42.6%(全国平均33.0%)、血圧が24.9%(同17.8%)、肝機能が24.1%(同16.6%)で、これらの検査項目が特に高い傾向にありました。業種別では製造業(80.6%)、建設業(75.3%)、運輸交通業(74.7%)が高い業種となっています。 同県は観光や運輸などの第3次産業の人口割合が東京に次いで高いことから(2020年国勢調査)、運輸交通業の割合の高さが県全体の有所見率を引っ張っているという、観光産業の盛んな沖縄ならではの事情とも考えられます。 つくばセントラル病院(茨城県牛久市)健診センター長の神谷英樹医師は、「職場の健診に限れば、有所見者を再検査・治療につなげるためには、事業所やそこの産業医が労働者に受診を促すことが最も効果的と考えている」といいます。 しかしながら、常勤の産業医や保健師が勤務するような大企業を除いては、あまり、積極的に関わっていない印象といいます。 神谷医師はまた、「職場の健診の場合、本人の意思ではなく、職場からの指示で仕方なく受診されている人も見受けられる。このような方の場合は、再検査などの受診につながりにくいため、健診後の受診勧奨といった施策のみではなく、日常の健康教育により健康リテラシーの向上を目指すことも必要であると考えている」と話します。業務上疾病発生状況等調査:https://www.mhlw.go.jp/stf/newpage_27177.html
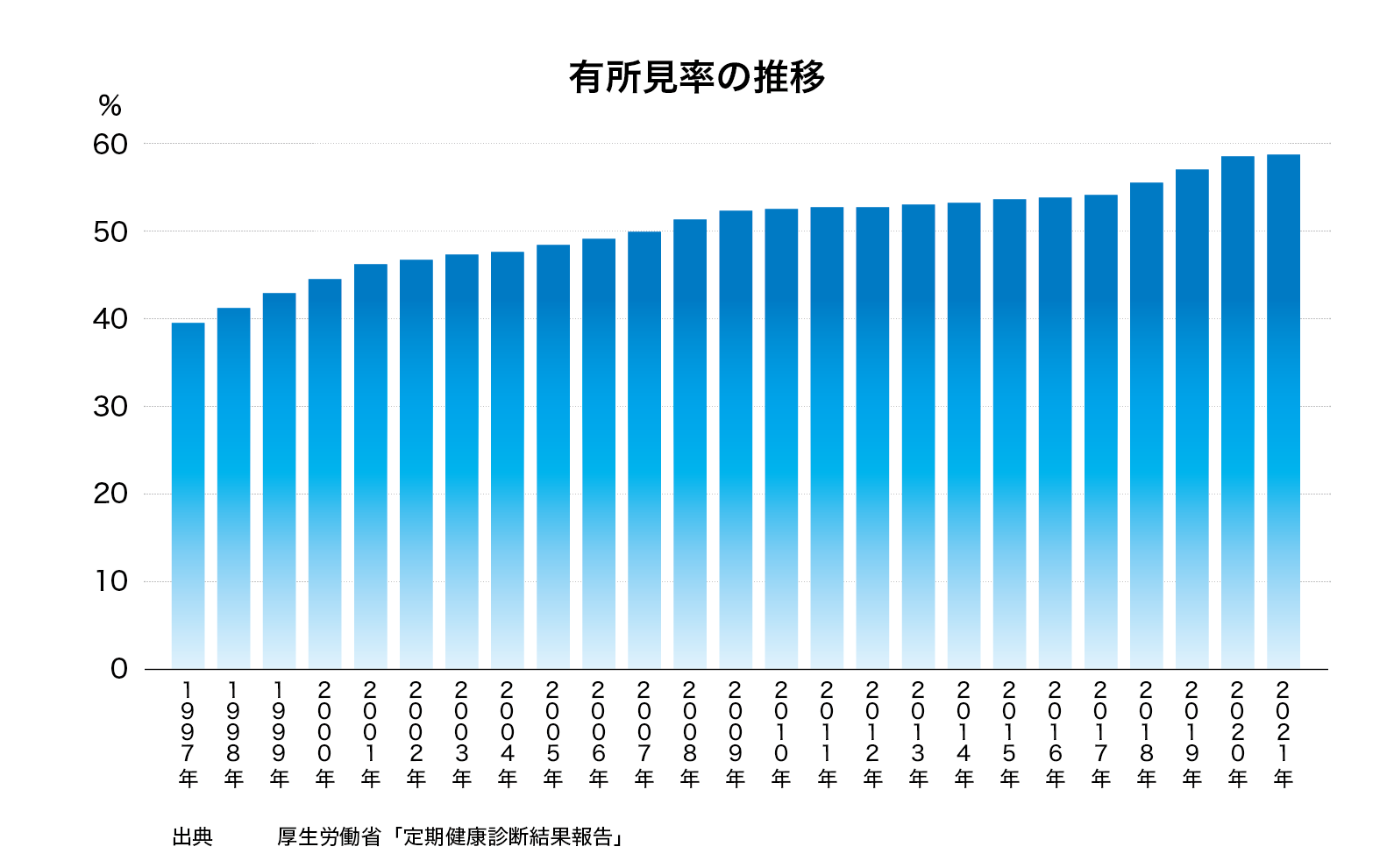
業種別の有所見率も明らかに 年に一度の健康診断を受けた後に手にする健診結果。健診で医師は、「異常なし」「要再検査」「要治療」などと判定します。そのうち「異常なし」以外の人を、有所見者と言います。 健康診断を受けた人のうち、有所見者の占める割合が有所見率です。この有所見率が今、6割に急接近しています。有所見者が自主的に医療機関に行くのが望ましいのですが、職場などから再検査や治療を受けるようよう促されても、働き盛りの世代は忙しいことを理由に健康管理を後回しにするので病気を早期発見できなかったり、治療のタイミングを逃したりしてしまいます。 厚生労働省がまとめた定期健康診断実施結果によると、2021年の有所見率は58.7%となりました。過去からの推移を見ると1997年までは3割台でしたが、2008年に5割を超えました。それ以降、上昇傾向を続けています。 この定期健康診断実施結果は、常に50人以上が働いている事業所が実施する定期健康診断、いわゆる“職場の健診”の有所見率などを集計したもので、労働衛生行政の基礎資料となっています。事業所は、労働安全衛生法第66条に基づき、労働者に対して医師による健康診断を実施しなければなりません。一方で、労働者は事業所が実施する健診を受けなくてはならないとしています。 有所見率の上昇傾向は労働者の高齢化が影響していると言われています。2021年の検査項目別の有所見率では、血中脂質が33.0%と最も高くなりました。次いで、血圧が17.8%、肝機能検査が16.6%などとなっています。 業種別では鉱業、建設業などが上位に 定期健康診断実施結果では、業種別の有所見率も分かります。「石炭鉱業」が88.9%で最も高く、次いで「土石採取」(78.3%)、「道路旅客」(74.9%)などとなっています。一方で、低いのが48.1%の「鉄道等」で、「他の運輸」(51.3%)、「輸送機械」(52.3%)の順番です。 東京都足立区で等潤病院などを運営する社会医療法人社団慈生会の伊藤雅史理事長は、医師として外来診療や手術をする傍ら、同院に併設する健診センター等潤で、健診受診者の判定もしています。たくさんの人を診る中で伊藤理事長は、「この地域の特性で建設業に従事する人を多く診ているが、有所見で要再検査などと判定するケースは少なくない。建設業は働く環境が厳しいという側面もあり、力仕事のストレスを発散するためか、酒を飲み過ぎたり塩分を取り過ぎたりするなど、食生活を起点にした生活習慣病の予備軍と見られる人が散見される」と話しています。実際、建設業に分類される「土木工事」の有所見率は70.9%、「建築工事」が61.9%などと高い水準となっています。 また、有所見と判定された人が周りに言われるのではなく自分の 意思で後日、再検査や治療にために医療機関を受診することが望ましいが、伊藤理事長は「例えば、聴力に異常があったとしても日常生活に大きな支障を来たさないため、医療機関を受診しようという発想にまでは至らないのだろう」と話しています。

臨床診断研究センター 医師 加藤開一郎 筆者は20年ほど、内科医として働いてきました。筆者の診断がついていない患者さん、いわゆる内科外来や救急外来の初診を長年担当してきました。実にさまざまな症状の方と出会ってきました。日々の業務を通じて感じるようになったのは、「医療は情報処理である」ということです。これは、医師の仕事は「情報収集」と「収集した情報の統合処理」にあると考えられるからです。 問診、診察、血液検査、画像検査等の検査は、全て1つの目的のために実施されます。その目的とは、「診断と対処法の決定」です。医師は集めた種別の異なる情報から、診断を決定し、治療法を含めた対処法を決める「情報の統合処理」をそれぞれの患者さんに対して実施していると言えるのです。医師が適切な判断を下すには、情報の欠落なく情報収集することが重要です。 内科初診外来や救急外来に来院する患者さんは、初めてお会いする患者さんが多く、これまでどのような既往歴や基礎疾患があるか、普段どのような薬剤を使用しているか、全くわからないことが多々あります。特に薬剤情報はとても重要で、患者さんの症状が使用している薬剤の副作用であることも多々あります。場合によってはかかりつけの医師に既往歴や使用薬剤を問い合わせることもあります。それくらい、これらの情報は重要なのです。 患者さんの診察は、診察室に入る前から始まります。診察というと、聴診や打診、触診などを思い浮かべる方が多いかもしれません。しかし、聴診、打診、触診だけが診察ではありません。最も大切なのは、今その患者さんがどういう状態にあるかの概況や重症感を五感で把握することなのです。 筆者は出来るだけ、自ら診察室の扉を開けて、待合席に座っている患者さんを呼び入れするようにしています。これには理由があります。椅子から立ち上がり、診察室までの動きから多くの情報を収集できるからです。 具体的には、待合席の椅子からの立ち上がり方、およびその時の表情から、意識の状態、全身状態、筋力や麻痺の有無、体のバランスまでを読み取るのです。歩き方の異常は、それだけで脳、筋肉、骨格の問題があることを把握できますし、腹痛で来院した方も、歩行で腹痛が響くかどうかである腹膜炎の合併を読み取ることができます。 また、重症な心疾患、慢性の呼吸疾患の方は、わずかな歩行でも息切れをすることが多く、待合席から診察室までの歩行中の呼吸の仕方、呼吸の音を聞けば、重症度を把握することができ、重症と判断できれば入院を前提に初めから患者さんやご家族と話を進められます。 さらに診察に入って来られたときのにおいも重要で、きちんと入浴できているか清潔が保たれているかなどの生活状況を推測することができます。また、息のにおいも重要で、呼気のにおいからはアルコール性の疾患を疑うきっかけになりますし、悪臭のある呼気の場合、副鼻腔など気道のどこかに感染が起きていることが予想できます。 また、表情や声のトーン、質問への受け答えのスムーズさも重要で、意識障害の有無や認知機能低下、脳疾患、うつ傾向の有無を読み取ります。 各種検査が進歩した今日でも、患者さんへの問診、診察の重要性はいまだ変わりません。むしろ、適切な問診、診察をして、適切な検査計画を立てることが重要です。 今回は内科初診医が患者さんのどのようなところを見ているかをお話しさせていただきました。ここまでお読みいただき、ありがとうございました。

臨床診断研究センター 医師 加藤 開一郎 暑さもひと段落し、心地よい気候の季節となってきました。本来ならば快適な秋ですが、夏から冬への季節の変わり目は、人によっては精神的に不安定になりやすい時期でもあります。 最近、何となく体が重たい、やる気が出ない、食欲がない、寝つきが悪い・・・そんな夏の後半から始まる体調不良や気分の変化は、季節性うつ病の可能性も考慮する必要があります。 このような特定の季節にだけ、気分の落ち込みなどのうつ症状がみられる疾患を季節性うつ病と言い、季節性情動障害とも呼びます。季節性うつ病は、秋から冬にかけて発症することが多く、冬季うつ病ともいわれ、冬を越えて春になる頃には自然回復する傾向があります。 季節と気分情緒の関係 哺乳類は進化の過程で、外部環境の季節的変化に適応するため、体の生理機能や行動を変化させる「光周性」という仕組みを獲得してきました。これは、太陽の出ている時間の長さから、季節の変化を無意識に把握し、情動・社会行動・睡眠・食欲・体重に影響を与えるとされます。人類にもその名残が存在するとされ、例えば「食欲の秋」という言葉がありますが、これは「食物が乏しくなる冬に備えて体に栄養を蓄える」、そんな哺乳類としての本能が人に残っていることを表しているのかもしれません。 さまざまな身体症状で受診することも 近年、一般に知られるようになってきた季節性うつ病ですが、必ずしも気分の落ち込みで発症するわけではありません。うつ症状よりも「食欲がない」「体がだるい」「眠れない」「不安で仕方ない」など、気分の落ち込み以外に、消化器症状や倦怠感、不安焦燥感、睡眠障害の症状が全面に出る方が多い印象です。自分は良くない病気なのではと心配され内科を受診される方もいます。しかし、問診を通じて、過去にも同じ時期に似た症状を経験していたことが判明することがあり、季節性うつ病を疑うきっかけになります。 うつ病を「心の病気」から「脳の病気」と捉えなおす 季節性うつ病に限らず、うつ病やうつ状態の原因には、脳内の神経伝達物質の不足が大きく関与しています。筆者はうつ病やうつ状態は「心の病気」ではなく「脳の病気」と捉えるべきと考えています。何故なら、うつ病やうつ状態を「心の病気」ではなく「脳の病気」であると捉えなおすと、治療の考え方の本質が変わり、「心の状態を治す」のではなく、「脳を治す=脳の神経細胞やその機能を回復させる」と発想が変わります。 栄養状態の改善が治療の第一歩 うつ病は神経伝達物質の枯渇が原因ゆえに、うつ病の治療には抗うつ薬と呼ばれる、神経伝達物質を間接的に増やす薬剤が使用されることが多くあります。しかし、筆者はうつ病治療には、薬物治療や精神治療に先んじて栄養状態の改善が大切だと考えています。これは脳の回復に必要な物質をしっかり届けることが、何よりも最初にすべき治療だと考えるからです。栄養の中でも重要と考えるのが、神経伝達物質の材料となるタンパク質をしっかり摂取することが最も重要と考えています。栄養が不十分で神経伝達物質の原料が枯渇した状況での薬物治療は、ガソリンの入っていない自動車のアクセルを踏むようなものです。 食欲低下への対処法 しかし、うつ病になると、多くの方が食欲の低下を自覚します。筆者はそのような方に対し、「とにかく良質な動物性タンパク質だけは、どんな調理形態でもいいので、頑張って召し上がってください」とアドバイスし、抗うつ薬ではなく、消化器系の治療薬で食欲改善を第一にすることもあります。それは、うつ病は「脳の病気」であり、その脳の神経細胞やその機能が修復されためには何が必要かということを考えるからです。そして、栄養そのものがうつ病状態にとって最も大切な「薬」だと考えるからです。もちろん、タンパク質だけではなく、ビタミン、ミネラルも正常な細胞の活動には必須ですので、これも忘れず摂取していただくようにお話ししています。抗うつ薬は胃の不快症状をきたすことがあり、時としてもともと悪化傾向だった栄養状態をさらに悪化させてしまう可能性すらあり注意が必要です。 自己認識と予防の重要性 季節性うつ病において、自分はその傾向にあるかもしれないと自己認識できることは、翌年の同じ季節に同様の症状の深刻化を回避するのに重要だと思います。それは、症状が出やすい時期に備えて、肉・卵・牛乳を意識して摂取することで、症状の軽減や予防につながります。栄養状態の改善によってうつ症状の改善または予防を図っています。 「毎年のいつもの症状が始まったかもしれない」と感じた段階から、あるいは少し前から意識的に栄養を整えることが、季節性うつ病への対策となるのではと考えます。 【参考引用文献】 様々なタンパク質源摂取による冬季うつ病の予防改善効果の解析 浦上財団研究報告書 22 (2015) P49-55 薬に頼らずうつを治す方法.藤川徳美著.アチーブメント出版 アミノ酸・タンパク質を基点に心と脳の健康を考える.日本食生活学会雑誌33巻4号P179-184.2022

食への取り組みは、健康の維持増進に向けて不可欠な要素であり、疲労回復においても重要な位置を占めています。現在、厚生労働省が推進している「健康日本21」においても、“栄養・食生活は、生命を維持し、子どもたちが健やかに成長し、また人々が健康で幸福な生活を送るために欠くことのできない営みである”とされています。 そこで、今回は疲労回復における食生活や栄養の重要性についてご紹介いたします。 ■孤食、欠食と疲労との関係 一人で食事をする「孤食」や朝食を取らない「欠食」は、健康に悪い影響を及ぼすものと考えられています。そこで、私たちが285人の女子大生を対象に疲労の程度と食生活との関連を調べたところ、「食事をするとき一人ですることはありますか?」という質問に対しては、「いつも一人」と回答した学生は疲れが軽い軽度疲労群では12.2%であったのに対して、強い疲労がみられる重度疲労群では20.5%と多く、一方、「一人ですることはほとんどない」と回答した学生は軽度疲労群では28.6%だったのに対して重度疲労群では12.1%と少なく、孤食が疲労と深く係っていることが確認されました。 さらに、「あなたは普段欠食をすることがありますか?」という質問に対しては、「欠食はほとんどない」と回答した学生が軽度疲労群では57.1%だったのに対して重度疲労群では30.3%と少なく、一方、「ほぼ毎日」と回答した学生は軽度疲労群では6.1%でしたが、重度疲労群では15.2%でした。欠食の約8割は朝食であり、朝食を摂らないことが学生の疲れと深く係っていることが分かってきたのです。 厚労省の「健康日本21」によると、朝食の欠食率は20年前に比べて、20歳男性で20.1%から32.9%へ、30歳代男性で9.2%から20.5%へと増加してきており、国民の健康の維持・増進における大きな問題の1つとして取り上げられています。 また、国民栄養調査においても朝食の欠食者は一日の食事摂取における栄養バランスの偏りが認められることが報告されています。そこで、食育基本法における第2次食育推進基本計画では、朝食を欠食する国民の割合を減少させることや、家族や友人と一緒に食べる「共食」の回数を増やすことが、食育推進の目標に関する事項として挙げられています。 ■米食を中心とした日本の食文化の大切さ 先ほどの285人の女子大生に対する調査の中で、主食と疲れとの関係を米食、パン食、麺食に分けて調べたところ、軽度疲労群は1日約240gの米を摂取していましたが、重度疲労群は約180gと有意に少なく、米食の割合が多いと疲労が軽減していることが判明しました。 では、なぜ米を食べると疲労が軽減するのでしょうか? その答えは、米に含まれる魔法の栄養素ではなく、副食の豊かさの違いにあることが分かりました。副食として摂取する肉類の摂取量は軽度疲労群と重度疲労群とで有意な差はみられませんでしたが、魚介類の摂取量が軽度疲労群は42.3g/日に対して、重度疲労群は23.6g/日と少ないことが判明したのです。 さらに、魚に多く含まれるエイコサペンタエン酸(EPA)および、ドコサヘキサエン酸(DHA)などのn-3系不飽和脂肪酸の摂取量が、軽度疲労群は有意に高いこともわかりました。これらの脂肪酸には血栓予防作用や動脈硬化予防作用、脳機能の改善作用や乳幼児の神経発達に重要な役割を果たしており、疲労の回復と深く結びついていると思われます。また、軽度疲労群は「銅」、「マンガン」、「ビタミンB12」などの摂取量も多いことが分かっていて、米食を中心とした日本の伝統的な食文化が疲労の回復に役立っているのです。 日本では近年、食の欧米化に伴い米の摂取量の低下が報告されており、米を食べる機会が減っている人も多いと思います。また、仕事の忙しさのあまり、朝食を摂る時間があまりない人もおられるでしょう。しかし、もしあなたの疲れがなかなか取れないと感じているのでしたら、今一度自分の食生活を見直すことをお勧めします。 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授

臨床診断研究センター代表 医師 加藤 開一郎 本格的な夏の暑さに見舞われている今日この頃ですが、ニュースで目にする夏のキーワードといえば、「ゲリラ豪雨」、「洪水」、「水遊び」です。実はこれらのキーワードが関与し、夏季に集中発症する疾患の1つにレプトスピラ症(別名 ワイル病)があります。 レプトスピラ症は、少し馴染みが薄いかもしれません。「洪水が起きると、感染症が流行する」という話を聞いたことがある方は少なくないと思います。レプトスピラ症は、そんな洪水や水害、ウォータースポーツを含めた水遊びで増加する感染症の1つです。 今回のコラムでは、夏に注意したい疾患特集として、レプトスピラ症を取り上げたいと思います。 レプトスピラ症で過去3年間に日本人2000人が亡くなった記録も レプトスピラ症は、今の日本では普段は聞きなれない病名かもしれませんが、決して新しい感染症ではありません。また特別な海外の病気というわけでもありません。 文献によれば、昭和12年~昭和14年の3年間に日本国内で9,000人が感染し、2,000人が亡くなったという報告があります。しかし、おそらく日本の衛生環境の改善に伴い、レプトスピラ症は、現在は稀な疾患となりました。1970年代まで、毎年50~250人がレプトスピラ症で命を落としています。 現在でも、レプトスピラ症は散発的な発生や、時として集団発生がみられ、2016年から2022年までに、国内で少なくとも273例のレプトスピラ症患者が確認され、その報告は夏季に集中しているのです。 そもそもレプトスピラ症とはどのような感染症? レプトスピラ症は、レプトスピラ・インテロカンスという細菌感染の一種です。ここ数年の報告例をみると、レプトスピラ症を主に媒介する主役は、圧倒的にネズミ(げっ歯類)です。レプトスピラ症はネズミの腎臓に感染し、そのネズミから排泄された尿には、レプトスピラの病原体が含まれます。このため、ネズミの尿に汚染された水や土壌との接触は、レプトスピラの感染源となるのです。つまり、ネズミの尿が流れ込む、河川、沼、湖の水にはレプトスピラの病原体が含まれる可能性があるのです。 レプトスピラ症の症状とは? レプトスピラ症の臨床症状には軽症から重症まで幅があります。通常、潜伏期間は5~14日間で、悪寒、頭痛、筋肉痛、咽頭痛、目の充血等の、一見すると風邪のような症状で発症し、レプトスピラ症に特徴的な症状がありません。このため、レプトスピラ症を積極的に想定しないと診断が遅れる可能性があります。下の表1にレプトスピラ症の症状を掲載しました。レプトスピラ症の重症化率は約10%程度と高く、多臓器不全に陥ることもあり、命の危機もあります。だからこそ、レプトスピラ症に感染しうるリスク行為を避けていく必要があります。 ■表1.レプトスピラ症の主な症状 発熱 筋肉痛 頭痛 悪寒 咽頭痛(のどの痛み) 嘔気 嘔吐 目の充血 目の痛み 尿量減少 肝腫大 咳嗽 下痢 黄疸 出血傾向 リンパ節腫脹 ※Watt G. Leptospirosis. Current Opinion in Infection Disease 5,659-663,1992より 出現率が20%以上の症状、所見を記載 レプトスピラ症は皮膚や粘膜から感染する レプトスピラは細菌の一種です。多くの細菌は、球形、または楕円形の形をしていることが多いですが、レプトスピラ症の病原体は特殊な形をしています。レプトスピラは、病原体全体がらせん状で先の尖ったひも状の形態をしています。例えるならば、ワインのコルクを抜くときに使用するコルクスクリューのような形です。いかにも人の皮膚や粘膜に食い込んで貫通し、体内に入り込みやすそうな形状をしているのがレプトスピラです。事実、レプトスピラ症は多くは水に潜み、レプトスピラの病原体は、皮膚や粘膜が接触することで感染するのです。このため、私たちは、感染リスクのある自然界の水に不用意に接触しないことが大切なのです。 レプトスピラ症発症者の発症前の行動や職業とは 日本国内のレプトスピラ症発症者の感染契機やリスクとなる職業について、筆者が日本国内の論文で調べてみました。これをみると、レプトスピラ症が夏に集中する理由は、日本人が夏に自然界の水との接触が増えることがその原因として考えられます。また、水を介さずに野生のネズミとの直接接触でも感染した事例が報告されています。 【レプトスピラ症発症前のイベント・職業等】 ・河川に入った・川で泳いだ・川遊び・河川を裸足で歩いた・河川/湖でのトライアスロン・湖に入った・沼に入った・川の水を飲んだ・ウォータースポーツ(カヌー等)・ジャングルツアー・野外活動・アユ釣り・下水道での作業・ドブ掃除・水害・洪水の片付け・ネズミと接触・ネズミに噛まれた・草刈り・素手で草むしり・水田で作業・土で汚れた・魚市場勤務・寿司屋勤務・清掃業 これらの報告を見ると、レプトスピラ症の感染は川、湖、沼、水田などネズミの尿が流入しうる場所で起きていることが分かります。さらに近年、東京都内ではネズミが行きかう魚市場や寿司店で感染が報告されており、レプトスピラ症はネズミが存在するところであれば、都会の中でも十分に感染する可能性があるのです。 早期診断のために重要なこと レプトスピラ症は現代の臨床医にとっては、滅多に遭遇しない疾患です。滅多に遭遇しない疾患は臨床医がその可能性を想定できない、あるいは経験したことがないため、診断が遅れる可能性があります。そこで重要になってくるのが、発症前にどこで何をしたかの情報です。 レプトスピラ症に限らず疾患の診断にはご本人やご家族からの情報が、大きな手掛かりになることがあります。特に感染症疾患は、発症前にどこに行き、何をして、何を食べたか、ご家族の体調はどうか、あるいは普段どのような環境に住み、どのような仕事に従事しているかなど、いわゆる生活の情報が、病気を診断する上で非常に重要になってきます。しかし、多くの臨床医は多忙であり、事細かに問診できていないことも多々あります。また、そもそも疾患を想定していないと、的確な問診もできません。 このときに重要なのが、本人やご家族からの医師への積極的な情報提供です。医師が頭を捻るような診断が難しい病態のときこそ、医師から聞かれなくても、本人やご家族から、発症前の情報を積極的に伝えることがとても重要で、これが診断に大きく寄与しうるのです。 あらためて確認したい清潔と不清潔の区別 日本人は戦後、生活環境の改善と公衆衛生の発展で、多くの感染症を克服してきました。本コラムで取り上げたレプトスピラ症も生活環境の改善で激減した疾患の1つと考えます。しかし、感染症の減少に伴い、若い世代の方を中心に感染症の怖さや危機感を日本人は忘れつつあるのではないかと筆者は感じることがあります。 たとえば、駅のホームや電車内では荷物をそのまま直置きする高校生を多く見かけます。コンビニの前を通れば、地面に直接座っている人を見かけない日はありません。しかし、コンクリートやアスファルトで舗装されていても、地面は様々な動物の排泄物等で汚染されている本来、不潔な場所です。いま一度、清潔と不清潔の境界を認識すべきではないかと思います。 【引用参考文献】・人と動物の共通感染症に関するガイドライン(平成19年環境省)・築地市場で感染した重症レプトスピラ症の1例.日本救急医学会関東地方会雑誌. 43巻4号P132-136. 2022年・沖縄県与那国島で感染したと思われるレプトスピラ症の 1 例.日本病院総合診療学会雑誌20巻3号P141-144.2024年・東京23 区内で感染した重症レトスピラ症(ワイル病)の1 症例.感染症学会雑誌84巻1号P59-64. 2010年・詳細な病歴聴取により予測し得たレプトスピラ症の1例.日本救急医学会関東地方会雑誌39巻2号P326-330.2018年・非流行地(北海道)で経験したレプトスピラ症の1例.感染症学雑 92巻2号P144-147・コルトフ培地を常備していたため自施設で診断し得たレプトスピラ症の 1例.18巻2号P102-104. 2022年・血液検査と腹部超音波検査にて経過を追えたワイル病の1症例.73巻4号P800-806.2024年・レプトスピラ症の最新の知見.モダンメディア52巻10号P290-306. 2006年・急性期の髄液 PCR が診断に有効であったレプトスピラ症の 1 例.日本感染症学雑誌94巻2号P193-197. 2020年

千葉大学大学院工学研究院津村徳道 准教授 センシング技術はもともと、化粧品や生活用品を扱う、ある大手メーカーと一緒に1997年、皮膚の表皮(ひょうひ)のメラニンと、さらに表皮の下の真皮(しんぴ)のヘモグロビン、それぞれの色素成分を分離する手法として開発されました。 人間の皮膚は表層から順番に表皮、真皮、皮下組織(ひかそしき)の3層で構成されています。皮膚の色は、メラニンとヘモグロビンの色調で大きく影響されているので、個人に適した化粧品を探し出すのは、メラニンとヘモグロビンの色素を分離して、皮膚の状態を把握する必要があったからです。 この色素成分を分離する手法は光の三原色といわれる、RGB(赤=Red、緑=Green、青=Blue)で構成されるRGBカメラを使いました。これにより、肉眼では判別困難な皮膚の色素成分を判別できるようになりました。この色素成分を分離する技術を進化させるために、2003年に陰影除去技術を開発しました。陰影除去技術が必要だった背景には、皮膚というのは、その人のいる場所が明るかったり、暗かったり、または太陽光に当たっていたり、蛍光灯や白熱灯の下であったりすると、色合いが変化してきてしまうことがあったからです。 ■センシング技術で心拍変動計測に成功 2014年以降になると、基礎研究で試行錯誤を続け、へモグロビン色素を分離した顔画像を作成し、顔表面の血流変化を的確にとらえて、そこでとらえた顔表面の血流変化から、高い精度で心拍変動を計測することに成功しました。精度検証については、民間企業の接触型の心拍計で計測した脈波と比較しました。また、同時に心電図も計測して脈波のピークを検出、センシング技術との脈波の波形と、脈波のピークがどの程度の誤差が出てくるかを調べました。 さらに、スマートフォンのカメラの精度が向上したことで、スマートフォンで動画を撮影するフェーズに入りました。スマホの精度の向上が著しくなり、今のカルテコのセンシングの原型となる技術を開発して、千葉大学が特許を取得しました。 ■交感神経の活性バランスを判断し、ストレス負荷の程度を計測 心拍変動の周期から自律神経の交感神経の活性バランスを判断し、ストレス負荷の程度を計測できることから、色素成分を分離する技術に陰影除去技術が加わり、さらにスマホのカメラ精度が向上したことから、今の自律神経計測機能が実現しました。 2023年11月、MDVのPHR(パーソナルヘルスレコード)システムであるカルテコに搭載されました。これによりスマホで10秒間、動画を撮影するだけで自律神経のバランス、交感神経と副交感神経の総和であるトータルパワー、脈拍数、呼吸数を検出できるようになったのです。 自律神経の交感神経の活性バランスを計測できる体の部位は、例えば指などで皮膚を数秒、押した後、白くなって、その後に指を放すと赤くなるところです。つまり、毛細血管が通っているところです。その毛細血管を流れる血液のヘモグロビンの動きを検知する仕組みが、センシング技術です。顔だと、目の下の涙袋あたりの、比較的皮膚の薄い部分を計測するのがいいでしょう。 ■「ウエラブル端末との違い」「次の課題は血圧測定」 最近はウエラブル端末と、スマホなどをつかった画像での生体情報取得技術を比較して、長所・短所、さらには将来の可能性を聞かれることが少なくありません。そこで明確に断言できるのは、ウエラブル端末は、“点”での生体情報の取得にとどまっていることです。一方で、画像は面で生体情報を取得しているので、今後の応用可能性の余地が大きいと信じています。ただ、両社はライバル関係ではなく、いつの日か、ウエラブル端末と画像の生体情報技術が融合することもあると考えています。 画像による生体情報として課題の筆頭となっているのが、血圧の測定です。今のセンシング技術でも理論的には測定ができることになっています。現在、研究に取り組んでいます。センシング技術で簡便に血圧が測定できれば、生活者のライフスタイルに大きな変化をもたらすと想像しています。日常で血圧測定が必要な患者のQOL(生活の質)は、大きく変わるでしょう。この実現にはカメラの一層の精度向上にも依存しますが、基礎研究も絶えず続けていかなくてはいけないと思っています。

潰瘍性大腸炎とは、免疫機能の異常により大腸の粘膜が慢性的に炎症を起こす自己免疫疾患です。主な症状として、腹痛、下痢、血便などがあり、重症化すると大腸がんを合併するリスクが指摘されています。 潰瘍性大腸炎の患者数を男女・年齢別に見ました。男女ともに40代が最も多く、その後は、加齢とともに減少傾向となりました。男性の方が女性よりも全体的に多いことが分かりました。 潰瘍性大腸炎の四半期別の患者数の推移を見てみました。全体として増加傾向にあり、特に2021年以降は右肩上がりで推移していることが明らかになりました。 ■医師のコメント 水戸済生会総合病院 消化器センター長丸山常彦 医師 潰瘍性大腸炎の主な兆候は下痢を伴う血便だ。自覚症状で血便があって、それも持続的ならば早期の受診をお勧めしたい。 臨床現場の感覚では、男性だけでなく女性でも多く見られる。MDVの年代別データで40代に多いが、若年で罹患するケースも少なくない。若いと血便が出ても人に伝えるのを恥ずかしがって、受診するタイミングが遅れることがあることにも留意しておきたい。 確定診断には大腸内視鏡カメラで、大腸の炎症の度合いをチェックする。潰瘍性大腸炎は、完治は難しいので、長く付き合っていくしかない。薬物療法を続けることで寛解(症状が一時的に軽快・消失した状態)維持につながるので、服薬アドヒアランス(患者が医師の指示に従い積極的に薬を服用、治療に協力すること)が大事になる。 潰瘍性大腸炎の原因は不明であるが、何らかの免疫異常なので、患者さんは日頃から、過労や睡眠不足などによる肉体的疲労に加えて、心理面においてもストレスフルな環境にならないよう心掛けていただきたい。

高尿酸血症とは体内の尿酸が過剰に蓄積した状態を指し、自覚症状がないため放置されがちです。尿酸値が7mg/dl以上で高尿酸血症と診断され、9mg/dl以上または8mg/dl以上で合併症を伴う場合には治療が推奨されます。尿酸が結晶化すると関節や腎臓に蓄積し、痛風発作や腎障害、尿路結石などを引き起こします。 また、痛風は高尿酸血症によって関節内に蓄積した尿酸結晶が原因で発生する激しい痛みを伴う発作性の関節炎で、特に足の親指の付け根に多くみられます。痛みは数日で治まるものの、高尿酸血症を治療しない限り、発作を繰り返します。さらに、高尿酸血症の患者は高い確率でメタボリックシンドロームを合併するとされており、動脈硬化のリスクも高まるため、適切な尿酸コントロールが重要となります。 ■痛風は男性で顕著に多い 高尿酸血症の患者数は40歳以降で急増し、70〜79歳が最も多い結果となりました。痛風の患者数も40歳以降で増加し、60〜79歳が多くなっています。男女別では、いずれの疾患も男性の割合が多く、特に痛風は男性に顕著に多い傾向がありました。女性も年齢とともに患者数が増加していますが、男性ほどの急激な増加は見られませんでした。 ■医師のコメント(1) 山形大学大学院医学系研究科 腎臓膠原病内科 今田 恒夫教授 医療ビッグデータで痛風患者は60~79歳が多いが、日常臨床の視点からすると、もっと若い世代に「予備軍」がいると考えている。関節炎などの痛みを何度も経験していても、対処療法にとどまり治療を継続していない、いわゆる「隠れ痛風」とでもいう人が一定数いると考えている。 健康診断で尿酸値が高くても痛みがないので放置されることがある。すると次第に尿酸結晶が蓄積され関節炎を引き起こしたりする。仕事が忙しい働き世代が適切に受診できずにいて、痛みを堪えながら生活している可能性がある。そして、「たかが、痛風」と言って侮っていると危険だ。合併症によっては、死に至る疾患であることの啓蒙・啓発が必要だ。 現在、「高尿酸血症・痛風の治療ガイドライン」を2026年に改訂しようと検討を続けている。その中でも、「合併症予防」などを深掘りする方向だ。高尿酸血症はメタボリックシンドローム(内臓肥満に高血圧・高血糖・脂質代謝異常が組み合わさることにより、心臓病や脳卒中などになりやすい病態)を高い確率で併発するとされている。 合併症に関する科学的根拠(エビデンス)となる研究論文が積みあがってきているので今後、慎重な検討を重ねた上で、治療ガイドラインに反映させたいと考えている。 ■医師のコメント(2)社会医療法人慈生会 等潤病院谷口泰之 副院長 高尿酸血症と痛風の予防には、生活習慣の改善が必須です。いずれの疾患も、男性が多いのは暴飲暴食が要因の一つでしょう。また、家族歴がある場合、高尿酸血症の発症リスクが高くなるので注意が必要です。 尿酸はプリン体の代謝産物であるため、プリン体の過剰摂取や代謝異常が尿酸値を上昇させます。プリン体を多く含む食品としては、赤身肉、シーフード、レバー類などが挙げられます。特に、アルコールの過剰摂取はよくありません。一方で、低脂肪乳製品の摂取が尿酸値の低下に寄与することが示されていますので、ぜひ参考にしていただきたいです。 高尿酸血症と痛風が女性に関係ない疾患とは言えません。閉経前には女性ホルモンの関係で尿酸値の上昇を抑制できていた面がありますので、閉経後は発症リスクが高くなることを知っておいた方がいいでしょう。

帯状疱疹ワクチンの定期接種制度が2025年4月、全国でスタートしました。対象は原則として65歳以上の高齢者で、生ワクチンと不活化ワクチンのいずれかを選択できます。帯状疱疹は多くの場合、小児期に感染する水痘ウイルスが原因で発症します。 水痘の治癒後もウイルスは体内の神経節に潜伏し、加齢や疲労、ストレスなどによって免疫力が低下すると、ウイルスが再活性化して発症に至ります。発症率は50代から上昇し、80歳までに約3人に一人が発症するとされています。発症時には皮膚の神経に沿って強い痛みを伴う赤い発疹や水疱が出現します。 症状は主に胸部や背部、上肢に現れますが、顔面や頸部(首)にも生じることがあります。多くは2〜4週間程度で皮膚症状と痛みが改善するものの、神経損傷が残る場合には、痛みが数か月から数年にわたって持続することがあります。MDVのデータを用いて帯状疱疹の患者数推移(全体と月別)と男女・年齢別患者割合、治療薬別患者数の推移を調査しました。 新型コロナウイルス感染拡大の影響で受診抑制があった2020年に一時的な患者数の減少がみられましたが、その後は増加傾向にあることがグラフから読み取れました。 月別で詳しく見ると、2月は毎年、患者数が減少しその後、3月から春先にかけては増加する傾向が見られました。また、7月から10月にかけて患者数が増加する傾向にあり、夏から秋にかけて発症が増える季節性が認められました。これは、気温や湿度の変化、夏季の疲労蓄積、免疫力の低下などが関係している可能性があります。一方、11月から翌年1月にかけては、患者数がやや横ばい、あるいは減少傾向であることが分かりました。 ■医師のコメント 社会医療法人慈生会(同足立区)等潤病院 皮膚科 伊藤聖子 医師 帯状疱疹は過去にかかった水痘(水ぼうそう)のウイルスが原因です。そのため初診時に血液検査をしてもすでに抗体を持っているので分かりません。 間を置いて検査をすると抗体価が上昇して判断できることがあります。ただし、なるべく早く抗ウイルス薬を開始した方が合併症の予防に効果的なので、通常、血液検査はしません。 最近は、皮疹である水ぶくれの中の汁を採取して確定診断するキットもでてきています。帯状疱疹は体の左右のどちらかに、帯状の皮疹が現れます。皮膚科の通常診療では、皮疹があるかどうかと、それに伴う痛みの範囲などの問診から、帯状疱疹かどうかを判断しています。例えば、二の腕あたりに皮疹があっても、指先にまで痛みが広がっていたりします。 合併症である神経痛は通常、3週間程度で改善しますが、長期にわたり痛みが続くこともあります。その場合には、根気よく付き合っていく必要があります。

しっかり寝たつもりなのに、朝起きると体がだるい、疲れが取れていないーー。こんな経験をした人は少なくないだろう。 こうした“朝ダル”は睡眠中に血糖値が急低下する、いわゆる「夜間低血糖」が関係している可能性がある。夜間低血糖は睡眠の質に悪影響を与えるため、睡眠時間をしっかり確保しても疲れが取れないだけでなく、かえって疲れがたまって翌朝のだるさにつながってしまう。 睡眠と血糖値の関係に詳しいみぞぐちクリニック(東京・八重洲)院長の溝口徹氏に話を聞いた。 https://toyokeizai.net/articles/-/886375

「疲れた時にどう対処していますか?」と一般の人に尋ねたところ、多くの人が活用しているのは入浴、笑い、アロマ、マッサージ、体操、指圧、漢方薬、音楽などでした。 そこで、今回は科学的効果が明らかになってきた森林浴とみどりの香りの科学的効果についてご紹介いたします。 ■森林浴でリフレッシュ 林野庁のウェブサイトには、森林浴にはがんやウイルスからからだを守るために大切な働きをしているNK活性(※1)などの免疫力を高める効果がみられることや、心身の癒しと関係している副交感神経活動が高まり、ストレス時に高まる唾液中のコルチゾール濃度が低下することなどが紹介されています。 ※1体内のNK細胞がウイルスに感染した細胞やがん細胞をどれだけ効率的に攻撃できるかを示す指標 私たちは大学生12人の協力を得て、精神的な作業を3時間続けた後に、都市環境と森林環境で2時間休息した場合の違いを調べてみました。その結果、気分の落ち込み、イライラ感、活力、不安感、意欲などの自覚症状は、明らかに森林環境の方が大きく改善していることが分かりました。 さらに、精神作業を3時間するだけで血液中の酸化ストレスが上昇していましたが、森林環境で2時間の休息を取った場合は酸化ストレスが減少して元に戻りました。しかし、都市環境で2時間休息を取った場合は回復がみられなかったのです。 このような違いの理由としては、森林浴ではそよ風が肌に触れ、鳥や虫たちの声を聞くことによる快適感や、静寂な環境に身を置くことによる精神的安定、森林の緑が目の疲れを癒す効果などがみられ、神経系を介して免疫系や内分泌系の変化がみられると考えられています。また、木が放出するフィトンチッドなどの香りによる殺菌作用やリラックス効果なども関係していることも分かってきています。 ■緑の香りの抗疲労効果 みどりの香りの主成分は、青葉アルコール、青葉アルデヒドです。この香りをネズミに嗅がせてみますと、元気な時には変化はみられませんでしたが、疲労モデルのネズミでは活動量を増やす効果がみられることが分かりました。 さらに、よりヒトに近い動物であるサルで調べたところ、みどりの香りには単純作業に伴う反応時間の低下を改善する効果がみられ、その時の脳の中を覗いてみると前頭葉の一部が活性化していることも確認されました。 そこで、24人の大学生を対象に7日間、みどりの香りを入眠時に30分間使用して、その前後の変化を調べたところ、みどりの香りを7日間使用後は疲労や抑うつの得点が有意に改善していました(図1)。 疲労回復には、質の良い睡眠が重要であることが良く知られています。そこで、香りを嗅ぐ前の3日間(前)、香りを嗅ぎ始めて1-3日目(中)、香りを嗅ぎ始めて5-7日目(後)における睡眠効率を調べてみたところ、睡眠効率が95%未満の睡眠障害がみられる9人では香りを嗅ぎ始めて1-3日目(中)より回復がみられ、5-7日目(後)には有意な睡眠効率の改善が確認され、みどりの香りによる疲労回復効果の一端が明らかになってきました(図2)。 生活環境ストレスに伴う疲労においても、疲労の増悪とともに相対的な交感神経の過緊張な状態に陥ることが知られていますが、みどりの香りには精神活動に伴う相対的な交感神経の過緊張を和らげる効果も報告されていますので、今後の活用が期待されています。 ■補助療法は医療専門家と相談することが重要 1. ヨガと瞑想の効果: ヨガや瞑想は自律神経バランスを整え、ストレスや不安を軽減する効果があります。一部の研究では、ヨガの実践者は座っている人よりも自律神経のホメオスタシス(※2)能力と自律神経のレジリエンス(※3)が高いことが示されています。また、瞑想のモニタリングには心拍変動分析アルゴリズムが提案されています。これは自律神経の活動を定量化するためのもので、瞑想の効果を評価する一つの手段とされています。 ※2外部環境や体内の変化に対して、生命維持に必要な生理機能を一定の範囲内に保とうとする生体の恒常性維持機能 ※3 困難な状況やストレスに直面した際に、しなやかに立ち直り、適応していく力 2. 音楽療法とリラクゼーション: 音楽療法は自律神経の調和を促進し、心拍数や血圧、ストレスホルモンのレベルを下げる効果があります。音楽と自律神経との間には相互作用があり、音楽が自律神経系の活動に影響を及ぼし、物理的、感情的、認知的健康に寄与することが示唆されています。 3. バイオフィードバックと自律神経: バイオフィードバックは自己の自律神経の活動について学ぶ方法で、心拍数や筋肉の緊張などの身体の特定の機能をモニタリングします。バイオフィードバックトレーニングはストレスへの反応を変える行動療法の一種で、症状(例えば、痛みや筋肉の緊張)の軽減に非常に成功しています。さらに、このトレーニングは精神療法と組み合わせて使用すると、特に持続的な効果があります。 4. アロマセラピーと自律神経の調整: アロマセラピーは特定のエッセンシャルオイルの香りを利用して心と身体をリラクゼーションさせ、ストレスや不安を和らげ、より良い睡眠を促します。エッセンシャルオイルの吸入は、オルファクトリ(嗅覚)系への信号を伝え、脳を刺激して神経伝達物質(例えば、セロトニンやドーパミン)を分泌させることで、気分を調節します。ラベンダーやレモン 、ベルガモットなどの各種エッセンシャルオイルは、ストレス、不安、抑うつ、そして他の気分障害を軽減するのに役立つとされています。 5. マッサージ療法: マッサージ療法は身体の筋肉をほぐすだけでなく、自律神経にも影響を与えます。特にストレスや緊張を感じている時、マッサージは自律神経の活動を調節し、リラクゼーションを促すことがあります。ただし、マッサージが自律神経に与える影響についての科学的な研究はまだ限られています。 これらの補助的療法は、自律神経のバランスを整え、ストレスを管理し、全体的な健康と幸福感を向上させるための重要なツールとなり得ます。ただし、個々の人に最適な療法は、その人の具体的な症状、生活習慣、健康状態などにより異なります。したがって、これらの療法を試す前には、医師に相談することが重要です。 【参考】 林野庁 https://www.rinya.maff.go.jp/puresu/h17-10gatu/1013sinrinyoku.html 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授

―非糖尿病者の低血糖の原因とは 医師 加藤 開一郎 はじめに 従来、低血糖を来す疾患は比較的稀であると言われてきました。しかし、近年の非糖尿病者の低血糖の報告が増加しています。その中には慢性的な低血糖症状を、うつ病や認知症と誤診されていたケースの報告も少なくありません。 インターネットには、糖尿病治療に関連する低血糖の情報は、豊富にみられます。その一方、非糖尿病者の低血糖について詳述した情報は、非常に限られ、またその多くが断片的な情報です。このため、本コラムでは、「非糖尿病者の低血糖の原因」をテーマに非糖尿病者の低血糖について、より系統的に詳しく説明し、低血糖への理解を深めていただきたいと思います。なお、今回のコラムは、成人非糖尿病者の低血糖を想定したお話なので、糖尿病治療薬による低血糖、および小児の先天性代謝異常に伴う低血糖には触れていないことを予めご了承ください。 低血糖が生じる原因メカニズムとは 健康な人でも食事をしてしばらく時間が経過すると空腹を感じます。これは生理的な血糖変動です。しかし、通常のカロリーの食事を摂取し、身体活動量も極端に多くないのに、生理的な血糖変動の範囲を超え、病的な血糖の低下を来すことがあります。本コラムではこのような血糖の低下を「低血糖」と呼称し解説していきます。 早速、低血糖の原因疾患を見ていきたいと思います。表1に低血糖の原因を列挙しました。聞きなれない病名ばかりだと思いますので、1つずつ後述していきます。 表1.低血糖の原因分類 ―――――――――――――――――――――――― ■内因性低血糖 インスリノーマ 膵外腫瘍 非インスリノーマ性低血糖症候群 ・反応性低血糖(食後低血糖症) ・上部消化管術後低血糖症(胃切除・幽門側胃切除・肥満手術) ・成人膵頭細胞症 自己免疫性低血糖 ・インスリン自己免疫症候群 ・インスリン受容体異常症B型 インスリン拮抗ホルモン低下症 ・下垂体前葉機能不全症 ・副腎皮質機能不全症 重症腎不全 肝硬変・肝不全 低栄養(例:神経性食思不振症) ■外因性低血糖 ・薬剤性低血糖(血糖降下薬・インスリン) ・薬剤性低血糖(糖尿病治療薬以外の薬剤) ・アルコール性低血糖 ・運動後遅発性低血糖 ・外来性インスリンによるインスリン抗体が原因の低血糖症 ――――――――――――――――――――――――――――――― 上記の表をご覧いただくと、低血糖には、かなりの種類があることがお分かりいただけると思います。低血糖は大きく内因性低血糖と外因性低血糖に分類できます。内因性低血糖は、自身の身体の中の原因による低血糖です。これに対し、外因性低血糖は、薬剤やアルコール、過度な運動、インスリン注射など、体外からの低血糖を誘発する原因が存在する低血糖をいいます。ここからは、上記の表に列挙した疾患について詳細を説明していきます。 ■インスリノーマ インスリノーマは、インスリンによる低血糖を引き起こす代表的な疾患の1つです。インスリンは膵臓のβ細胞でつくられるホルモンの一種で、血糖を下げる作用があります。インスリノーマは、このインスリンを産生する細胞が腫瘍性に増殖し、血液中のインスリン濃度が上昇するため低血糖を来します。 ■膵外腫瘍による低血糖 インスリノーマは膵臓にみられる腫瘍ですが、まれに膵臓以外の場所の腫瘍性病変が、インスリンに類似した成分を分泌することがあり、この成分による低血糖が生じることがあります。これを膵外腫瘍による低血糖と呼んでいます。 ■反応性低血糖(食後低血糖症) 反応性低血糖は食後低血糖症とも呼ばれ、食事による急激な血糖上昇に対し、過剰にインスリンが分泌されることで生じる低血糖です。食後に気分不快、異常な眠気、倦怠感、頭痛、動悸等の低血糖症状が見られる場合、反応性低血糖の可能性を想定する必要があります。 ■上部消化管術後低血糖 胃切除後や幽門側胃切除の手術を受けたことがある方に見られる低血糖です。胃の手術後は、急速に食物が小腸に流れ込むようになり、急激な血糖上昇につながります。これにより急速に過剰なインスリンが分泌され、低血糖を生じます。低血糖症状の出現は、食後2~3時間が多く、冷や汗、めまい、空腹感、倦怠感などの低血糖症状を来します。 また、近年は高度肥満の方に対する、肥満手術が国内でも実施されるようになっています。この肥満手術の術後の方に低血糖が生じることが報告されています。この原因として、高度肥満の方は、術前にインスリン抵抗性と呼ばれるインスリンの効果減弱があるため、大量のインスリン分泌の状態にあります。このため、肥満手術後にもこれまで同様のインスリンが分泌さると、相対的にインスリンが過剰となり、低血糖を生じる原因の1つであると推測します。 ■成人膵頭細胞症 膵頭細胞症は、小児では先天性高インスリン血症とも呼ばれ、成人膵頭細胞症は成人で発症、発見される高インスリン血症による低血糖です。先述したインスリノーマも高インスリン血症を来す膵臓疾患ですが、膵頭細胞症は、膵臓のβ細胞が腫瘍は形成せずに、過剰にインスリンを分泌するため低血糖を来します。 ■インスリン自己免疫症候群 自己免疫性低血糖の1つで、免疫のトラブルで自分自身の膵臓から分泌されるインスリンに対し、自己抗体をつく疾患です。インスリンと抗体が結合した状態から、急激にインスリンと抗体が離れ、そのインスリンがインスリン受容体に作用すると低血糖を引き起こします。 ■インスリン受容体異常症B型 これも自己免疫性低血糖の1つです。インスリン受容体に対し、誤って自己抗体ができてしまい、インスリンとインスリン受容体間の作用を阻害します。このため、夜間・早朝に低血糖を来し、食後には顕著な高血糖を呈します。何らかの自己免疫疾患を有している方に発症しやすいとされています。 ■下垂体前葉機能不全症 下垂体前葉には、インスリン拮抗ホルモンと呼ばれる血糖を上昇させるホルモンの分泌をコントロールする機能があります。下垂体前葉の脳梗塞、脳出血、腫瘍、炎症などのトラブルにより、下垂体前葉が正常に機能できなくなると、副腎からの血糖を上昇させるホルモンの分泌が低下し、低血糖を来します。 ■副腎皮質機能不全症 副腎皮質はコルチコイドと呼ばれるホルモンを産生する臓器で、血糖については副腎皮質で産生される糖質コルチコイドが血糖の維持に関与します。副腎皮質機能が低下した状態では、糖質コルチコイドの産生分泌が低下しますので、低血糖が生じます。 ■肝硬変・肝不全 肝臓は血糖の維持に2つの大きな役割を果たします。1つはブドウ糖をグリコーゲンとして貯蔵する役割です。もう1つは非炭水化物系の栄養からブドウ糖を生み出す「糖新生」の役割です。私たちが食事を抜いても、急に低血糖で倒れないで済むのは、肝臓に蓄えられた糖質の放出や糖新生により、血中のブドウ糖濃度が維持されるためです。 しかし、肝硬変や肝不全の状況では、まずブドウ糖の貯蔵庫としての役割が果たせなくなります。さらに肝硬変では糖新生の働きも低下しますので、低血糖を来しやすくなります。その上、肝臓におけるインスリンの分解も遅くなりますので、さらに低血糖を来しやすくなります。このため、肝硬変を持病でお持ちの方は、低血糖に注意が必要になります。 ■アルコール性低血糖 アルコールは肝硬変の原因の1つで、肝硬変を介して低血糖を来しますが、肝硬変を来していない状況においても、アルコールの多飲自体が肝臓における糖新生を阻害し、低血糖を来す原因となります。このため、アルコールの多飲の方が意識障害を来した場合には、アルコール中毒だけではなく、低血糖による意識障害も想定しておく必要があります。 ■重症腎不全 腎機能が高度に低下し、維持透析を開始した方は、低血糖がみられることがあります。この原因は3つあります。1つは腎機能の低下によりインスリンの分解が遅くなることです。これにより血中のインスリンが高めに残存し、低血糖につながりやすくなります。2つめに腎臓は肝臓と同様に糖新生の働きを担う臓器です。腎機能が低下した状態では、この糖新生の機能が低下しており、低血糖につながりやすくなります。さらに血液透析自体でも低血糖が生じる場合があり、透析をされている方は、低血糖には注意が必要です。 ■医原性低血糖(糖尿病治療薬・その他薬剤) 糖尿病治療で使用される血糖降下薬・インスリンは、低血糖の原因となることは多くの方が認識されていると思います。しかし、糖尿病治療以外の薬剤も低血糖の原因となることがあり、プロポキシフェン、β ブロッカー、サルファ剤、サリチル酸、ジソピラミド抗不整脈薬のシベンゾリン、抗菌薬の一種であるペンタミジンは低血糖の原因薬剤として知られています。このため、低血糖を指摘されたら、糖尿病治療を受けていなくても、薬剤をきちんと確認する必要があります。 また、医療行為にかかわる低血糖の1つに副腎ステロイドがあります。副腎ステロイド製剤の長期間使用は、副腎からのホルモン分泌を低下させます。この状態で急にステロイドの内服を中止すると、急激な副腎ホルモンの不足を招きます。これはステロイド離脱症候群と呼ばれ、その症状の1つに低血糖があります。このため自己判断によるステロイドの急な中止は絶対に避けなければいけません。 ■外来性インスリンによるインスリン抗体が原因の低血糖 膵臓が分泌する本来のインスリンを内因性インスリンと呼ぶのに対し、インスリン注射で使用されるインスリンを外来性インスリンと呼ぶことがあります。インスリン自己免疫症候群のところで、自分のインスリンに対し自己抗体ができることがあるとお話しましたが、インスリン注射をしていると、そのインスリンに対しても抗体ができることがあります。これによりインスリン注射の効果が不十分になり、血糖の変動幅が大きくなり低血糖を来すことがあります。 ■運動後遅発性低血糖 激しい運動をして半日ほど経過して低血糖を来すことがあり、運動後遅発性低血糖と呼ばれています。1型糖尿病の患者さんにより多くみられると報告されています。 ここまで低血糖の原因疾患やリスクについて、概説してきました。低血糖の原因疾患を詳細に覚えていただく必要はありません。今回のコラムでお伝えしたかったのは、低血糖の原因は多数に及ぶということです。そして、ご自身の持病や過去の手術歴から、低血糖のリスクがあるかどうかを把握いただければ幸いです。 大切なのは低血糖の症状を知り、疑うこと 今回は2回のコラムで低血糖について解説してきました。何らかの体調不良があったとき、「低血糖の可能性は」と疑うことが重要です。そのためには、低血糖の症状は十分に知っておく必要があります。このため、前回のコラムでご説明した低血糖の症状を表2に再掲します。 低血糖の診療において問診から得られる情報は非常に重要です。特に一定のタイミングで繰り返し生じる低血糖症状は、その時間帯に本当に低血糖を起こしている可能性が高いです。低血糖の症状の多くは、空腹時に生じやすいものが多くを占めます。しかし、反応性低血糖のように食後に限って低血糖の症状が出現する場合もあります。また、空腹時の低血糖でも、夜間や早朝の低血糖なのか、日中の食事の合間の低血糖なのかなど、どのタイミングで症状が出現するかも、低血糖の原因を特定するために重要な情報となります。 長文となりましたが、ここまでお読みいただき、誠にありがとうございました。 表2. 低血糖時の症状と所見 (実臨床で遭遇する所見) 全身症状 脱力感 空腹時の倦怠感 ふらつき(特に空腹時) 易疲労感(疲れやすい)頭部周囲の症状頭痛 めまい(特に空腹時) 生あくび 眠気(空腹時あるいは食後)眼・視覚 霧視(目のかすみ) 瞳孔散大(瞳孔が大きく開いている) 一過性の視力障害 眼振 複視(物が二重に見える)循環器症状動悸(ドキドキする) 頻脈(脈が速い)皮膚症状冷や汗 発汗亢進 空腹時の冷や汗 冷感顔面顔面蒼白・顔色不良消化器症状強い空腹感 飢餓感 吐き気手・指手や手指のふるえ意識・行動意識障害 空腹時の意識障害 意識消失 傾眠傾向 昏睡状態 異常な行動 意味不明な言動精神症状抑うつ・うつ状態 無気力、意欲低下 不安・不安感 焦燥感 不穏、錯乱、興奮 せん妄 パニック発作 神経質、易刺激性思考・記憶集中力低下 思考力低下 記憶障害 記憶力低下 認知機能低下けいれんけいれん発作・けいれん重責運動障害 体動困難(うごけない) 動作緩慢(動作がゆっくり) 半身麻痺(半身が脱力) 四肢麻痺(四肢が脱力) 下肢脱力感 空腹時の脱力感 失調(体のふらつき)言語障害呂律緩慢(構音障害) 失語症 発語困難感覚障害口唇のしびれ 手足のしびれ ※筆者に調べ(国内論文のみ) ※本表には軽度低血糖から重度低血糖の症状所見を含む 【引用参考文献】 IGF-II 産生腫瘍と低血糖.糖尿病 54(12):886~887,2011 腎疾患と糖代謝.日腎会誌 2019;61(5):560‒56 HLA-DRB1*04:04 を有した高齢インスリン自己免疫症候群 (平田病)の 1 例 糖尿病 65(6):312~318,2022 肥満手術後に食後低血糖症状をきたした高度肥満を伴う2型糖尿病の 1 例 糖尿病 56(12):943~948,2013 2型糖尿病の経過中に高インスリン血症性低血糖を繰り返した膵島細胞症の1例 糖尿病 67(4):181~188,2024 インスリン抗体により引き起こされる低血糖.月刊糖尿病 #129 Vol.13 No.1 P75 我が国の内因性高インスリン性低血糖症の疫学、診療実態に関する研究 厚生労働科学研究費補助金(難治性疾患政策研究事業) 分担研究報告書 インクレチン分泌動態を検討した成人発症膵島細胞症の 1 例 糖尿病 58(9):695~701,2015 糖尿病治療に関連した重症低血糖の調査委員会報告.糖尿病学会60巻12号P826-842.2017 救急外来における低血糖症例の検討.日本救急医学会雑誌24巻7号P391-398.2013 低血糖性昏睡.日本内科学会雑誌105巻4号P683-689.2016 高血糖緊急症・低血糖.日本内科学会雑誌101巻7号P2085-2090.2012 中枢神経系の後遺症を残した低血糖昏睡3例の臨床像.糖尿病49巻4号P267-273.2006 低血糖昏睡.日本内科学会雑誌93巻8号P1525-1531. 2004 下垂体機能低下症.日本内分泌学会雑誌98巻S.HPT号.P90-92. 2022 心易疲労感・食欲不振などの症状からうつ病を疑われ紹介となったACTH単独欠損症の1例.心身医学55巻3号P261-268. 2015 うつ病とされてきた慢性副腎皮質機能低下症の1例.日本プライマリ・ケア連合学会誌37巻3号P265-267. 2014 うつ病が疑われ心療内科に紹介された下垂体性副腎皮質機能低下症3例の特徴.心身医学56巻11号P1134-1139. 2016 頻回の低血糖発作により判明した維持透析患者の続発性副腎不全の1例.高知赤十字病院医学雑誌.27巻1号P119-122. 2022

日本人の約4割が半年以上続く慢性的な疲れを自覚し、その半数近くの人が疲れのために生活の質が低下しているという現状は、決して好ましいものではありません。そこで、今回からは疲れた時の対処法とその効果についてご説明します。 ■疲れの対処法とその効果 大阪府民1,219人に「あなたは普段どのようにして疲れに対処していますか?また、その効果はいかがですか?」と聞いたことがありました。その結果、疲れたときには多くの人が日本茶やコーヒー、お酒などを活用していると答えています(図)。 しかし、この結果から判断しますと、これらは疲れの回復にはあまり効果はなく、多くの人が日常生活の中で効果を感じている回復法は入浴でした。皆さん、疲れたときに自宅に帰って、風呂に入りほっとすると疲れが取れたような気がする。これが実感だろうと思います。末梢循環が改善し、またリラックス効果もみられるようです。 疲労回復効果だけをみてみますと、入浴よりも温泉の方が良い結果となっていますが、これは温泉地に行くとおいしいものを食べたり、自然に触れたりすることができるといった転地療法の効果が加わっているものと思われます。 また、それほど多くはありませんが、効果が高いと感じておられるものとして、笑いがあります。大阪は大衆演芸が盛んですので、疲れには笑いが良いと意識的に感じる機会が多いのかもしれません。それ以外には、マッサージや体操、指圧、漢方薬、音楽などに効果があると感じている人も多く、動物との触れ合い、アニマルセラピーが疲れの回復に結び付くと答えている人もいます。 なお、Aさんに有効な疲労回復法が、必ずBさんにも有効であるとは限りません。疲労の回復には性格や気質に伴う個人差がありますので、うまく自分に合う回復法を見つけることも大切です。 ■入浴の疲労回復効果 日常生活において一番多くの人が実感している入浴の疲労回復効果についてご説明します。入浴による効果は、温熱効果で血管が拡張して全身への血液の流れが改善し、酸素や栄養素の供給が増えることが関係しています。また、バスタブの中では水面からの深さに応じて水圧がかかっていますので適度なマッサージ効果も認められます。さらに、水中では常に体重により圧迫されていた膝や腰の負担が浮力によって軽減することも疲労回復に関連していると思われます。 入浴の効果はお湯の温度によっても違っています。42度以上の高温浴は、交感神経の活動を高めて新陳代謝も促進され、抑うつ状態の改善や意欲の向上などの疲労回復効果が期待できます。一方、39度以下の比較的ぬるめの入浴では副交感神経の活動が高まり、リラックス効果が期待できます。 さらに、ぬるめの入浴では入眠誘発効果も期待できます。比較的ぬるめのお湯にゆったりとつかっていますと、体の深部体温が38度程度まで上昇しますが、入浴後に体温が下がり始めると眠気を誘発することが分かっています。そこで、不眠でお困りの方には、この体温低下に伴う眠気を利用されることをお勧めしています。 しかし、多くの方は入浴後に居間でテレビをみてくつろいだり、歯を磨いたりしておられ、せっかくの好機を無駄にしています。入浴後30分以上時間が経過してしまいますと、上昇していた深部体温は元に戻り、入眠誘発効果は失われてしまいます。この効果をうまく活用するためには、入浴前にするべきことをすべて処理し、入浴後はすぐに寝付くことが大切です。 最近では、浴槽に泡や水流をつくり出す装置を設置して入浴を楽しんでいる方も多くみられます。泡風呂には交感神経系の過度な緊張を軽減する効果があり、また暖かい湯の流れに体を当てることは、筋肉の緊張が取れ、脳機能の回復効果が認められることも分かってきています。 入浴は、科学的な効果が明らかになってきている家庭でできる一番身近な疲労回復法の1つですので、自分にあった入浴法を取り入れられることをお勧めします。 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授

健康な状態でも激しい運動や長時間の労作(骨を折って働くこと)をした場合、過度のストレス状況におかれた場合などに、“だるい”、“しんどい”という感覚で疲れを自覚することが、体を休めるきっかけとなっています。日常生活で経験している生理学的な疲労は、体を休めることにより元の正常な状態に回復するので長く続くことはありません。 しかし、風邪などの感染症や炎症性疾患、悪性腫瘍などの身体疾患に陥った場合や、自律神経系の障害、不安障害、うつ病などのメンタルヘルス障害に罹患した場合など、病気に伴う疲労は生理学的な疲労とは異なり、体を休めるだけではなかなか回復しません。 また、疲労と疲労感はあまり区別することなく用いられていますが、「疲労感なき疲労」や、逆に「疲労なき疲労感」の存在が知られていて、正しく理解する必要があります。 ■ヒトはなぜ、疲労、疲労感が必要なのか? では、ヒトはなぜ疲れを感じるのでしょうか?その答えは、「疲労感は体を守る大切なアラーム信号」だからです。ヒトが激しい運動や長時間の作業をしている時、細胞レベルでは、たんぱく質や遺伝子に傷が増えていきます。傷の量が限界を超えてしまうと細胞は壊れてしまいますので、傷を修復する必要があります。 しかし、活動を続けたままでは細胞内のエネルギーを細胞修復に利用することができません。そこで、ヒトは疲労感を合図に休息を取り、体を元の健康な状態に戻しているのです。 ■単純作業に伴う自律神経の変化 大学生24人を対象に、2時間連続で単純な足し算をした時の自律神経の変化を調べてみたところ、自覚的な疲労感の増加、反応時間の遅延と連動して交感神経と副交感神経のバランスが崩れ、交感神経の過緊張状態に陥ることがわかりました。その後に休息を取ることで疲労感が回復すると、交感神経の過緊張状態も改善が認められ、精神作業に伴う疲労と自律神経の変化は深く関わっていることが確認されています。 ■環境変化に適応できないと自律神経バランスが崩れる さて、春先は入社や入学、異動などで環境が変わることが多いのですが、このような環境変化にうまく適応できないと、自律神経バランスが崩れて失調症状が出てきます。新しい環境に対応しようとする4月に症状が出やすいのですが、そこから遅れて5月の連休明けに症状が出る、いわゆる五月病と呼ばれるものです。 症状が出てから対策をとることも大事ですが、環境の変化で起こるだろうことを頭に入れ、事前対策をとることもできます。環境の変化がどのように自律神経に影響するか、そのメカニズムをわかりやすく解説したのが、下の図です。自律神経バランスを横軸に、自律神経活動量を縦軸にしたものです。 簡単に説明すると、環境にもっとも適した状態が①の正常で、自律神経が良好に保たれている状態を示しています。そして、環境が変わると交感神経の活動が活発になり、緊張状態に陥ります。 これが②の急性ストレスがかかった状態です。環境が変わったときだけでなく、職場で過剰労働をさせられたり、人間関係でぎくしゃくしたりしたときも同じことが起こります。 ②の急性ストレスは体の正常な反応で、帰宅してリラックス状態になれば①に戻ります。①と②を行き来するのであれば、まったく問題ありません。ところが、仕事を家に持ち帰って、自宅にいてもリラックスができない状態が続くと、③の慢性ストレスへと移行します。これは交感神経や副交感神経に関係なく、自律神経の活動そのものが低下した状態です。 最も重い状態なのが、④の疲弊状態です。一見、リラックスできているようですが、自律神経の活動が低下し正常な動きができなくなっている状態です。出社できなくなったり、仕事に集中できなくなって単純なミスが続いたり、夜眠れなくなったり、食欲がなくなったりします。つまり、④の疲弊状態にならないようにすることが、自律神経の健康を保つために必要です。 大事なのは、自分の体調に合わせたケアをすることです。例えば、運動は自律神経の正常化に役立つのですが、体調によってはやり過ぎがかえって逆効果になります。リラックス法でも同じようなことが言えて、その人に合う・合わないがあるので、自分が心地よいと思う方法を探してほしいのです。 一方、休息にもなるのでリラックスすることは大事ですが、ただだらだらと過ごすのではなく、ON・OFFの切り替えは必要です。特に大事なのは朝です。起きたら交感神経の駆動をかけたほうがいいのです。目覚めたらカーテンを開けて朝日を浴びる。その後、熱いシャワーを2~3分浴びればさらにスイッチが入ります。朝食も欠かさないでほしいです。 監修 倉恒弘彦 大阪大学大学院医学系研究科 招へい教授

良質な睡眠は自律神経系の健康を維持する上で必要不可欠です。睡眠中には、自律神経は体内のリズムを整え、心身を回復させるために必要なプロセスを行います。具体的には、副交感神経はエネルギーを温存し、体を回復させる役割があります。副交感神経は、心拍数を減らし、血圧を低下させます。また、消化管を刺激して、食べ物の消化や不要物の排泄を促します。食べ物から吸収されたエネルギーは、組織の修復や形成に利用されます。 睡眠障害は自律神経のバランスを乱す可能性があります。具体的には、睡眠が不足または中断されると、交感神経の活動が過剰になり、ストレス反応を引き起こす可能性があります。交感神経の活動が過剰になると、心拍数が増加し、心臓の収縮力が高まり、呼吸がしやすくなるように気道が広がります。これにより、体内のエネルギーが放出され、筋肉に大きな力が入るようになります。この状態は、体が「闘争・逃走反応」を起こしていると解釈できます。一方、副交感神経の活動が抑制されると、体のリラクゼーションや回復機能が低下します。これらの変化は、長期的には健康問題を引き起こす可能性があります。 41人の大学生を対象に睡眠と自律神経との関係について調べたところ、交感神経と副交感神経の活動量を合わせた自律神経全体の活動量は、客観的な指標を用いて調べた夜間睡眠効率と正の相関が認められ、睡眠効率が低下している学生は自律神経活動が低下していることが分かりました。 質の高い睡眠を確保するためには、良好な睡眠習慣の確立が重要です。一定の就寝時間を設定し、リラクゼーションのテクニックを利用するなどの手段で、自律神経のバランスを整え、深い睡眠を促進することができます。 リラクゼーションのテクニックは睡眠の質を向上させ、自律神経のバランスを保つのに役立ちます。 ヨガ、瞑想、深呼吸などのテクニックは副交感神経を活性化し、リラクゼーションと良質な睡眠を促進します。これらのテクニックは自律神経の調節に有効であり、健康な生活をサポートします。 グラフの上段は一日の活動量と自律神経バランスの関係を示しています。起きている時間帯に交感神経が活性化していることが分かります。一方で、下段は一日の活動量と副交感神経活動量との関係を示しています。赤枠で囲った睡眠中に副交感神経が活性化しています。 副交感神経の活動が活発になっていると、睡眠は良質になります。自律神経を正常に保つためには、良質な睡眠でいかにリラックスができるかが重要となります。寝る前には交感神経を刺激しないように、スマホを使わないようにして、照明を落とす。朝日を浴び、朝食を摂ることで交感神経の活動が活発になり始めます。 自律神経バランスと自律神経活動量は24時間で同じ変動を繰り返しています。心身が健康状態にある人の自律神経バランスをみると、日中は交感神経が活性化し、寝ている間は収まっています。対して、副交感神経は睡眠中に活動が活発になり、リラックスしている状態が続いています。 自律神経と睡眠を最適化するために、定期的な睡眠スケジュールをつくり、リラクゼーション技術を活用することが重要です。これにより、深い睡眠が得られ、生活の質が向上します。 監修 大阪大学大学院医学系研究科 倉恒弘彦 招へい教授

心臓や胃腸の動き、体温、血圧、発汗などは、ヒトの意識とは無関係にコントロールされており、この調節を担っているのが自律神経だ。 そして、ヒトは疲れてくると自律神経系に変化が生じやすく、特に春先は要注意だという。どんな対策が必要か、自律神経に詳しい倉恒弘彦氏(大阪公立大学医学部代謝内分泌病態内科学客員教授)に話を聞いた。 記事URLは以下↓ https://toyokeizai.net/articles/-/859503

自律神経機能は心拍変動を解析することで計測できます。心拍計のデータを活用し、心拍間隔の周波数を分析します。心拍変動の中の、主に交感神経系を反映する低周波成分パワー値(Low Frequency、LF)と副交感神経系を反映する高周波成分パワー値(High Frequency、HF)を使います。そこから、自律神経バランスを算出し、さらに自律神経活動量を導きます。この自律神経活動量とは、交感神経と副交感神経の総和で、自律神経活動が活発かどうかの目安になります。トータルパワーと言ったりもします。カルテコでは自律神経バランスを「自律神経指数」、自律神経活動量を「トータルパワー」と、それぞれ表示しています。 ■自律神経に影響を与える、ストレス、食事、睡眠、運動 ストレスは自律神経に大きな影響を与え、そのバランスを乱す可能性があります。交感神経は「戦うか逃げるか」の反応を引き起こし、ストレス状況に対応します。しかし、長期的なストレスは自律神経に過負荷をかけ、身体的・精神的な不調を引き起こすことがあります。 さらに、ストレスは自律神経の病気を引き起こす可能性があり、これらの病気は体のあらゆる部分とプロセスに影響を及ぼす可能性があります。ストレス管理の方法を学び、日常生活でのストレスをうまく処理することは、自律神経と全身の健康を維持するために重要です。 また、食事も自律神経の機能に影響を与えます。バランスの良い食事は、体全体の機能を支える栄養素を提供し、自律神経が最適に働くためのエネルギーを供給します。具体的には、ビタミン、ミネラル、良質な脂質、タンパク質、繊維を含む食事が推奨されます。反対に、高糖質、高脂肪、加工食品などの不健康な食事は自律神経のバランスを乱し、その結果、身体的・精神的な健康に影響を与える可能性があります。 良質な睡眠は自律神経のバランスと健康に不可欠です。睡眠中には、副交感神経が主導し、身体と心は休息と再生のための重要な時間を過ごします。成人の場合、一晩に7から9時間の睡眠が推奨されます。不十分な睡眠は自律神経系のバランスを乱し、慢性的な疲労や不安、集中力の低下など、身体的・精神的な不調を引き起こすことがあります。睡眠の質を向上させるためには、定期的な睡眠スケジュールの維持、適切な睡眠環境の確保(暗く、静かで、適切な温度)、カフェインやアルコールの摂取の制限などが有効です。 適度な運動は自律神経の健康を促進します。運動はストレスを減らし、心拍数や血圧を制御し、免疫系を強化します。これらは全て自律神経の重要な役割であり、適度な運動は自律神経がこれらの役割を適切に果たすのを助けます。具体的には、週に150分の中等度の運動、または75分の激しい運動が推奨されます。 しかし、過度な運動は逆にストレスを引き起こすため、運動量は適切に管理することが重要です。つまり、適度な運動は心と体の健康を維持し、自律神経のバランスを保つために不可欠な要素となります。 監修 大阪大学大学院医学系研究科 倉恒弘彦 招へい教授

医師 加藤 開一郎 はじめに 人命に関わる緊急の病態に1つに低血糖があります。低血糖は脳のダメージを来し、時には脳の不可逆的な後遺症を来しうる非常に怖い病態の1つです。低血糖は糖尿病治療に伴う低血糖と、糖尿病治療以外の原因による低血糖があり、近年、高齢者の糖尿病患者さんの増加が抱える課題として、糖尿病治療薬による重症低血糖の指摘があります。 その一方、救急外来に搬送された低血糖事例の分析により、搬送された低血糖患者の約4割は、糖尿病治療を受けていなかったとする報告もあります。糖尿病治療していないのに低血糖が生じる背後には、低血糖を来しやすい持病や、直接的に低血糖を来す疾患が隠れています。このため、糖尿病の治療を受けていない方でも、低血糖についての知識に触れていただくことは、とても重要だと考えます。 低血糖は動悸や冷や汗など典型的な症状以外にもさまざまな症状があり、1例を挙げると何となくボーとしている、意欲がない、元気がないという症状を呈する患者さんが、うつ病として治療を開始され、その後の経過で低血糖によるうつ状態と判明した事例の報告も少なくありません。 さらに、低血糖はそれ自体が危険な病態ですが、意識消失や痙攣発作、思考力低下などが原因となり、交通事故や転落・転倒など二次的な事故にもつながるリスクも懸念されます。このため、糖尿病治療を受けている方だけではなく糖尿病治療をしていない方も、低血糖について幅広く知っていただきたいと考え、今回のコラムでは低血糖についてお話します。 低血糖とは? 血糖値は血液の中の血漿と呼ばれる液体成分のブドウ糖濃度の値を示しています。検査項目名としては、医療機関によっては、血糖ではなくグルコース(Glucose)と表記されることもありますが、血糖のことを指しています。血糖値は血液の採取の仕方により3つの血糖があります。最も一般的な血糖値は、「血漿血糖」で、これは腕の静脈から血糖測定専用の試験管に採血し、測定した血糖のことです。健康診断や病院の外来で腕から採血し、測定された血糖のほとんどは「血漿血糖」を指します。一方、指先に細い針を刺し、血液を出して測定する血糖を「全血血糖」と言います。糖尿病でインスリンを使用されている方は、ご自身の指先で血糖測定をしている方もいらっしゃると思います。 低血糖は血液中の液体成分である血漿内のブドウ糖の濃度が低下した状態を意味します。全血血糖では測定値が血漿血糖より10㎎/dlほど低く出るとの報告もあり、一般には血糖値が70㎎/dl以下を目安に「低血糖」と呼んでいます。そして、著しく血糖値が低下した状態を「重症低血糖」と言い、腕からの採血の場合には血糖値60㎎/dl以下、指先からの血糖値は50㎎/dl以下が重症低血糖の目安とされています。なお、「低血糖」という用語は、疾患名ではなく血糖値が低下した状態を表現する病態名であり、低血糖を来す背景には、その原因が存在します。このため低血糖に関して重要なのは、まずは低血糖の存在を疑い、低血糖を確認し、その次にその原因を特定して対処していくことです。 低血糖の症状・所見 血液中のブドウ糖濃度が低下すると、人体を構成する細胞内へのブドウ糖供給も低下します。低血糖の影響を最も深刻に受けやすい臓器が、脳(中枢神経系)です。脳の神経細胞は、他の臓器の細胞とは異なり、エネルギー源としてブドウ糖しか利用できません。このため、低血糖は脳に深刻な障害を来し、症状が出現します。表1は低血糖時の自覚症状と他覚的に確認された所見について、筆者が国内の症例報告論文のまとめたものです。実際の医師の文献報告に使用された表現をできるだけそのまま記載しています。 この表を見ると低血糖は多彩な症状を呈することが分かります。しかし、実はこれらの症状は、その由来により大きく2つに分けることができます。1つは低血糖に対する交感神経の興奮による症状です。そして、もう1つは低血糖による脳の神経細胞の障害による症状です。 表1. 低血糖時の症状と所見 (実臨床で遭遇する所見) 全身症状 脱力感 全身倦怠感 空腹時の倦怠感 ふらつき 空腹時のふらつき 易疲労感(疲れやすい)頭部周囲の症状頭痛めまい 空腹時のめまい 生あくび 眠気眼・視覚 霧視(目のかすみ・かすみ目) 瞳孔散大(瞳孔が大きく開いている) 一過性の視力障害 眼振 複視(物が二重に見える)循環器症状動悸(ドキドキする) 頻脈(脈が速い)皮膚症状冷や汗 多汗 発汗亢進 空腹時の冷や汗顔面顔面蒼白(顔が白い・顔色が悪い)消化器症状強い空腹感 飢餓感 吐き気 嘔吐手・指手指振戦(手指の震え) 手の振戦(手の震え)意識・行動意識障害 空腹時の意識障害 意識消失・意識消失発作 傾眠・傾眠傾向 昏睡・昏睡状態 異常行動・奇異行動 意味不明な言動精神症状抑うつ うつ状態 無気力 意欲低下 不安・不安感 焦燥感 不穏、錯乱、興奮 せん妄 パニック発作 神経質、易刺激性思考・記憶集中力低下 思考力低下 記憶障害 記憶力低下 認知機能低下 見当識障害けいれんけいれん発作 けいれん重積運動障害 体動困難(うごけない) 動作緩慢(動作がゆっくり) 半身麻痺(半身が脱力) 四肢麻痺(四肢が脱力) 下肢脱力感 空腹時の脱力感 失調(ふらつき)言語障害 呂律緩慢 失語症 発語困難 呂律緩慢(構音障害)感覚障害口唇のしびれ 上下肢感覚障害 四肢のしびれ 手足のしびれ ※筆者調べ(国内論文のみ) ※本表は軽度低血糖から重度低血糖の症状所見を含む ※本表は重症度および中枢神経症状と自律神経症状は分類はしていない 血糖値がおよそ70~50㎎/dlで見られる症状は主に、低血糖に対する自律神経の1つである交感神経の興奮による症状です。交感神経の興奮は、アドレナリンの分泌による動悸や頻脈、冷や汗、手や指先の震え(振戦)、顔面蒼白、不安感等の症状を出現させます。また、脳の神経細胞の低血糖症状として、頭痛や気持ち悪さ、空腹感、倦怠感、脱力感を感じることもあります。交感神経の興奮症状は、脳の神経細胞の障害の症状よりも先に出現するため、低血糖の「警告症状」と表現する論文もあります。 血糖値がより低下する重症低血糖では、脳の神経障害の症状がより強く出現します。その代表的な症状が意識障害です。救急外来で頻回に遭遇する低血糖の患者さんの多くは、意識障害(意識状態の異常)で搬送されます。意識障害も大きな幅があり、眠気を自覚する程度から意識朦朧(もうろう)の状態、あるいは意識が全くない状態、さらには昏睡状態など、意識障害の重症度はさまざまです。 また、低血糖により不穏や錯乱と言われるような興奮状態や異常行動、あるいは意味不明な言動がみられることもあります。これらの症状は、一見するとまるで脳炎や精神疾患のように見えてしまうこともあります。 さらに低血糖は脳卒中と非常に類似した症状を呈することがあります。具体的には、半身の運動麻痺、あるいは四肢運動麻痺です。また低血糖では、しびれなどの感覚障害や、呂律(ろれつ)が回らずうまく発語ができない構音障害、言葉の理解や発語が障害される失語症なども報告されており、これらの症状も脳卒中の典型的な症状と非常に似ています。 実際、救急外来では、脳卒中を疑われ救急搬送された方が、実は脳卒中ではなく低血糖であったという事例を時々経験します。そして、低血糖では、てんかんのようなけいれん発作を生じることもあります。これも低血糖により脳の神経細胞がダメージを受け、悲鳴をあげるかのように誤った電気信号を発することに由来していると推測されます。 このように重症低血糖は、一見すると脳卒中やてんかん、あるいは脳炎、精神疾患のような症状を来します。このため、実際の医療現場では意識障害や脳卒中症状、てんかん症状を呈する患者さんが搬送されたら、とにかく迅速に血糖測定をして低血糖の有無を確認します。また、すぐに血糖を確認できない状況の場合には、低血糖の可能性に備え、予めブドウ糖を投与することもあります。重症低血糖が、脳に修復不可能なダメージ来す恐れがあるため、低血糖は一刻を争う緊急の状態なのです。 一方、低血糖の症状が、うつ状態や意欲低下などの精神的な症状を来す場合もあり、何となく体調がすぐれない、気が滅入る、体がだるいなどの症状を、うつ病と勘違いされ、精神疾患として治療されていた事例も報告されています。このような事態を避けるため、うつ状態の患者さんに遭遇したとき、いきなりうつ病とは決めつけずに、低血糖をはじめとする身体疾患の可能性をしっかり調べることが重要になります。 早期に低血糖の存在に気付くために ここまで低血糖の症状を概説してきました。低血糖の症状は多様ではありますが、空腹の時間帯に高頻度に出現する症状や、空腹の時間帯に悪化する症状は、低血糖による症状である可能性を想定する必要があります。また、糖分摂取で症状が消失する場合、もしくは改善する場合はより一層、低血糖の疑いが強くなります。 低血糖の症状以外で低血糖の存在を疑うのに役立つものは、日頃の健診や外来で受ける血液検査の血糖値だと筆者は考えています。糖尿病治療をしていない方が、空腹で採血した血糖値が70㎎/dl台である場合、健診前に食事を抜いたことによる生理的な血糖の低下なのか、それとも何らかの低血糖を来す疾患が隠れているのか判断に迷います。しかし、一般には空腹でも70㎎/dlを下回ることはほとんどないとされ、血糖値70㎎/dl以下になる場合は、何らかの低血糖を来す病態が存在するものと考えて、対処していくのが望ましいと考えられます。また、長期の血糖推移を示すHbA1cも一緒に低値であれば、さらに慢性的な低血糖の存在を疑っていきます。 無自覚低血糖も存在する ここまで、低血糖の症状にフォーカスをお話しました。しかし、注意すべきことがあります。それは自覚症状がない「無自覚低血糖」の存在です。 実は長年、糖尿病に罹患していると、糖尿病の神経障害で自律神経系がダメージを受けて、本来、低血糖で生じる交感神経の興奮症状が見られない場合があります。また、慢性的に頻回に低血糖を繰り返すと低血糖症状を生じなくなることが報告されています。さらにβ遮断薬と呼ばれるカテゴリーの心不全治療薬や降圧剤を服用していると、低血糖に対する交感神経の興奮がブロックされてしまい、低血糖になっていても自覚症状がない「無自覚低血糖」という状態を来すことがあります。 無自覚低血糖の場合、自分自身も周りの人も低血糖に気付かないため、いきなり意識消失やけいれん発作の症状が起きるということもあります。このため、低血糖の症状がないから絶対に低血糖は起こしていないとは、言い切れない場合があることを知っておく必要があります。 次回のコラムでは低血糖の原因について詳しくお話します。ここまでお読みくださいまして、ありがとうございました。 【主な参考文献】 糖尿病治療に関連した重症低血糖の調査委員会報告.糖尿病学会60巻12号P826-842.2017 救急外来における低血糖症例の検討.日本救急医学会雑誌24巻7号P391-398.2013 低血糖性昏睡.日本内科学会雑誌105巻4号P683-689.2016 高血糖緊急症・低血糖.日本内科学会雑誌101巻7号P2085-2090.2012 中枢神経系の後遺症を残した低血糖昏睡3例の臨床像.糖尿病49巻4号P267-273.2006 低血糖昏睡.日本内科学会雑誌93巻8号P1525-1531. 2004 下垂体機能低下症.日本内分泌学会雑誌98巻S.HPT号.P90-92. 2022 心易疲労感・食欲不振などの症状からうつ病を疑われ紹介となったACTH単独欠損症の1例.心身医学55巻3号P261-268. 2015 うつ病とされてきた慢性副腎皮質機能低下症の1例.日本プライマリ・ケア連合学会誌37巻3号P265-267. 2014 うつ病が疑われ心療内科に紹介された下垂体性副腎皮質機能低下症3例の特徴.心身医学56巻11号P1134-1139. 2016 頻回の低血糖発作により判明した維持透析患者の続発性副腎不全の1例.高知赤十字病院医学雑誌.27巻1号P119-122. 2022 夜間低血糖によりhemichorea-hemiballismusを来した1例.神経治療学40巻2号P112-116. 2023 血糖コントロールに関する新規質問表の作成とそれを用いたインスリン治療患者の低血糖・高血糖発現の実態把握の試み.糖尿病48巻1号P19-32.2005

医師 加藤 開一郎 はじめに 現代社会において、認知症は高齢化とともにその罹患率が上昇し、深刻な健康問題となっています。進行性の脳の疾患である認知症は、単なる物忘れとは異なり、記憶や思考、行動に影響を及ぼします。そのため、認知症は、早期に診断し、病型に適した治療を開始することが、患者本人はもとより、家族や社会全体にとっても極めて重要です。しかし、どれほど優れた治療方法が確立されても、患者本人が早期に医療機関への受診までたどり着かなければ、早期診断、早期治療は実現されません。本稿では、アルツハイマー型認知症を中心に最近の動向に触れ、今後、認知症の早期受診と早期治療開始を実現するための方策を考察したいと思います。 おもな認知症 認知症は、脳の神経細胞が徐々に破壊されることによって生じる一連の症状の総称です。代表的なものにアルツハイマー病、脳血管性認知症、レビー小体型認知症などがあります。これらの病気は、それぞれ異なる原因や症状を持ちますが、共通して記憶力の低下、判断力の低下、言語障害、行動異常などを引き起こします。 アルツハイマー型認知症は、脳にアミロイドβという異常な蛋白質が沈着し、正常な脳神経細胞が破壊されることにより、認知症を生じる疾患です。これに対し、脳血管性認知症は、動脈硬化を背景に、脳の血管が細くなり、閉塞することで、脳に小さな脳梗塞が蓄積し、これが認知機能の低下を招きます。このため、脳血管性認知症の予防のためは、高血圧、脂質異常症、糖尿病や喫煙などの動脈硬化リスクを適切に管理することが重要です。なお、アルツハイマー型認知症と脳血管性認知症は、併存していることも少なくありません。 アルツハイマー型認知症治療薬の最近の動向 ところで、アルツハイマー型認知症の治療薬について、2023年と2024年に大きな動きがありました。従来の治療薬とは全く異なる作用機序を持つ2つの新薬が、厚生労働省により承認されたのです。それがレカネマブ(製品名:レケンビ®)とドナネマブ(製品名:ケサンラ®)の2つです。 従来のアルツハイマー型認知症の薬物療法では、アセチルコリンエステラーゼ阻害薬やNMDA受容体拮抗薬が使用されることが一般的でした。これらの薬物は、認知機能低下の症状の進行を遅らせる効果があると言われるものの、根本的に認知症の進行を止める薬剤ではなく、アルツハイマー型認知症を根本から治すという薬剤ではありませんでした。これに対し、今回、承認された2つの新薬は、アルツハイマー型認知症の原因物質であるアミロイドβを除去する作用を持ち、より根本的な治療アプローチが期待される薬剤となります。 早期受診の重要性とその難しさ 認知症は、早期に発見し、病型に応じた対応を開始することで生活の質の低下を最小限にすることが期待できます。しかし、アルツハイマー型認知症や脳血管性認知症は、すでに進行してしまった場合、認知機能を回復させることは非常に困難です。このため、早期に発見し、早期の治療介入が重要で、治療開始時期が患者さんの生活の質を大きく左右します。早期治療の開始には、まずは早期受診が理想的であることは言うまでもありませんが、筆者自身は早期受診には大きな障害があると感じています。このため、このハードルのために診療のスタートラインに立てない患者さんもいるのではないかと考えます。 早期受診を難しくするハードルの1つ目が、初期の段階に認知機能低下を患者自身や家族が気づくのが難しい点です。物忘れが頻繁になり、日常的な会話や生活に支障をきたすようになり初めて、ご家族は受診の必要性を認識されるケースが多いように感じています。よく認知症の早期発見のためには、ご家族が注意深く観察し、早期の兆候を見逃さないことが重要ですと言われます。しかし、一緒に暮らしているご家族であるが故に、日々の変化に慣れてしまい、認知機能の低下を異常として認識できず、早期治療のタイミングを逸する可能性もあります。 また、早期受診を妨げる2つ目は、病識の欠如、または病気を認めたくない心理です。認知症の初期の場合、自身の認知機能低下について、病識がない人が相当数いるのではないかと推測します。「この程度ならわざわざ受診の必要性はない」、あるいは、「もう年なのだから」と考えて、受診されない方も多いのではないでしょうか。 たしかに、加齢に伴う生理的な認知機能の低下はあります。しかし、早期に認知症を発見するという観点では、本人や家族が生活に支障を感じる前から、認知機能の低下を検知する必要があります。また、認知症がかなり進行すると、自身が認知症であることの自覚がさらに難しくなり、病識がありません。このような状況では、家族が認知症の症状のため、病院に連れて行きたくても、本人に認知症の自覚がありませんので、なかなか医療機関への受診が難しく、やむなくご家族だけで相談に来られるケースも多々経験します。 認知症の早期受診の実現のために 私は認知症の早期発見と早期受診を実現するため、一定の年齢に達した方は、健康診断において、認知機能検査(HDS-R・MMSE等)を必須の検査として取り入れるべきだと考えています。 進行した認知症であればご家族も気が付けると思いますが、早期の認知機能低下を日常生活の中から、ご家族が見出すことは非常に難しいと私は考えます。このため認知症の早期発見のためには、定期的に認知機能検査を受けるのが一番だと考えます。健康診断に定量的な認知機能検査を組み込むことが実現すれば、認知機能の推移を数値で経年的に追跡することが可能となります。そして、同じ年代の人の認知機能の値と比較することで、現在の認知機能が正常内なのか、それとも病的な認知機能低下が存在するかを評価できます。また、この認知機能検査の数値は、治療効果の評価にもそのまま利用可能です。 どんなに素晴らしい薬剤が開発されても、患者さんがそこにアクセスできる仕組みがなければ、その恩恵が患者さんに届きません。このため、私は健診において認知機能検査が当たり前となり、システム的に認知症を早期発見し、受診を促す流れが必要だと考えます。 参考文献 認知症診療ガイドライン2017

神経という言葉で多くの方は、痛み、熱さ、振動などの情報を脳に伝える感覚神経や、脳から体を動かす指令を筋肉に伝える運動神経を連想されると思います。これらは体性神経系と呼ばれており、ヒトの意識と結びついた神経系です。 一方、心臓や胃腸の動きや体温、血圧、発汗などの調節は、ヒトの意識とは無関係にコントロールされており、この調節をしているのが自律神経です。最近の研究により、ヒトは疲れてくると自律神経に変化が生じることが分かってきました。■交感神経と副交感神経 車の運転にはエンジンを作動させて車を動かすアクセルと、動いている車を停止させるブレーキがあります。同様にヒトの体の心臓、血管、胃腸、気管などの各臓器も、アクセルやブレーキの働きをする自律神経によって調節されています。 交感神経の活動が高まると、心拍数は速くなり、血管は収縮して血圧が上昇し、気管は拡張して多くの空気を肺に取り込むことができるようになります。しかし、胃腸に対しては抑制的に働き、胃腸の動きは停止します。副交感神経は、交感神経とは逆の作用があります。自律神経の働きは、主に交感神経と副交感神経のバランスによって調節されています。 ■単純作業に伴う自律神経の変化 大学生24人を対象に2時間連続で単純な足し算をした時の自律神経の変化を調べてみたところ、自覚的な疲労感の増加、反応時間の遅延と連動して交感神経と副交感神経のバランスが崩れ、交感神経の過緊張状態に陥ることが分かりました。その後、休息を取ることにより疲労感が回復すると、交感神経の過緊張状態も改善が認められ、精神作業に伴う疲労と自律神経の変化は深く関わっていることが確認されています。 自律神経機能に関する評価では、交感神経と副交感神経のバランスとともに、交感神経や副交感神経の活動量の変化を計測することも大切です。これを自律神経活動量、トータルパワーとも言います。自律神経全体の活動量は客観的な指標を用いて調べた夜間睡眠効率と正の相関が認められ、自律神経活動が低下している学生は自覚的な疲労度が高く、睡眠効率が低下していることが分かっています。監修 倉恒弘彦 大阪大学大学院医学系研究科招へい教授

はじめてのペット選び参考ガイド 犬と猫、あなたのライフスタイルに合うペットはどっち?特徴や飼育方法、費用をデータでわかりやすく解説。初心者にもおすすめの選び方をご紹介します。 ペットの飼育数はどうなっているの? 猫と犬の人気の移り変わりをデータで比較 以下は2013年から2024年までの飼育頭数の比較をまとめたものです。 猫は2013年から2024年の期間に約74万6千頭増加している一方で、犬は約191万8千頭減少しています。両者の飼育頭数が逆転したのは2015年頃で、それ以降は猫の飼育頭数が犬を上回り続けています。 猫の飼育数の推移と特徴 猫の飼育頭数は2013年から安定的に増加しており、2024年には約915万5千頭に達しています。 特に、コロナ禍以降は在宅時間の増加によって人気がさらに高まっています。忙しい生活を送る人にも適した「飼いやすいペット」として支持されているようです。 犬の飼育数の推移と特徴 犬の飼育頭数は2013年から減少傾向にあります。2024年には679万6千頭と、猫よりも少なくなりました。しかし、飼い主との深い絆を築ける「家族のようなペット」として根強い人気を持っています。 猫派・犬派の特徴をデータで見比べて、自分に合ったペット選びの参考にしてください。 猫と犬の性格や特徴を比較!初心者に向いているのはどっち? 猫の特徴と飼いやすさ 猫は「独立心が強く自由な性格」が魅力です。忙しい日常を送る方や外出が多い方でも飼いやすいペットとして人気があります。静かな環境でも適応できるため、都市部の集合住宅でも安心です。 猫を選ぶポイント 忙しいライフスタイルでも飼いやすい 騒音が少なく、室内飼育に適したペット 犬の特徴と飼いやすさ 犬は「忠実」「社交的」で、飼い主との時間をとても大切にします。初心者の方には比較的小型で扱いやすい犬種がおすすめです。また、散歩や運動が日課になるため、アクティブなライフスタイルを楽しみたい方に最適です。 犬を選ぶポイント 生活に散歩や運動を取り入れたい方におすすめ 忠実でコミュニケーションを楽しみたい方に最適 犬と猫の飼育費用を徹底比較!気になるコストはどのくらい? 猫の飼育費用• 初期費用:約15,000円~40,000円(キャットタワーや爪とぎなど)• 年間維持費:約158,680円(トイレ用品や医療費など) 犬の飼育費用• 初期費用:約20,000円~50,000円(ケージやリードなど)• 年間維持費:約306,801円(食費やトリミング費用など) これらの費用を事前に把握することで、長期的な飼育計画が立てやすくなります。 犬と猫の購入費用は? 一般的なペットショップでは、犬の購入費用は平均20万円〜50万円程度。犬種や血統により大きく異なります。特に小型犬や人気犬種は高額になる傾向があります。猫は犬に比べて購入費用が低めで、10万円〜30万円が平均的。保護猫を里親として迎えた場合は、初期費用がさらに抑えられることも多いです。保護猫団体では、医療費やワクチン代として数万円程度の費用を負担する場合がありますが、総額はペットショップの購入費用よりも大幅に安価です。もちろん犬でも里親として犬を家族に迎えることはできます。ただ中型犬や大型犬はの場合には飼育環境の広さや食費の負担、留守番の時間が長い場合にストレスを感じやすいこともあり、時間的な負担も猫よりはハードルは高くなる傾向にあります。これらの費用差から、猫の方が経済的な負担が軽いと感じる飼い主が多いようです。 犬はなぜこんなに大きさや形が違うの?猫と比べた進化の違いとは 「犬はなぜ様々なサイズがあるのだろう?」と思ったことはないですか?進化の過程や人間との関わり方によって、形や大きさの多様性に大きな違いがあります。この背景を理解することで、ペット選びの際の参考になります。 犬の形や大きさが多様な理由 犬は、人間が多目的に活用するために品種改良が進められてきた歴史があります。その結果、体格や能力に大きな幅を持つようになりました。 多様性の理由:品種改良: 例えば、狩猟用、牧畜用、番犬、愛玩犬など、用途に応じた改良が行われたため。人間との歴史: 約14,000年前から人間と共存しており、特定の仕事や役割を担うように繁殖されました。 猫の形や大きさが一定している理由 猫は、害獣駆除を主な目的として家畜化され、犬ほど人間による品種改良を受けていません。そのため、野生種に近い形態が維持されています。 形が一定している理由:家畜化の目的: ネズミなどの駆除が目的だったため、特別な体格や能力を必要としなかった。繁殖の自由度: 犬と比べて選択繁殖が少なく、自然繁殖に近い状態が続いてきました。 違いが生む特徴と選び方 犬の特徴: 様々なサイズや性格から、目的に合った犬を選べる。家族の一員として深い絆を築けるペット。猫の特徴: 独立心が強く、基本的な体格が一定しているため、どの猫種も初心者にとって比較的飼いやすい。 これからペットを飼う方へ:「カルテコ」で健康管理を始めよう ペットとの新しい生活は楽しみですが、健康管理が不安な方も多いはず。そんな方におすすめなのが、健康管理アプリ「カルテコ」です。 「カルテコ」の主な機能 自律神経の測定: 写真でストレスや体調の状態を簡単にチェック。 異変の早期発見: 日々のモニタリングで病気の予防や早期発見をサポート。 健康管理に不安を感じる初心者や、ペットのストレスをこまめに確認したい方、さらに獣医師との連携をスムーズにしたい方は、「カルテコ」を活用して健康管理を習慣化し、大切なペットとの幸せな暮らしをスタートしましょう! まとめ 猫と犬、それぞれの特徴や飼い方を比較すると、ライフスタイルや価値観によってどちらが適しているかが変わることがわかります。この記事を参考に、あなたにぴったりのペットを見つけてください!初心者でも安心して飼育できるヒントがたくさんありますよ。 この記事は下記の情報などを元に編集したものです 一般社団法人ペットフード協会「全国犬猫飼育実態調査」URL: https://www.petfood.or.jp/data/ Lify.jp「ペットにかける年間支出調査」URL: https://lify.jp/non-life/pet/p-pet/article-27426/ アニコム損害保険株式会社URL: https://www.anicom-sompo.co.jp/ ペット情報サイト「petmi」URL: https://petmi.jp/ PETAN - 犬と猫の進化の違いURL: https://petan.jp/dog-cat-difference-history/

良い睡眠で健康的な生活を送ろう(後編) 社会医療法人慈生会等潤病院 伊藤雅史 理事長・院長 前回は良い睡眠の重要性やチェック法、そして大きないびきの中に睡眠時無呼吸症候群が隠れていることを取り上げました。今回は良い睡眠をとるための秘訣をお伝えします。 良い睡眠には単に睡眠時間が長いだけでなく睡眠の質が重要です。睡眠の質を上げることは、疲労回復、ストレス解消、肥満防止、健康維持、美容効果など、様々なメリットがあります。何より、朝スッキリと目覚めて、昨日の疲れもすっかり取れて、日中眠たくなることもなく、一日中元気よく活動できることが一番です。 睡眠休養感という言葉があります。睡眠をとることで休養できた感覚です。2023年の国民・健康栄養調査によると、「ここ1か月間、睡眠で休養が取れている者の割合」は74.9%となり、前年(79.4%)から減少しています。睡眠休養感は2018年(78.3%)以来、8割を割り込んでいます。 睡眠の質を上げるには、生活習慣の改善が非常に重要です。生活習慣の中には、運動や入浴などのように直接的に睡眠の質を高めるものと、一日のリズムを調整する体内時計が正しく働くことで、良い睡眠習慣を獲得し間接的に睡眠の質の向上が得られるものがあります。 入浴は大切で、体を温め疲れを癒しリラックス効果が高まるのに加えて、入浴後に温まった体温が下がるタイミングが、寝つきにとって最良の時間帯となります。赤ちゃんは眠たくなると手足が温まるといわれてます。これは入眠に向けて体熱を発散しているのです。 具体的には、睡眠予定の1.5~2時間前に入浴するのがベストです。寝る前の夜食やカフェイン摂取はよくありませんし、寝酒は一時的に寝付きを促進しますが、その後は眠りが浅くなり、途中で目覚めることもあり、かえって睡眠休眠感が得られなくなってしまいます。 体内時計を整えるには、朝起きてカーテンを開けたり外出して朝の光を浴びたりして、日中は適度な運動を心がけます。夜ふかしや休日の寝坊、昼寝のし過ぎは体内時計のリズムを乱しますのでよくありません。いろいろ努力しても続く頑固な不眠では、隠れた病気が潜んでいることもあり、かかりつけ医によく相談しましょう。睡眠薬服用は安易に考えてはいけません。 厚生労働省は健康づくりのための睡眠ガイドを作成し、高齢者、成人、こどもそれぞれの推奨事項をまとめています。 https://www.mhlw.go.jp/content/001298243.pdf 【参考】 2023年の国民・健康栄養調査 https://www.mhlw.go.jp/content/10900000/001338334.pdf

正しい睡眠習慣が身に付くメソッドを紹介した、「昼間の睡魔」を解消できる"正しい休日の眠り方"では、睡眠負債を返済するためのポイントを整理した。 仕事をしている日の昼間に眠気が出なくなったのであれば、それは「睡眠負債を解消できた」というバロメーターになりそうだ(もっとも、また寝不足が続けば負債を抱えることになるが……)。 そうなると次に気になるのは、“睡眠の質”を高めるためにはどうしたらいいか、ではないだろうか。睡眠の専門家である筑波大学教授で国際統合睡眠医科学研究機構長の柳沢正史氏に前編に引き続いて話を聞いた。 記事URLは以下↓ https://toyokeizai.net/articles/-/852692

良い睡眠で健康的な生活を送ろう(前編) 社会医療法人慈生会等潤病院 伊藤雅史 理事長・院長 睡眠は体を休めると同時に脳を休めるという大きな役割を果たしています。脳は重さからすると体重の2~2.5%位しかありませんが、エネルギー消費は全体の20%以上になります。大きな働きをする分、休息も必要で、それが睡眠の大きな役割となります。 近年、生活習慣の変化により国民全体の睡眠時間は減っていて、高齢になると早寝早起きで睡眠時間も少なくなる傾向があります。厚生労働省がまとめた2023年の国民・健康栄養調査によると、1日の平均睡眠時間は6時間以上7時間未満が最も多く、男性35.2%、女性33.9%でした。また6時間未満の人は男性38.5%、女性43.6%で、性別・年齢階級別にみると男性の30~50歳代、女性の40~60歳代では4割を超えています。 一般的に6.5~7.5時間の睡眠が長生きするという意味では最適で、それより短くても長すぎても死亡リスクが高まると言われています。睡眠は寝付いた最初のころに最も深く眠り、朝に近づくにつれて浅くなります。眠りにはリズムがあり、深い眠りと浅い眠りを約90分のサイクルで繰り返しています。そのサイクルの終わりには、レム睡眠といって高率に夢を見て覚醒時と同じくらい脳が活発に働いています。朝ほどレム睡眠の時間が長くなるため、朝方に夢を見て目覚めることが多いのです。 睡眠のチェックポイントは以下です。 スムーズな寝付き 前半の2時間はぐっすり眠れる 途中で目覚めてもすぐに入眠できる 後半に夢を見ても気持ちよく爽快に目覚める 日中に眠気がない(昼食後を除く) これら全てに当てはまれば睡眠の質は良いと言えます。 いびきは、飲酒、睡眠薬の服用、疲れ、小さい下あご、太い首周りなどが原因です。いびきは一時的ならば、大きなものでも問題はありません。しかし、毎晩のような大きないびき、急にいびきが止まり呼吸も10秒以上止まって大きな呼吸が再開する、日中の強い眠気などでは睡眠時無呼吸症候群の可能性があり、受診が必要です。

医師 加藤 開一郎 全ての物価が上昇傾向にある昨今、老後の生活費のための資産運用という言葉もよく耳にします。一方、「体が資本」という言葉があるように、筆者は健康な体も大切な資産だと考えており、体の資産価値を減らさないことが重要だと考えています。健康な体は、労働を通じ収入を得る機会をもたらし、病気による大きな出費を減らし、働けなくなるリスクを減らしてくれます。しかし、人は必ず老いて体の至る所に老化の影響が出ることは避けられません。それでも自身の体を可能な限りメンテナンスし、健康という資産を減らさず、維持するかは、高齢になった時の生活の質を考える上で、とても重要なことです。 私たちが歳を重ねていく中で、体の資産価値を減らさないために、特に注意を払わなければならない臓器の1つが「動脈」です。中高年以降に発症する疾患は、がんや感染症を除くと、その多くが動脈のトラブルに起因しています。脳梗塞、脳出血、くも膜下出血、心筋梗塞、狭心症、大動脈解離、大動脈瘤、心臓弁膜症、腸管虚血、下肢の虚血性疾患など、ここに挙げた疾患は全て動脈が詰まる、あるいは破裂することにより生じる疾患です。このような動脈のトラブルの背景にあるのが、いわゆる動脈硬化です。 上記に挙げた疾患以外にも、認知症の約20%は動脈硬化を背景とした脳血管性認知症です。目の網膜動脈も動脈硬化で閉塞・破裂出血することがあり、時として視力に重大な影響を及ぼし、日常生活に大きく影響します。腎臓に目を向ければ、動脈硬化のリスクは、慢性腎臓病(CKD)のリスクでもあります。また、慢性腎臓病自体が動脈硬化のリスクにもなります。また、血液を送る腎動脈に強い狭窄をきたすと、腎臓から血圧上昇を促すホルモンの分泌を促進し、血圧が上昇し、より動脈硬化を進行させかねません。 このように、動脈硬化は全身の多くの臓器に多大な影響を及ぼします。言い換えると動脈という臓器の損傷や劣化を最小限にし、動脈の内腔に余計な物(プラーク)の蓄積を防ぎ、きれいな状態に保てるかどうかが、中高年以降の健康状態を大きく左右するといっても過言ではありません。 表1.動脈硬化のリスク ・LDLコレステロールの上昇・HDLコレステロールの減少・中性脂肪の増加・高血圧・喫煙・糖尿病・肥満・高尿酸血症・慢性腎臓病・大量飲酒 ここで動脈硬化を進行させる主な因子をあらためて確認したいと思います。表1に動脈硬化を進行させる主要な原因を列挙してみした。いわゆる生活習慣病と言われる疾患は全て動脈硬化のリスクとなっていることが分かります。 ■健診で測定されるコレステロールの種類 ここからは、動脈硬化の原因の1つであるコレステロールにフォーカスしたいと思います。健康診断で測定される主なコレステロールには、LDLコレステロール、HDLコレステロール、総コレステロール、Non-LDLコレステロールがあります。各コレステロールについて要点を下の表にまとめました。 LDLコレステロール・肝臓から血液中のコレステロール を全身に運搬する リポ蛋白。 ・悪玉コレステロールとも呼ば れる。 ・LDLコレステロールが増加すると 動脈硬化の 原因となる。 HDLコレステロール・血液中のコレステロールを回収 し、肝臓に戻す働きが ある。 ・善玉コレステロールとも呼ばれ る。 ・HDLが低下すると動脈硬化が促進 されてしまう。 総コレステロール ・コレステロールの総量を反映する ・総コレステロール=LDL+HDL +中性脂肪値の1/5で計算 ※LDLコレステロールが直接測定 できなかった時代は、総コレステ ロールからLDLコレステロールを 計算していた。LDLが直接測定で きるので、現在は測定されないこ とも。Non-LDLコレステロール・Non-LDLコレステロールはHDL 以外のコレステロール ・Non-LDL=総コレステロール ―HDLで計算できる。 ・Non-LDLの上昇は動脈硬化のリ スク ■健診でコレステロールの異常を指摘されたら 健診でコレステロールの上昇を指摘されたら、まずはどの種類のコレステロールが異常なのか確認します。動脈硬化の原因としてLDLコレステロールの上昇は有名ですが、善玉コレステロールのHDLコレステロールの低下も動脈硬化のリスクです。このためHDLコレステロールが低くないかも確認します。ちなみに総コレステロールは一般にLDLコレステロールの上昇を反映します。しかし、時としてHDLコレステロールが高く、総コレステロールの値が高く出ている場合もあります。 ■コレステロール上昇の原因は家族性高コレステロール血症に注意 コレステロールの上昇には体質や遺伝性異常により発症する場合と、他の疾患を背景にしてLDLコレステロールが上昇する場合があり、例としては甲状腺機能低下症、ネフローゼ症候群、原発性胆汁性胆管炎などが知られています。 LDLコレステロール上昇の原因を考えるとき、特に留意しなければならないのが、家族性高コレステロール血症の可能性です。家族性高コレステロール血症は、人口の300人に1人は存在するとされており、日本国内では30万人以上の患者さんが存在すると推測されています。家族性高コレステロール血症の場合、若年時よりLDLコレステロールが高く180㎎/dlを示します。そして、動脈硬化は小児期からすでに始まり、若年時から狭心症・心筋梗塞を発症し、若年死の原因となります。このため、健診で若いときからLDLコレステロールが180㎎/dl以上の時は、すみやかに専門医を受診することが必要です。 ■L/H比にも気を付けましょう 健診結果を見るときに、LDLコレステロールやHDLコレステロールのバランスも重要です。このバランスをみる指標がLDLコレステロールの値とHDLコレステロールの比であるL/H比です。L/H比は、「LDLコレステロール値÷HDLコレステロール」で求めることができます。 L/H比の基準値は1.5未満で、L/Hが2.0を超えると血管壁にコレステロールが蓄積しはじめ、2.5以上になると動脈硬化や血栓のリスクが高くなるといわれています。例えば、LDLコレステロールが160㎎/dl、HDLが40㎎/dlとします。このときL/H比は4.0となり非常に動脈硬化を来しやすい状態であることが分かります。ちなみに、この値は筆者の今年の健診の数値です。慌てて薬を飲み始めました。 LDLコレステロールやHDLコレステロールの値だけを見ていると、何となく動脈硬化のリスクがピンとこない場合でも、L/H比を計算し、自身のコレステロールのバランスを見てみると、動脈硬化のリスクがより分かりやすく把握できるかもしれません。 ■LLDコレステロールの管理目標は個々人に違う LDLコレステロールの異常が見つかった時、どんな治療をすればいいのか、あるいは直ぐに薬を飲み始めたほうがいいのか、迷われる方が多いと思います。その時に参考になるのが、目標は「LDLコレステロールの管理目標」です。これは普段、LDLコレステロールをどこまで下げておけば良いかを示してくれる値です。冠動脈疾患や脳梗塞の既往がない状態で、これから生じる疾患を予防することを一次予防といいますが、この場合は、冠動脈疾患発症のリスクが低リスクの方はLDLコレステロールの160㎎/dl未満、中リスクでは140㎎/dl未満、高リスクが120㎎/dl未満と3段階あります。自身のリスクが低~高リスクのどれに該当するかは、年齢・性別、喫煙の有無、普段の血圧、HDLコレステロールの値、LDLコレステロールの値、耐糖能異常の有無、過去に早発性の冠動脈疾患(狭心症や心筋梗塞)を起こしていないかどうかから判断します。また、糖尿病、CKD、非心原性脳梗塞、末梢動脈疾患のいずれかの合併があれば、リスクは高リスクとなります。各自がどのリスクに該当するかを確認した上で、管理目標となるLDLコレステロールが決まります。 さらに冠動脈疾患の二次予防(再発予防)では、合併症の有無により目標LDLコレステロールが100未満で、合併症の有無により管理目標値が70未満となる場合があり、一次予防と二次予防を合わせるとLDLコレステロールの管理目標は5段階もあります。このため自身のLDLコレステロールの目標値を正確に把握するのは、若干複雑な感があります。これに対し、日本動脈硬化学会のホームページでは、動脈硬化リスクを計算できるサイトや計算アプリを準備しています。お時間が許せば、一度ご覧いただければと思います。 ■薬物治療開始のタイミングについて 健診や病院の検査でLDLコレステロールが基準値を超えていることが確認されたとき、いきなり薬を飲み始めることに抵抗を感じる方も多いと思います。動脈硬化予防ガイドラインでも、薬物治療について、いきなり薬剤治療を開始せずに3~6ヶ月は生活習慣の改善によるLDLコレステロールの改善が期待できないか試みるとされています。しかし、ガイドラインにはLDLコレステロール180㎎以上が持続する際は、生活習慣の改善とともに直ぐに薬剤治療の開始を検討してもいいとも記載されています。このため、LDLコレステロールの値とリスクに応じた対応が必要と言えます。 ■最後に 動脈硬化は若年時からはじまります。そして、動脈硬化は無症状で進行していく怖さがあります。いったん動脈硬化で動脈が硬くなると、それを柔らかくする方法はありません。また、細くなった動脈をカテーテルなどで広げる治療も普及はしていますが、それなりのリスクを伴います。このため、若年時から動脈をできる限りきれいな状態に保つように心がける必要があります。 幸いにも動脈硬化を来す疾患の多くが、現代医療で適切なコントロールが可能となっています。このため、自身の動脈硬化リスクを知り、できる限り予防できるものはしっかり予防していただければと思います。今回のコラムで取り上げたコレステロールについて申し上げれば、とにかく大切なのは何年もLDLコレステロールが高い状態を放置しないことが大切です。少し面倒かもしれませんが、これを機に一度、自身のLDLコレステロールの管理目標値を確認してみてはいかがでしょうか。 【文献・資料】 動脈硬化性疾患予防ガイドライン2022年版 一般社団法人 日本動脈硬化学会HP

Vol.1 犬の最大のストレス要因は「退屈」 Vol.2 子犬の社会化期は12週齢まで Vol.3 犬は飼い主に共感できる Vol.4 しつけの理想や期待を押し付けない ーー愛犬の気持ちを少しでも分かってあげたいです。 「愛犬は今何を考えているんだろう?」「少しでも気持ちを分かってあげたい」―これらは飼い主さんが共通して考えることだと思います。犬に話しかけた時、首を左右に傾げながら聞く仕草を見たことがあるかと思います。これは集中して、音がどこから鳴っているのかを特定するためのものです。犬のコミュニケーション手段には視覚、嗅覚、聴覚を使ったものがありますが、視覚的なものは飼い主から見ても比較的分かりやすいでしょう。 参考:「動物行動医学」(2003年)チクサン出版社 犬は顔の表情や姿勢によって感情を表現しています。 ■1から7に移行するにつれて(横軸)・恐怖感、嫌悪感、懸念、不安が増し、積極的な自己主張が少なくなる・頭部は頸部腹側に対して低くなり、耳は後ろに引かれ、あるいは垂れ下がり、より弛緩する・歯は全く露出しない ■1から3に移行するにつれて(縦軸)・頭部と頸部が硬直する・首の背側で被毛が逆立ち、耳が前に傾く・眉毛は固まったように肉が盛り上がって硬直する・顎は角ばる・頸部腹側と口腔内はほとんど見えない・歯は一列に並ぶ 人と同じように、犬も周囲の危険に対して反応する機能を持ちます。1929年にアメリカの生理学者ウォルター・B・キャノンは、急性ストレスに直面した動物の反応として、「fight or flight」(戦うか逃げるか)を提唱しました。「火事場の馬鹿力」と訳されることもあります。動物が極限まで緊張し、交感神経が極限まで働いている状態で、血圧、脈拍数、呼吸数が上昇します。9の状態の犬は、多大なストレスを受けていますが、逃げ場を失ってしまい咬みつくなどの攻撃をしないとストレスから逃れられない状態になっています。 参考:「動物行動医学」(2003年)チクサン出版社 1.正常なリラックスしている姿勢 2.興奮して敵対的な反応を起こしやすくなる・肢の動きが角ばる 3.遊びに誘う仕草・前肢を持ち上げる・首がなだらかに弧を描く・尻尾が高く上がる 6.意思的に敵対する態度・両後肢をさらに大きく開く・尻尾は弓なりになって目立つように高く上がる・背中全体の毛が立つ・前のめりになる 8.恐怖を感じている・尻尾は低く垂れさがる・姿勢を低くする 5.9.非敵対的姿勢・頭と首は縮こまって背中と一直線になる・お腹は地面につく 愛犬が4のようにお尻を高く上げて尻尾を振る仕草をすることがあります。「プレイバウ」と呼ばれるこの仕草は、飼い主と遊びたいと思っている時に見られます。Vol.1でもお伝えしたように、おもちゃを与えるだけでなく、一緒に遊んでコミュニケーションをとる時間を積極的に増やしましょう。 カルテコで愛犬の気持ちを確認 わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 犬が顔の表情や姿勢によって感情を表現していることを解説しました。犬も人と同じで、ストレスを受けて自律神経のバランスが乱れると、下痢や便秘など、さまざまな病気や不調が引き起こされることがあります。手足を舐め続ける、尻尾を追い続ける、身体をかき続けるなどの「常同行動」といわれる行動からもストレス状態を把握することができます。ただ、動物行動学の専門家ではない一般の方が愛犬の行動から気持ちを汲み取るのは難しい場合があります。 「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態を計測しストレス度合いを確認できます。日頃のコミュニケーションに加え、「カルテコ」による定量的な計測で愛犬の気持ちを確認し、お互いに心地よい状態で過ごせるようにしましょう。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

Vol.1 犬の最大のストレス要因は「退屈」 Vol.2 子犬の社会化期は12週齢まで Vol.3 犬は飼い主に共感できる ーー保護犬を引き取ることになりました。もう成犬ですが、どのようにしつけをすればいいでしょうか。 犬の社会化ではVol.2で解説したように、「社会化期」である生後3~12週齢にさまざまな人や犬、場所を経験させて慣らしておくことが大切です。しかしながら、成犬になって問題行動が出てからしつけ教室を利用する方が多くいらっしゃいます。一番お伝えしたいことは、多くの方が「しつけ」に対して極端な考え方を持っているということです。例えば“お座り”、“伏せ”の指示に従うことが「しつけ」だと考える方が多いですが、社会の中で生活をしていく上での適切な振る舞いを身に着ける「社会化」こそが「しつけ」なんです。 子犬のうちに社会化ができず成犬になった場合、社会化期を過ぎると、新規の刺激に不安や恐怖を持ち始めるようになります。苦手意識を持ったものを克服した上で慣れさせることになるため、社会化の難易度は跳ね上がります。さまざまな経験をさせてあげるべき期間にできなかったという自身の育て方の問題を理解した上で、理想や期待を押し付けないことが大切です。 また、保護犬を引き取ることになり、しつけに悩む里親さんが多くいらっしゃいます。この場合も、過度な理想や期待を押し付けないことが大切です。保護犬の中でも野犬や野良犬は野生で生活をしていたため、特に人に懐くことにハードルがあります。人間の都合で、譲渡された保護犬が再度手放されるようなケースもあります。どのような背景、特性があるのかを知り、受け入れられるかを判断した上で引き取るべきです。 人と犬の間に上下関係が必要だと考えられていた頃は、人にとって望ましい行動を無理やりさせたり、望ましくない行動には体罰を与えて止めさせたりといった方法でトレーニングがされていました。しかし最近の研究で、ほめてご褒美を与えるトレーニングの方が効率的であることが分かってきました。してほしくない行動ではなく、何をしてくれたら望ましいかを考え、望ましい行動をとった時にほめてあげましょう。例えばお散歩で犬が引っ張ることを叱るのではなく、飼い主に歩調を合わせてくれた時にほめてあげる、といった具合です。 ポイント💡 ご褒美を与えるトレーニングの方法→何をしてくれたら望ましいかを考え、望ましい行動をとった時にほめてあげる 繰り返しになりますが、そもそも日頃から犬の行動欲求を満たしていない状態では、しつけを通した学習をすることはできません。小型犬でもしっかりお散歩をしたり、身を隠せるような寝床を用意したりするなど、犬の特性を理解した上で安心して過ごせる飼育環境を整えるようにしましょう。 カルテコで愛犬のストレスを客観的に評価 わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 動物の幸せを考える上で、「動物愛護」と「動物福祉」の考え方があります。「動物愛護」の主体は人間で、かわいい、かわいそうなどの感情から来る主観的なものです。「動物福祉」では動物が主体で、幸せな状態を維持するために科学的、客観的に評価することが重要という考え方をします。日本では「動物愛護」の考え方が根付いていますが、「動物福祉」の考え方も取り入れることが世界的に求められています。 「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。また、飼い主さんもご自身の顔で同様に計測することができます。愛犬と一緒にストレス度合いを客観的に評価することで、幸せな状態を維持できるようにしましょう。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

2023年の国民健康・栄養調査(厚生労働省)によると、1日の平均睡眠時間は6時間以上7時間未満が最も多く、男性35.2%、女性33.9%だった。また、睡眠で休養がとれている人の割合は前回調査(2022年)の79.4%より低下した74.9%となった。 仕事をしている際に眠気に襲われ、うっかりミスをしてしまった人は少なくないだろう。ちまたには快眠グッズなどがあふれている。ただ、睡眠についてはいまだ科学的に解明されていない部分も多く、誤解も少なくない。そこで、睡眠の専門家である筑波大学教授で国際統合睡眠医科学研究機構長の柳沢正史氏に聞いた。 記事URLは以下↓ https://toyokeizai.net/articles/-/847995

糖尿病、がんより多い⁉「精神疾患」-データで見る病気、やさしく解説- 四大疾病との比較から見る実態 「精神疾患なんて、自分とは関係ない」と思っていませんか?実は、精神疾患を抱える方の数は、がんや心疾患、糖尿病といった四大疾病を上回るほどです。その実態を見てみましょう。 日本における主な疾患の推定患者数を見てみると、精神疾患は約419万人とされます。(実際の有病者数は600万人以上と推計されています。)また、がんの推定患者数は約178万人、心疾患は約130万人、脳血管疾患は約110万人、糖尿病は約328万人と報告されています。こうしたデータから、精神疾患が実は非常に身近な問題であることが分かります。患者さんだけでなく、周囲の人々や社会全体にも影響を及ぼすのがこの病気の特徴です。では、「精神疾患」とは具体的にどのようなものなのでしょうか?ここからは、基本的な内容や種類、そして対処法について、お伝えしていきます。 精神疾患の基本的な理解 精神疾患とは何か? 精神疾患とは、気分、考え方、行動に影響を与える病気のことです。「心の問題」と捉えられがちですが、脳や神経系の働きにも深く関係しています。また、遺伝や環境(ストレスやトラウマ)、心理的要因が複雑に絡み合って発生します。精神疾患を経験する方は珍しくなく、日本では約5人に1人が生涯で一度は精神疾患にかかると言われています。 精神疾患の一般的な症状と特徴 精神疾患にはさまざまな症状があります。厚生労働省「こころの健康相談統一ダイヤル」資料などを参考に代表的な例を挙げてみます。 気分の変動 ずっと憂鬱だったり、急に高揚感や怒りを感じたりします。例:「ちょっとしたことで涙が出る」「急にイライラしてしまう」 思考の混乱 集中力が落ちたり、考えがまとまらなくなることがあります。例:「話している途中で何を言いたいか忘れてしまう」 行動の変化 動きすぎたり、逆に無気力になったりします。例:「朝起きられず、何もできない日が続く」「突然活発になりすぎる」 身体症状 不眠や食欲の変化、体重の増減などが起こります。例:「長く寝ても疲れが取れない」「食べ物に興味がなくなる」これらの症状は普通に生活していてもあったりします。ただ症状が長引いたり、日常生活に支障をきたす場合は、ぜひ専門家への相談してください。疾患数が多くなっていることもあって、社会的な理解も想像するよりも進んでいて、さまざまなサポートを選ぶことができます。ひとりで悩まず、早めに適切な受けることで、回復しやすくなります。 精神疾患の数の推移と現状 精神疾患は、現代社会のストレスや働き方の変化によって、多くの働く世代に影響を及ぼす病気とされています。仕事や家庭、経済的なプレッシャーなど、複数のストレス要因に直面しやすい働き盛りの世代では、精神的な負担が増加しやすく、さらに新型コロナウイルス感染症の影響でリモートワークが広がったことで、社会的な孤立感や適応障害が増加しています。将来への不安や、育児や介護と仕事を両立させる「ダブルケア」によるストレスも無視できない課題です。こうした影響は、特に30代から50代の働き盛り世代で深刻化している現状があります。 精神疾患患者数の特徴 以下のデータからも、精神疾患患者数が年々増加していることがわかります。 精神疾患患者数(総数)は増加傾向にあり、1996年の約70万人から、2020年には約419万人(推計値)に達しました。この増加は、ストレス社会や環境の変化が大きな要因と考えられています。1996年から2020年までの間、精神疾患患者数はなんと約6倍に増加。特に働き盛りの20代~50代における影響が顕著です。この背景には、現代社会におけるストレスや生活環境の変化が深く関係しているとされています。さらに、2020年以降はコロナ禍の影響も加わり、精神的負担が増大しました。リモートワークや社会的孤立感が広がる中で、若い世代を中心に新たな精神疾患の症状が目立つようになっています。 精神的な健康を守るのは、外科的なわかりやすい症状がなく、まわりから見つかりにくいため、自身のヘルスケアが重要です。 精神疾患の分布データ 精神疾患の中でも特に多い疾患について、患者数のデータを基にご紹介します。 精神疾患の中でも、各疾患の患者数には大きな差があります。うつ病は約112万人と最も多く、全体の26.7%を占めています。不安障害が続き、約100万人で23.8%を占める状況です。統合失調症は約77万人で全体の18.4%、パニック障害は約30万人で7.1%、強迫性障害は約15万人で3.6%、双極性障害は約12万人(2.9%)と、これら6つの疾患だけで合計約346万人に上り、全体の82.6%を占めています。残りの17.4%は、認知症や摂食障害、睡眠障害、発達障害などの疾患が含まれます。 主要な精神疾患の種類 うつ病 うつ病は「心の風邪」とも呼ばれるほど一般的な病気です。誰でもかかる可能性があります。 特徴的な症状●自己否定的な思考:「何をしても無意味だ」と感じることが多い。●極度の疲労感:どれだけ休んでも疲れが取れない。●他人と距離を置きたくなる孤立感:友人や家族との連絡を避けてしまう。 治療法抗うつ薬や認知行動療法が用いられます。 双極性障害 躁状態(テンションが高い時期)と抑うつ状態(落ち込む時期)を繰り返す病気です。 特徴的な症状●躁状態:エネルギーが溢れ、無計画な行動を取ることも。●抑うつ状態:物事への興味を失い、何もやる気が起きなくなる。 治療法気分安定薬や生活リズムの安定が効果的です。 統合失調症 統合失調症は、現実との境界が曖昧になる症状が特徴の精神疾患です。 特徴的な症状●幻覚:現実には存在しない音や声を聞く。●妄想:周囲が自分に危害を加えようとしていると感じる。●思考の混乱:考えがまとまらなくなり、話が支離滅裂になることがある。 治療法抗精神病薬が治療の中心であり、必要に応じて心理社会的支援もあります。 不安障害 不安障害は、過剰な不安や恐怖を感じる病気の総称です。 特徴的な症状●日常生活の中で強い不安を抱く。●人前での発言や行動が極端に苦痛に感じられる。●心拍数の上昇や息苦しさを感じることがある。 治療法薬物療法や認知行動療法が用いられます。 パニック障害 突然の強い不安や恐怖を感じ、身体的な症状が現れる病気です。 特徴的な症状●パニック発作:突然の息苦しさや動悸、めまいを伴う発作が起こる。●発作への不安から、外出を避けるようになることがある。 治療法抗不安薬や抗うつ薬を用いるほか、暴露療法も効果的です。 強迫性障害(OCD) 強迫性障害は、繰り返し浮かぶ不安な考え(強迫観念)と、それを解消するための行動(強迫行為)が特徴です。 特徴的な症状●強迫観念:「手が汚れているのではないか」などの不安が頭から離れない。●強迫行為:何度も手を洗う、物を特定の順番に並べるなどを繰り返す。 治療法抗うつ薬や認知行動療法、特に曝露反応妨害法が有効です。 精神疾患に対する対処法とサポート 自分でできる対処法 症状の改善や予防には、自律神経のバランスを整えることが重要です。現代では、スマホアプリなどを使って手軽に体調を管理する方法もあります。その一つが「カルテコ」のような、自律神経を測定できるアプリの活用です。 https://karteco.jp 具体的な対処法 日々の状態を把握する自分のストレスや疲労度を把握することが第一歩です。例えば、スマホアプリを活用して自律神経の状態を記録すれば、体調の変化を客観的に追うことができます。ダイエットも貯金も健康もまずは現在の状況の把握からはじめましょう!! 声を出して気分をリフレッシュ心が疲れていると感じたら、お風呂で歌を歌ったり、ポジティブな言葉を声に出してみるのも効果的です。ストレス解消にはシンプルな行動が意外に役立ちます。 軽い運動を取り入れる散歩やストレッチなどの軽い運動は、自律神経を整える効果があります。アプリで記録を取れば、運動の効果を視覚的に確認することもできますが、記録をつける習慣が負担になる場合は、意識的に運動するだけでも十分です。駅までちょっと大股で歩く、階段を使ってみるなど身近なところから始めましょう!! 深呼吸でリラックス腹式呼吸や瞑想は簡単にできるストレス解消法です。特に、息を長く吐くことで副交感神経が優位になり、リラックス効果が得られます。 自然と触れ合う公園を散歩したり、窓を開けて新鮮な空気を吸うことも効果的です。心身が落ち着く感覚を意識しながら行動すると、さらにリフレッシュ感が高まります。 専門家に相談するタイミング 症状が長期間続いたり、生活に支障をきたす場合には、専門家の助けを求めることが大切です。アプリで記録したデータがあれば、それを参考に相談することもできますが、特別な記録がなくても大丈夫です。オンライン診療などの手軽な方法もありますので、気軽に利用しましょう。 精神疾患数は非常に多い 精神疾患というと印象として非常に難しく考える方もいらっしゃいます。ですがこのコラムでも書いてきましたが、多くの方が罹患し、珍しい疾患ではありません。またさまざまな対処法もあります。「なんかおかしいな」と思ったら、心の風邪ぐらいの気持ちで自分に合った方法を見つけることが大切です。日々の生活に少しずつ自分をいたわる習慣を取り入れ、心と体の健康を守っていきましょう。 【参考文献】内閣府「令和2年版障害者白書」参考資料 障害者の状況厚生労働省「こころの健康相談統一ダイヤル」資料厚生労働省「患者調査」データ厚生労働省「第7次医療計画の指標に係る現状について」日本うつ病学会「うつ病治療ガイドライン」日本うつ病学会「双極性障害ガイドライン」上記の資料などを基に編集しました。

Vol.1 犬の最大のストレス要因は「退屈」 Vol.2 子犬の社会化期は12週齢まで ーー自分の元気がないと、愛犬も元気がないように思います。 犬は人の感情を臭いで嗅ぎ分けることができ、人間を除いた動物の中で、人の感情を読み取る能力が最も高いことが分かっています。何気ないことですが、犬が指をさした先を見る行動は実はチンパンジーなどでも難しいと言われており、人間の意図を読み取る能力がとても高いことを表します。相手の感情をまるで自分の感情のように感じることを「情動的共感」といいます。この法則が飼い主と犬の間にも存在することが最近の研究で分かってきました。 犬は飼い主の気持ちに共感する能力を持っています。ポジティブな感情だけでなく、ネガティブな感情にも共感することが分かっています。2019年のスウェーデンの研究ではストレスホルモンであるコルチゾールを用いて、飼い主のストレスが長期的に犬に伝染することが分かりました。また、同年の麻布大学での研究では、自律神経の指標としてストレス/リラックス状態を評価することができる「心拍変動解析」を用いて、飼い主への短期的なストレスに対して約半分の犬がその飼い主の心拍変動と似通う傾向が見られ、飼い主のストレスやリラックスした状態に対して犬が共感していることが示唆されました。 カルテコで愛犬と一緒に心を健康に わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 犬がストレスを感じた時の耳が後ろに倒れる、しっぽが丸まるなどの行動学的指標は見落としてしまいがちです。「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。また、飼い主さんもご自身の顔で同様に計測することができます。動物福祉の分野では、動物が幸せな状態を維持するには客観的に評価することが重要という考え方をします。愛犬の心の健康のためにも一緒にストレス度合いをチェックし、なんとなくの自分よがりな飼い方ではなく、互いに健やかに過ごすことを目指しましょう。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

Vol.1 犬の最大のストレス要因は「退屈」 ーー散歩中、子どもにだけ吠えてしまいます。 子犬は生後3~12週齢に「社会化期」を迎えます。この時期に触れ合った人や犬、また行った場所に対し適切な振る舞いを身に着ける「社会化」が起こります。例えば、子どものいない家庭で育つと子どもの声に反応して吠えるようになってしまうことがあります。そのほか、高齢者や男性が苦手というケースもあります。社会化期のうちに、特に家族にいない性別、年齢の人とたくさん触れ合う機会を作ることが大切です。 成犬になって問題行動が出てからしつけ教室を利用する方が多いですが、問題行動の大きな原因として社会化不足があるため、問題が起こってからではなかなか改善しづらいです。犬同士の社会化のためにも、しつけ教室の利用を推奨します。散歩やドッグランなどでやみくもに色々な犬と会わせるだけではむしろ犬嫌いになってしまう可能性が高く、飼い主さんだけの判断では難しい部分があります。 しつけ教室では、将来行くであろうトリミングサロンや病院、ショッピングモールなどさまざまな場所に連れていきます。例えば電車に乗る必要があるのであれば、社会化期のうちから少しずつ慣らしていく必要があります。トリミングサロンに行くのは大体月に1回、動物病院となると年に1回くらいではないでしょうか。近頃は、子犬を対象としたパピーグルーミングを実施しているサロンも増えてきています。飼い主さんが主体的に動き、社会化期のうちから慣らしておくことが大切です。 また、よくある勘違いとして子犬は混合ワクチン接種が終わるまでは家の外に出てはいけないとされてきました。しかし、地面を歩かせたり他の犬と接触させたりしない限り、病気がうつる心配はありません。前述の通り、犬の社会期は12週齢までなので、ワクチン接種が終わってから初めて家の外に出すようではとっくに社会化期は終わっており、外の環境に適応しづらくなってしまいます。ワクチン接種が終わる前から、カートやキャリーケースを利用して少しずつ外の環境に慣らしていきましょう。 カルテコで社会化度合いをチェック わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 環境に対し恐怖や不安を感じている場合、交感神経が優位な状態になりますが、子犬の頃は特に見た目だけでは見極めが難しいこともあります。「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。愛犬が社会化できているか確認するための指標の一つとして、自律神経の状態をチェックしてみてくださいね。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

ーー過剰な吠えやいたずらなど問題行動が目立ちます。 どうすれば改善するでしょうか。 飼い主から見て問題行動と思えるものの多くは、犬の行動欲求を満たせていないことから生じます。日頃から長時間の留守番をさせていませんか?犬の最大のストレス要因は「退屈」だと考えています。犬は元々、群れで協調しながら生活する習性があるため、単独でいることに特にストレスを感じやすい生き物です。このストレスが、過剰な吠えやいたずらなどの問題行動を引き起こす原因になります。 共働き家庭の場合、1日平均8時間は留守番をすることになります。人間で言い換えると、スマホやテレビも見ることができず一人にさせられるような感覚です。コロナ禍で行動制限を余儀なくされた頃、皆さんも退屈で仕方なかったでしょう。留守番が多い犬は、そのようなストレスを毎日受けていることになります。飼い主が帰宅後、散歩に行くとしてもせいぜい1時間ほどで、しかも日が落ちて暗い中の散歩では犬にとっていい刺激になりません。 2017年にイギリスの王位獣医学校のシャーロット・バーン博士は「(人間と同じように)動物も退屈を苦痛と感じていて、(犬だけでなく)家畜や動物園の動物は、刺激が少なすぎる状態にあるため、脳の神経細胞(ニューロン)が死んでしまう」と報告しています。「うちの子はいたずらをしないからいい子」と話す方もいらっしゃいますが、刺激が少なすぎて鬱のような状態になっていることも懸念されます。 問題行動の予防や改善のためしつけを通した学習よりも大切なのは、日頃から犬の行動欲求を満たしてあげることです。一緒にいられる時間に、おもちゃだけを与えてひとりで遊ばせていませんか?短い時間の抱っこや撫でるだけではなく、一緒に遊んでコミュニケーションをとる時間を積極的に増やしましょう。 私が代表を務める、犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」ではスクールでお預かりし、様々な社会経験を積ませる「犬の幼稚園」を運営しています。仕事の都合などで留守番の時間が長くなってしまうことは仕方ないことですが、愛犬の幸せのために、こういったサービスを利用することも検討してみてはいかがでしょうか。 カルテコでストレス度合いをチェック わたしと大切な家族の健康管理「カルテコ」7日間無料お試しはこちら ⇒https://karteco.jp/ 【App Store】 【Google Play】 主なストレスサインとして体をかき続ける、手を舐める、フケが出る、過剰な吠え、興奮性が高く落ち着きがないことなどが挙げられます。犬のストレスを定量的に検査するためには、採血をしたり尿を採取したりと時間も労力もかかります。「カルテコ」アプリでは、お腹や肉球などのピンク色の部位の動画を10秒間撮影するだけで、自律神経の状態や脈拍数、呼吸数が計測できます。愛犬のストレス度合いをチェックし、普段と違うなと感じたら獣医師やトレーナーなど専門家に相談してくださいね。 ---------------------------------------- 参考:犬にウケる最新知識 (ワニブックスPLUS新書)(鹿野先生著書) 株式会社Animal Life Solutions 代表取締役社長 鹿野正顕先生 1977年、千葉県生まれ。麻布大学介在動物学研究室(旧 動物人間関係学研究室)で人と犬の関係、特に犬の問題行動やトレーニングを研究、人と犬の関係学の分野で日本初の博士号を取得。麻布大学卒業後、人と動物の関係に関する専門家やドッグトレーナーの育成を目指し、株式会社Animal Life Solutionsを設立。犬の飼い主教育を目的としたしつけ方教室「スタディ・ドッグ・スクール」の企画・運営をしながらドッグトレーナーとして指導にも携わっている。2009年には世界的なドッグトレーナーの資格であるCPDT-KAを取得。日本ペットドッグトレーナーズ協会(JAPDT)理事長。 https://www.study-dog-school.com/member/entry/masaaki-kano-phd

俗称「脱腸」、病名「鼠径(そけい)ヘルニア」 つくばセントラル病院外科・消化器外科上席部長 岡﨑雅也 医師 つくばセントラル病院では2024年4月にヘルニアを対象とした外来を開設いたしました。 対象とする疾患は鼠径(そけい)ヘルニア、大腿ヘルニア、腹壁瘢痕ヘルニアなど腹部のヘルニアです。 ヘルニアについて特に多いのは、鼠径(ヘルニアです。 鼠径ヘルニアとは、足の付け根(鼠径部)がふくらむ病 気で、腸が出ていることが多いことから、俗に“脱腸”と呼 ばれます。 男女比は約8:1で男性では4人に1人が生涯罹患すると言われている非常に多い疾患です。 鼠径ヘルニアは乳幼児から高齢者まで起こりうる病気です。乳幼児は先天性(うまれつき)がほとんどですが、成人の場合は足の 付け根の組織(筋肉など)が弱くなることが原因です。特に中年以上の男性で、立ち仕事や重いものを持つ機会の多い人に多い と言われています。 当院では、後天的鼠経ヘルニアの患者さんが大多数を占めており、平均年齢が約66歳です。加齢による筋膜の衰えが原因となっているため、どなたでも罹患する可能性がある疾患です。 ■唯一治せるのが手術 鼠径ヘルニアは 自然に治ることはなく、手術が唯一“治せる”治療法です。放置すると嵌頓(かんとん:飛び出した部分が元に戻らなくなること)し、腸が壊死してしまうことがあり、その場合は緊急手術が必要になります。 当院では、腹腔鏡手術(TAPP)を第一選択としております。下腹部大手術の既往や全身麻酔が困難な方には鼠径部切開法をします。 安全を十分に考慮し、手術日に入院し、翌日退院の1泊2日で行います。 全身麻酔による手術が基本ですが、全身麻酔のリスクが高いと判断した場合には膨潤局所麻酔という局所麻酔による鼠径部切開法を採用します。この麻酔方法により高齢者や心臓疾患、呼吸器疾患など合併症のある方も安心して手術を受けていただけます。足の付け根(鼠径部)のはれやしこり、違和感などの症状で困っている方は気軽に受診してください。 日本ヘルニア学会のリンク先 URL: https://jhs.gr.jp/civic1.html

健康診断は生活習慣病をはじめ、さまざまな病気の早期発見・治療はもちろん、病気そのものを予防することを目的に実施されています。健診で医師は検査結果や問診内容から「異常なし」「要再検査」「要治療」などと判定します。そのうち「異常なし」以外の人を、有所見者と言います。厚生労働省がまとめた定期健康診断実施結果によると、2023年の有所見率(有所見者の占める割合)は58.9%となりました。都道府県別で見ると、2023年は秋田県が最も高く71.1%でした。前年までは沖縄県が12年連続で最も高い県でしたが、70.8%で二番目に高く、順位が入れ替わりました。 <健診の判定区分> A:異常なしB:軽度異常、軽度の異常を認めますが健康上、特に問題ない所見です。C:要経過観察・生活改善、異常所見を認めます。生活改善・再検査が必要です。D:要医療(治療)・要精密検査(要精検)、異常所見が明らかです(がん等)。E:治療中 次いで有所見率の高いのが山形県(69.9%)、青森県(67.2%)、高知県(66.1%)と続き、東北地方の有所見率が高い傾向にあります。一方、有所見率が最も低かったのは新潟県(54.4%)でした。続いて愛知県(55.1%)、滋賀県(55.2%)、三重県(55.5%)、千葉県(56.3%)の順です。東京都は56.4%でした。この国の有所見率の高さは、すべての国民にとって対岸の火事ではありません。

医療ビッグデータで2019年からの患者数推移などを抽出 メディカル・データ・ビジョンは、流行しているマイコプラズマ肺炎に関するデータを抽出しました。データの調査対象期間は2019年8月から2024年7月。施設数はその期間でデータの揃っている148。その中で、マイコプラズマ感染症、マイコプラズマ気管支炎、マイコプラズマ肺炎発症患者の月別推移、年齢別の比較などをしました。 マイコプラズマ肺炎とは、「Mycoplasma pneumoniae 肺炎マイコプラズマ」という細菌に感染することによっておこる呼吸器感染症。小児や若年層における肺炎の原因として比較的多いものの一つです。患者として報告されるもののうち約8割は14歳以下ですが、成人の報告もあります。同疾患は一年を通じて発生しますが、秋冬に増加する傾向があります。 =グラフ1= 2019年9月~11月には、寒い季節にウイルス性疾患が流行するのにあわせて、マイコプラズマ肺炎の患者数が増えています。しかし、2020年以降は、突出している月はなく横ばい状態でした。 また、2020年以降、新型コロナウイルス感染症への感染対策が徹底された時期には同疾患の発生率が下がっています。ところが、2024年には例年より患者数が増えています。 =グラフ2= 2019年8月~2020年7月は「0~19歳」の小児・若年層が半数以上を占めていましたが、2020年度から2022年度はコロナ禍で小児・若年層が減ったために、割合として高齢者の感染が大きくなっていると考えられます。 そして2023年8月~2024年7月は、再び小児・若年層の感染の割合が大きくなっています。 ■現場医師のコメント 社会医療法人慈生会等潤病院 谷口泰之副院長(呼吸器内科) マイコプラズマ肺炎は感染症法上で5類感染症に分類され、毎週全国の流行状況が把握されている。2024年第23週(6月3日~9日)あたりから急激に増加している。 コロナ禍ではマスク着用、手洗いなどの習慣が定着していたため、感染者数は低水準だったが、ここにきて一気に拡大のペースが速まっている。今後、インフルエンザ、新型コロナにマイコプラズマ肺炎が加わり、新たな医療現場への負担となる可能性はある。 発熱、倦怠感、頭痛、咽頭痛などの症状から始まり、数日後に咳が出てくる。咳は下熱後も長期(3~4週間)にわたり続くのが特徴である。感染した人の咳やくしゃみからの飛沫感染が主体で、患者と濃厚に接する家庭内、職場などの集団でしばしば拡がる。 重症感がなくても咳がひどい場合は、医療機関を早めに受診することをお勧めする。胸部エックス線検査で肺炎像が確認され、酸素飽和度が低下し、抗生物質に加えてステロイド治療を要するケースなどでは入院も必要になる。

医師 加藤 開一郎 残暑が一段落し、寝苦しい夜から解放されつつある今日この頃です。今回は眠りやすさと自律神経の関係について、より良い睡眠を目指すためのアクションの観点からお話ししたいと思います。 自律神経は呼吸、循環、体温、消化、代謝、分泌、生殖など、生体維持のための基本かつ重要な役割を担います。自律神経は交感神経と副交感神経に分かれており、自律神経に支配される臓器の活動性は、交感神経と副交感神経の興奮レベルのバランスによって制御されています。覚醒中は活発な精神活動や身体活動を支えるため、交感神経の活動が優位となります。 一方、睡眠中は脳や身体の休息のため、副交感神経の活動が優位になります。特に睡眠脳波で判別するノンレム睡眠(non-REM sleep)※では副交感神経の活動が優位となり、脳を休めるように働きます。 眠りの時間が近づくと、自律神経は睡眠に先行する形で機能が変化することが分かっています。睡眠に問題のない健常成人では、消灯60分前から副交感神経の活動が優位になり、消灯30分前から交感神経の活動が低下することが報告されています。このため、自然の良眠を得るために、私たちは自律神経の機能変化を阻害しないように意識する必要があります。 ところで、睡眠障害は、身体機能、精神機能のほか、行動や認知など多方面にマイナスの影響を及ぼします。特に睡眠障害による精神的影響は重要で、睡眠不足は人の不安感を高め、うつ的な気分を招きかねません。人は不安感が強くなると、心身の緊張状態が高まり、より一層眠れなくなり、より深刻な睡眠障害に陥る危険性があります。このため、日頃から良質な睡眠がとれるように意識していく必要があります。 理想的な睡眠とは、すぐに眠れる、ぐっすり深く眠れる、すっきり目覚められる睡眠と言われます。しかし、筆者は何よりもまずは眠りに入れることが最も重要だと考えています。そのためにも副交感神経が優位に活動するようにすることが、とても重要です。下に睡眠に影響しうる要素を挙げました。 良眠を得るためのアプローチは大きく2つあり、1つは眠る環境である睡眠環境を最適化することです。そして、もう1つは眠りやすい状態に体を整えることです。そして、この2つのアプローチは、たとえ睡眠障害で薬剤を服用していたとしても、その服薬量を減量、中止していくためにも、ぜひ一度チェックしていただければと思います。【図1.睡眠に影響する因子】<睡眠環境> <生体因子>□光(照明) □生体リズム(生活リズム)□音 □日中の過ごし方□温度 □精神的ストレス□湿度 □適度な運動(筋肉疲労)□香り □血糖値□寝具 □疾患管理 ■快適な就寝環境をつくる ここからは睡眠を得るために、まずは自身が眠る環境が、睡眠に適した環境かどうかを確認する必要があります。睡眠環境に関する研究では、暑くも寒くもない温度、すなわち中性温度のときに、最も安定した睡眠が得られることが報告されています。このため、眠る部屋の温度、湿度が快適な設定になっているかどうかは、睡眠にとても重要な要素です。しかし、室温以上に大切なのは寝具内部で、睡眠中に体を包み込む寝具内部の温度や湿度が快適である必要があります。 次に就寝に向けて、室内の照明にも注意を払う必要があります。脳内で催眠作用をもつメラトニンは、昼間に低く、夜に高くなる傾向があります。メラトニンは光の影響を受けやすく、メラトニン分泌が増える夜でも、強い光によりメラトニン分泌は低下し、覚醒方向に傾いてしまうことがあります。 このため就寝前は照明の色と光の強さに配慮が必要で、照明の色は色温度3000ケルビン(電球色と言われる黄色からオレンジがかった色)、光の強さは照度30ルクスという輝度でより速やかに入眠できるとされています。このため、白色の室内照明からいきなり就寝するのではなく、眠りに向けて徐々に照明を暖色系に切り替え、光の強さを弱めていくことで睡眠の準備に入るのが理想かもしれません。 また、寝床や寝床周りの環境も大切です。寝床の周囲に高い家具が置かれていると、脳は無意識のうちに倒れてこないかと心配になり、入眠に向けた精神的リラックス状態が阻害されかねません。高齢者や高齢の方を介護している方は、夜中にトイレに行き来する動線の安全確保も重要で、夜中に転んで怪我をしない状況にしておくことも、入眠前の不安や緊張を減らしてくれると考えます。 寝室の臭いも忘れてはならない重要な要素で、不快な臭いにを除去しておくことはもちろんですが、心地よさを感じる香りを利用することも検討に値すると思います。アロマオイルなどの芳香成分が、入眠時に主体となる副交感神経の活性を高め、睡眠に有効であることがこれまでの研究で示されています。 ■眠りやすい体のコンディションをつくる ここからは眠りやすい体のコンディションづくりについてお話します。カフェインを取り過ぎない、寝酒をしない、夜にスマートフォンを見ないなどの生活上の注意点は、皆さんがすでに耳にされたことがあるかと思いますので、ここでは詳述は省略します。その代わりに、血糖の低下が睡眠の妨げになりうることをお伝えし、今回のコラムを締めくくりたいと思います。 就寝前の夜食や夜中の間食は、肥満や朝食の⽋食、体内時計の後退などの健康へのマイナス影響が指摘されています。その一方、夕食を食べてから就寝までの時間が長い場合、あるいは夕食を終えてから寝るまでの活動量が多い場合には、それなりのカロリー消費があるため、就寝時刻に血糖が低めになっている場合もあります。 また、ダイエットを目的に過度に炭水化物を減らした夕食を摂取している場合にも就寝時の血糖の低さが懸念されます。就寝時の空腹状態は、交感神経の刺激を招き、心身の緊張が高まり睡眠に入る方向とは真逆の状態となります。 このため、睡眠時の過度な空腹を避けることも良眠を得る上で大切な要素だと考えます。このため、肥満や朝の欠食につながらない程度で、睡眠前に軽食(特に炭水化物)を取ることも睡眠の助けになることがあります。 【引用参考文献】 豊浦麻記子ら.概日リズム・睡眠と自律神経機能.脳と発達54巻6号P311-316.2022年 中村 勤. 睡眠と寝具の快適性. 線維と工業64巻12号P414-418.2008年 0801391,繊維学会ファイバ12月号/4-特集-中村 (jst.go.jp) 北堂真子.良質な睡眠のための環境づくり.バイオメカニズム29巻4号P194-198.2005年 ja (jst.go.jp) 睡眠薬の適正な使⽤と休薬のための診療ガイドライン 睡眠薬の適正使用ガイドライン_睡眠学会Online版_140828改訂 (jssr.jp) 健康づくりのための睡眠ガイド2023 001181265.pdf (mhlw.go.jp) e-ヘルスネット https://www.e-healthnet.mhlw.go.jp/information/dictionary/heart/yk-048.html

■医療ビッグデータで直近10年間の認知症患者数推移を抽出 メディカル・データ・ビジョンは、9月21日の「世界アルツハイマーデー」を前に、直近10年間の認知症患者数の推移などを抽出しました。 今回の認知症患者数などに関するデータの調査対象期間は、2014年4月から2024年3月までとしました。施設数はその期間でデータの揃っている197でした。その中で、国際疾病分類(ICD-10)のF01 血管性認知症、F03 詳細不明の認知症、G30 アルツハイマー病、 G31 神経系のその他の変性疾患,他に分類されないものーーを抽出しました。 ■直近10年の認知症患者数の推移(グラフ1) =グラフ1= 新型コロナ感染拡大で全体で外来患者数が減少した2020年は減少しているが、以降、増加傾向を見せている。 ■65歳以上認知症患者割合(グラフ2) =グラフ2= 一番割合の高い東北地方については、高齢化が進み若年層の流出により高齢者の割合が高まっているため、認知症患者の割合も同じく高まっている可能性がある。 また、人口減少や過疎化が進む中で、地域コミュニティの弱体化や高齢者の孤立が認知症の進行を促していることも考えられる。 ■認知症治療現場からの医師のコメント 社会医療法人財団 石心会理事長 川崎幸クリニック 杉山孝博 院長 アルツハイマー治療薬「レカネマブ」が2023年9月に日本で承認され、「ドナネマブ」も今後、正式承認される見通しだ。原因物質を取り除いて認知症の進行を抑制するレカネマブとドナネマブの登場により、アルツハイマー治療は従来の「進行を遅らせる」から、「治療ができる」というフェーズに入った。まだ、「治るような夢の新薬」とまでは言えず、発展途上だが心理的な効果は大きい。 上記の2つの新薬を除き、アルツハイマー治療には現在、4種類の治療薬が診療報酬上で認められている。進行したケースでは、治療薬の効果が期待できないので、早期の治療開始を推奨している。 また、正常圧水頭症、慢性硬膜下血種、脳腫瘍などが原因の「治る認知症」は速やかに診断して、脳外科的な治療をすると症状が改善する場合があり、その意味でも早期診断・治療が必要だ。

医師 加藤 開一郎 米大リーグで活躍中の大谷翔平選手があるとき、「1日があと1時間増えるとすれば、その時間を何に使いますか」と質問されたことがあります。大谷選手は「睡眠に使います」と答えたそうです。普段から10時間近い睡眠時間を取るとされる大谷選手は、眠ることをとても重視しており、圧倒的なパフォーマンスの背景には、良質な睡眠があることが伺えます。 しかし、多くの現代人にとって、睡眠の大切さを頭では理解していても、上手く眠れないという方が、少なくないのではないでしょうか。疫学調査では20歳以上の成人の慢性不眠症の罹患率は20%を超えており、多くの人が不眠に悩まされている実態があります。今回はそんな睡眠についてお話します。 「睡眠障害」は睡眠に関連する疾患の総称で、大きく分類すると「不眠症」、「過眠症」、「睡眠時随伴症」に分かれます。しかし、実際のところは、不眠症が睡眠障害の中で大きな割合を占めます。このため、不眠症をさして睡眠障害と意味していることもあります。「不眠症」はいくつかのタイプに分類されます。以下に不眠症の分類をお示しします。 (1)入眠障害:眠りに入れない、俗にいう「寝つきが悪い」の状態 (2)中途覚醒:眠りが浅く、何度か起きてしまい、睡眠を長く維持できない状態 (3)早朝覚醒:早朝に目覚めてしまい、再び眠りに入れない状態 (4)熟眠障害:眠りに入っているが熟眠感が得られない状態 不眠症の場合、上記(1)~(4)の1つ該当している場合もあれば、複数該当していることもあります。不眠症の治療においては、この不眠症のタイプが不眠症の治療方法に関わります。次に不眠症がもたらす症状をいま一度確認したいと思います。 【不眠症による症状例】疲労感、倦怠感注意力の低下集中力の低下記憶力の低下社会生活、家庭生活、業務の支障学業成績の低下気分不良イライラ抑うつ気分焦燥感日中の眠気問題行動(過活動、衝動性、攻撃性)意欲(やる気、気力、自発性)の低下過失・事故トラブル※睡眠障害国際分類第3版より引用改変 睡眠不足による日常生活への影響は非常に大きく、過小評価してはならないと改めて感じます。しかし、人はなぜ睡眠を取らなければならないのでしょうか。実は睡眠の役割や意義については、諸説ありますが、いまだに明確な答えは解明されていません。そんな中、井上昌次郎氏が「ヒトや動物はなぜ眠るのか」という論文において睡眠の意義について脳や神経の観点から睡眠を論じています。 同氏によれば、人類をはじめとする高等動物をコントロールしている大脳は、連続運転が最も苦手な臓器で、その大脳を管理するために進化した自律機能が、睡眠であるといいます。睡眠は大脳を守り、修復し、よりよく活動させる役割を担っていると同氏は述べています。 たしかに、これまで実施された断眠実験でも、生体機能が劣化することが証明されています。また、これまでの研究では、高等動物になるほど、長時間の睡眠時間を必要とすることがわかっています。これには脳の大きさの関与が指摘されており、大脳皮質が大きく発達した人類は、他の動物と比較し、より長時間の睡眠が必要とされます。 井上氏の「睡眠が大脳を守り、修復する」について、もっとミクロレベルで何が起きているかは、まだ仮説の域を出ません。しかし、睡眠が十分に取れたときとそうでないときの違いからの推測ですが、睡眠の役割に「神経細胞同士の結合」と「神経伝達物質の合成」があるのではないかと考えています。 テスト勉強で頭に詰め込み過ぎて、勉強した当日は頭がこんがらがっても、十分に睡眠が取れると、翌日には記憶が整理され定着していることは、皆さんも経験されていると思います。記憶の整理と定着には、神経細胞同士の連絡結合が重要であり、これをなすためには、一旦睡眠という形で意識レベルを低下させ、神経細胞の成長の時間を確保するのではないかと考えています。 また、神経は電気的シグナル以外に神経と神経でシグナルを伝達するために神経伝達物質を介したやりとりをしています。覚醒している間は、常に神経伝達物質が使用され消費し続け、覚醒中は神経伝達物質の生産量よりも消費量が多いと想像します。このため、どこかのタイミングでアミノ酸から神経伝達物質を生成し、神経細胞に蓄えて、次の覚醒中の活動に備える必要があり、このプロセスが実行される時間に相当するのが睡眠なのではないかと筆者は想像しています。 ここで念頭に置かなければならないことは、睡眠は自律機能であるということです。つまり、眠ろうと意図しても眠りに入れるものではなく、脳は人間の意思と関係なく眠りに入るということです。このため、人は脳の自律機能を自ら阻害しないことが重要になってきます。 18世紀の電気の発見に続く照明の発明は、人類が太陽の動きとは関係なく、夜間でも活動できることを可能にしました。その後、テレビ、パソコン、スマートフォンの普及により、昼夜関係なく私たちは仕事や動画閲覧のほか、ゲームなどができるようになりました。しかし、その分だけ、夜間に脳が興奮・覚醒し、睡眠に入る機会を逸している可能性があります。 また、カフェイン入りの食品や飲料がより身近になっている昨今、このように私たちの周りには、覚醒し続けるように働くもので溢れています。これが本来、人類が動物として有していた脳を守り修復する自律機能である睡眠を阻害する大きな因子となっていると考えられます。現代社会の環境変化に対し、人類の生命体あるいは動物として有している生体機能がそう短時間には進化・適応することは難しいからです。 冒頭の大谷選手の睡眠の話ではありませんが、いま一度、睡眠の大切さを意識した生活を心掛けたいものです。次回は睡眠について、自律神経との関係も踏まえ、さらに深掘りしたいと思います。 <引用参考文献>睡眠障害国際分類第3版井上 昌次郎. ヒトや動物はなぜ眠るのか. バイオメカニズム学会誌20巻4号 P181-184 ヒトや動物はなぜ眠るのか (jst.go.jp)木村 昌由美ら.睡眠・覚醒と脳.BME14巻11号P5-12.2000年 睡眠・覚醒と脳 (jst.go.jp) 土井由利子.日本における睡眠障害の頻度と健康影響.保健医療科学61巻1号P3-10. 2012年 保健医療科学.2012;61(1) (niph.go.jp)

香川大学を中心とした研究グループが日本、スウェーデン、米国の電子カルテデータや医療費請求データを用いた観察研究を実施したところ、CKD患者は診断後の入院イベント・死亡リスクが脳卒中などの動脈硬化性疾患よりも高く、腎保護薬といった治療選択肢があるにもかかわらず、未治療により重症化リスクを抱えていることが分かりました。この検証において、日本のデータベースとして、メディカル・データ・ビジョンの国内最大規模の診療データベースが使われました。 また、この研究はアストラゼネカ(英国本社)の資金支援により実現しました。 記事URLは以下 ↓ https://www.mdv.co.jp/ebm/column/medical-big-data/article82
.jpg)
医療機関で「患者」のことを「患者さま」と呼ぶ習わしを見直そうという動きがある。「患者さま」という呼称が一部の人の誤った権利意識を助長するほか、「病気を患った人」という意味の言葉に、「さま」という尊敬語を付けるのは適切ではないといった指摘を理由に、「患者さん」という呼び方に変える動きが一部の病院で出ている。その背景にあるのが、医療現場での患者や家族などからの迷惑行為、いわゆる“カスハラ(カスタマーハラスメント)“の深刻化だ。 記事URLは以下↓ https://toyokeizai.net/articles/-/788404

MDVが保有する国内最大規模の診療データベースは、大学などの研究機関や製薬会社の皆様にご活用いただいています。医療ビッグデータを活用した国内初となる亜鉛欠乏症の大規模調査について、順天堂大学医学部 総合診療科学講座 横川博英先任准教授のインタビュー記事を掲載しました。 記事は以下をクリック ↓ https://www.mdv.co.jp/ebm/column/medical-big-data/article81/

2024年1月28日発行の「読売新聞」に、PHR(パーソナルヘルスレコード)サービス「カルテコ」についての記事が掲載されました。 記事は以下をクリック ↓ https://www.mdv.co.jp/news/2024/detail_2185.html

「腎を知る最終回」―慢性腎臓病(CKD)とは 「腎を知る」の最終回は慢性腎臓病(略称CKD:Chronic Kidney Disease)についてお話します。腎臓障害は、時間的経過の観点から2つに大別することができます。普段は腎機能が正常だった人が、急激(数日~数週のうちに)に腎機能が低下する場合、この時の腎臓の障害は「急性腎障害」と表現されます。急性腎障害の原因はさまざまですが、その55%は元の腎機能に改善します。しかし、残り45%は腎機能が元の水準まで改善せず、CKDや末期腎不全に移行すると報告されています。急性腎障害がCKDに移行してしまう危険因子は、高血圧、糖尿病、心不全、低アルブミン血症、高齢などが指摘されています。 急性の腎障害に対し、慢性の腎障害はCKDと表現され、その定義は「健康に影響を与えうる腎臓の構造上、または機能の異常が3ヶ月間を超える場合」とされます。日本のCKDの人の数は約1500万人と言われ、成人の7~8人に1人はCKDと言われています。なお、CKDという用語は「腎機能が低下している状態」の総称なので、CKDには腎機能の低下を来す背景にはさまざまな疾患があります。 CKDという概念が生まれた背景には、透析や腎移植を必要とする人の世界的な増加があります。腎障害のある患者さんをできるだけ早期に発見し、その原因に応じた治療や生活習慣の改善を進めることで、透析や腎移植に至る人の数を減らそうという目的があります。このCKDの背景疾患には、生活習慣病に関連したものでは、糖尿病で生じる「糖尿病性腎臓病」、高血圧による「高血圧症性腎硬化症」という疾患があります。また、「腎炎」と言われるような腎臓に慢性的な炎症を来す疾患もCKDの原因疾患の1つになります。 自分自身がCKDかどうかは、普段受けている健康診断や人間ドックの血液検査や尿検査で慢性腎臓病の存在を知ることができます。「血清クレアチニン値の上昇」や「尿蛋白や血尿」があれば、腎臓に障害があると疑われます。実際に臨床現場では、尿蛋白量はCKDの診断や重症度の判定に使用されています。また、CKDの診断や重症度を判断する上で、欠かせないのがGFR(糸球体ろ過量)という指標です。GFRは少し聞き慣れないかもしれませんが、血清クレアチニン値と年齢、性別から推定算出することが可能な指標です。 クレアチニンは筋肉で産生される物質で、血清のクレアチニンは体の筋肉量の影響を受けます。腎臓の機能を年齢や性差による体格の違いの影響を加味して計算します。そして、GFRはその値から6段階に分類され、GFRの値が低下するほど、腎臓の機能が低下していると考えます。腎臓内科専門医の受診や専門医療機関の受診が望ましいかどうかは2つの基準により判断し、その1つが上述の尿蛋白量(糖尿病ではアルブミン量)であり、もう1つがGFRなのです。 CKDのGFR(糸球体ろ過量)による重症度区分 区分GFR(単位:ml/分/1.73㎡)重症度解釈G1≧90正常または高値G260~89正常または軽度低下G3a45~59軽度~中等度低下G3b30~44中等度~高度低下G415~29高度低下G5<15高度低下~末期腎不全 現在、CKDはガイドラインがしっかり整備され、どの段階ならば腎臓内科専門医に紹介され精査されるべきか明示されています。腎臓内科医がCKDとして患者さんを紹介された際は、個々の患者さんごとに、CKDの背景にある疾患や原因を突き止め、その原因にあった治療を進めていくことになります。知らない間に腎機能が低下し、透析が必要になる事態にならないように、普段から健診結果や診療データをしっかり保存・管理し、定期的に時間的変化をご自身で把握していただければと思います。 【引用参考文献】 CKD診療ガイドライン2023 血尿診断ガイドライン2023 日本内科学会雑誌113巻3号P452-458.2024 医師 加藤 開一郎

総務省消防庁によると、2023年の救急出動件数(速報値)は前年に比べ5.6%増の763万7967件、搬送人数は同6.8%増の663万9959人となり、過去最多を更新した。高齢化で救急ニーズが高まるなかで、まるでタクシー代わりにする不適正事例もある。過去、救急車有料化の議論もあったが、課題が多く実現していない。そうしたなか、東京都では消防署に属さない救急車も登場し、急増する救急ニーズを支えている。そこには直視しなければならない高齢化社会の救急の現実があった。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/759418

医師で、病院経営にも詳しい元厚労省医系技官の石川雅俊先生に、肥満度を表すBMIについて解説していただきました。反響がありましたので、その解説を基にBMIについてさらに詳しく説明していきます。 BMIとは?石川雅俊先生の解説https://portal.medilog.jp/20230208-2/ BMI計算とは BMI(ボディ・マス・インデックス)は、身長と体重を使って自分の体型を知るための指標、目安です。BMIを使えば、自分の体重が健康的な範囲にあるかどうかを簡単にチェックできます。健康管理やダイエットの目安としてとても役立ちますよ。 BMI計算の基本的な方法 BMIの計算はとても簡単です。次の数式で計算します:体重(kg) ÷ 身長(m) ÷ 身長(m) = BMI 例えば、体重が60kgで身長が158cmの場合、次のように計算します。 60(体重) ÷ 1.58(身長) ÷ 1.58 = 約24 ※身長はメートルで計算 近くにスマホや計算機があったら、ぜひやってみてください。この数式で算出した数値があなたのBMIです。 BMI計算の基本的な方法 計算が面倒な場合は、身長と体重を入力するだけでBMIを計算してくれる「BMIチェックツール」も利用できます。 厚生労働省e-ヘルスネット「BMIチェックツール」https://www.e-healthnet.mhlw.go.jp/information/metabolic/bmi_check.html 正常範囲と肥満度の判断 身長と体重を使ってBMIを計算したら、その数値を基準と照らし合わせて肥満度を判定します。基準となる数値は国や地域によって異なりますが、ここでは日本の健康診断で使われている日本肥満学会が定めている基準を紹介します。以下の表を参考に、自分のBMIがどの範囲に該当するか確認してみてください。これにより、低体重なのか、標準体重なのか、あるいはどの程度の肥満度なのかが分かります。 18.5未満:低体重(やせ型underweight) 18.5〜24.9:普通体重(適正体重normal weight) 25〜29.9:肥満1(軽度肥満、mild obesity) 30〜34.9:肥満2(中度肥満、moderate obesity) 35〜39.9:肥満3(重度肥満、severe obesity) 40以上:肥満4(極度肥満、morbid obesity) 自分の体重が健康的な範囲内にあるかどうか確認してみましょう。 BMIの意味とは BMIは身体の身長と体重のバランスを示す数値で、肥満度を評価するのに使われます。ただし、BMIは個々の体型や筋肉量、脂肪の分布を考慮していません。そのため、筋肉量が多い人や骨格が大きい人は、BMIが高くても健康的なことがあります。例えばボディービルダーの方が肥満と分類されることもよくあります。 それでもBMIは健康状態を把握するための重要な指標です。それはなぜか?計算が簡単で、多くの人のデータを比較的簡単に取得できるため、健康に関する研究や診断に広く使われています。その結果、BMIと健康リスクの関連性が多くの研究で報告されています。石川雅俊先生いわく、「標準体重が最も病気になりにくい状態である」とのことです。平均的な日本人の体型で病気になりにくい体重があるということなんですね。 BMIの数値の意味 BMIの数値は、身体の身長と体重のバランスを示す大切な指標です。理想的な体重は、一般的にBMIが18.5から24.9の範囲といわれています。一般的な解釈は以下の通りです。 低体重(BMI 18.5未満): 栄養不足や免疫力低下、骨粗しょう症などのリスクが増えます。 普通体重(BMI 18.5 - 24.9): 健康的な体重範囲で、病気のリスクが低いとされています。 肥満1(BMI 30.0 - 34.9): 健康に少し悪い影響があり、高血圧や心臓病、糖尿病のリスクが増えます。 肥満2(BMI 35.0 - 39.9): 健康にかなり悪い影響があり、高血圧や心臓病、糖尿病のリスクがさらに高くなります。 肥満3(BMI 40.0 - 44.9): 健康に非常に悪い影響があり、高血圧や心臓病、糖尿病に加え、関節痛などのリスクが大幅に増えます。 肥満4(BMI 45.0以上): 健康に極めて悪い影響があり、多くの病気のリスクが非常に高くなります。 BMIが18.5から24.9の範囲の人は、最も病気になりにくい状態といわれています。25を超えて肥満になると、高血圧や糖尿病などの生活習慣病のリスクが高まります。逆に痩せすぎの状態であれば、低栄養や筋力低下、骨粗しょう症や鉄欠乏性貧血、月経不順などのリスクが高まります。 理想的な体重の見つけ方 理想的な体重は、一般的にBMIが18.5から24.9の範囲と言われています。日本肥満学会では、理想的な体重のなかでもBMI22が統計的に最も病気になりにくい体重としています。理想的な体重は人によって異なりますが、目安としてBMI22の体重を設定するのもよいかもしれません。 目指したいBMIの簡単な計算方法 例えば、目指したいBMIが22で身長が158cmの場合、次のように計算します 1.58(身長) × 1.58 (身長)× 22(目指したいBMI) = 約55kg※身長はメートルで計算 自身の目指したいBMIを計算して理想の体重を把握しましょう。 健康管理にBMIを活用する方法 BMIを使った食事管理のポイント BMIを基に、適切なカロリー摂取量を計算し、バランスの取れた食事を摂ることが重要です。栄養バランスや食事の質にも注意を払いましょう。適切なカロリー摂取量を計算するサイトや、食べた摂取カロリーを管理してくれるアプリを利用するのも良い方法です。 食生活記録・改善アプリ-あすけんhttps://www.asken.jp/ 1日の適正エネルギー量をチェック-メディカルズ本舗https://e-medicals.jp/user_data/selfcheck.php BMIを活用した適切な運動の選び方 BMIが低体重の場合(18.5未満): 低体重の人は、筋力を増やす運動や体重を増やすための運動が大事です。ウエイトトレーニングやヨガ、ウォーキングがおすすめです。 BMIが正常体重の場合(18.5 - 24.9): 普通体重の人は、健康を保つためにウォーキングやジョギング、筋力トレーニングがおすすめです。 BMIが肥満1の場合(25 - 29.9): 少し太り気味の人は、有酸素運動と筋力トレーニングを組み合わせた運動がいいです。ランニングやウエイトトレーニングが効果的です。 BMIが肥満2の場合(30.0 - 34.9): 中度肥満の人は、運動を始める際に関節に負担がかからない軽い運動を選ぶことが大事です。ウォーキングや水中運動、ヨガがおすすめです。 BMIが肥満3の場合(35.0 - 39.9): 高度肥満の人は、筋力トレーニングやストレッチなど関節に負担のかからない運動を行うことが重要です。まずは簡単な筋トレやウォーキング、水中エクササイズやヨガなどから始めましょう。 BMIが肥満4の場合(40.0以上):極度肥満の人は、運動を始める際には専門家の指導を受けてもよいかもしれません。関節に負担がかからない水中運動や軽いストレッチ、ゆるやかなウォーキングが適しています。健康を害さない範囲で、無理をせず自分のペースで運動しましょう。また、食事や生活習慣の改善も重要です。 運動を始める際には、無理をせず少しずつ始めることが大切です。自分のペースで楽しく続けることがポイントです。ちょっとずつスタートし、自分が楽しめるペースで健康的な生活への一歩を踏み出してみてください。 BMIの変化による健康への影響 BMIが増えると、健康に悪い影響を与える可能性があります。例えば、心臓病や糖尿病などの病気になりやすくなります。BMIが増えると、体の中の脂肪が増え、その結果、体の中の大事な器官にも負担がかかります。BMIが増えたら、健康を守るために食事を見直したり、適度な運動をしたり、十分な睡眠をとることが大切です。また、医師や栄養士に相談することも重要です。BMIの変化に気をつけて、健康な体を維持しましょう。定期的な健康チェックやBMIのチェックを通して、自分の体の状態を把握しましょう。 BMIと自律神経を管理する「カルテコ」アプリのご紹介 「カルテコ」は、日々の体重やBMIを記録するだけでなく、自律神経のバランスも把握できる便利なアプリです。自分の健康状態を詳しく知るために、日々のデータを記録してみましょう。また、自律神経の計測機能を利用することで、公式キャラクターの「神田かるる」から生活習慣を改善するためのアドバイスを受けることができます。 https://karteco.jp BMI計算と自律神経測定 BMIの計算はとても簡単で、身長と体重を入力するだけで自動で記録されます。また、自律神経のバランスもアプリ上で計測できます。これにより、身体的な健康状態と精神的なバランスの両方を管理することができます。 日々の健康管理をサポート 「カルテコ」を利用することで、体重やBMI、自律神経のバランスも把握し、適切な健康管理をすることができます。アプリを活用して、日々の体重やBMIの推移を確認しながら、適切な食事や運動をし、健康で充実した生活を送りましょう。 運動を始める際は、無理をせず少しずつスタートし、自分のペースで楽しみながら続けることが大切です。楽しめるペースで、健康的な生活への一歩を踏み出しましょう。


日本透析医学会の調査によれば2022年に新規に維持透析を開始した患者さんの数は約3万7000人でした。その原因疾患をみてみると、糖尿病性腎症が38.7%、高血圧や動脈硬化が背景となる腎硬化症が18.7%でした。これは透析導入患者さんの半数以上が生活習慣に起因した疾患で腎不全を来し、透析導入になっていることを示しています。これらの患者さんの中には、生活習慣病を早期に治療を開始すれば、末期の腎不全とならず透析導入を回避できた患者さんもいたかもしれません。 寿命を全うするまで透析に至るのを防ぐためには、腎臓の異常を早期に察知することが重要です。それに欠かせない情報の1つが「蛋白尿」の有無です。「腎を知る-3回目」は「蛋白尿」についてお話したいと思います。 はじめに「尿蛋白」と「蛋白尿」という用語について触れたいと思います。「尿蛋白」は「尿中の蛋白」を意味し、「尿蛋白陽性」や「尿蛋白1+」などと表現します。一方、「蛋白尿」は「蛋白質を含んだ尿」を意味します。いずれも「尿中に蛋白質が含まれている状態」という意味では、ほぼ同じ状況を指していると考えて差し支えないと思います。 次に健康診断や人間ドック等において、蛋白尿を指摘されたときの考え方についてお話したいと思います。尿検査の尿蛋白陽性が出たとき、重要なのは尿蛋白が持続的に陽性か否かです。それは、腎臓疾患がない場合にも、尿蛋白が陽性になることがあるからです。その代表的な原因に発熱や運動があります。発熱しているときに、尿検査をすると尿蛋白が陽性になることは、臨床現場でもしばしば経験します。しかし、その尿蛋白陽性は一過性で、発熱がおさまり、しばらくしてから尿の再検査をすると異常がないということはよくあります。このため尿蛋白陽性となっても、過剰に心配しすぎず、体調の良い日に再検査することが重要です。 また、運動が原因で尿蛋白が陽性となることがあります。このため、尿検査の前には運動を控えておくほうが、無難かもしれません。さらに、体を立った姿勢や背中を反らせる姿勢をすることで蛋白が出ることもあり、これを起立性尿蛋白、または立位性蛋白尿といいます。日中の尿検査では尿蛋白が陽性なのに、早朝尿では尿蛋白は検出されないという場合は、運動性蛋白尿や起立性蛋白尿の可能性が高くなります。運動性蛋白尿や起立性蛋白尿は、生理的蛋白尿や良性蛋白尿と言われます。 しかし、採尿した時間帯に関係なく、繰り返し尿蛋白が陽性となる場合には、腎臓に何らかのトラブルが生じている「病的蛋白尿」の可能性が疑われます。病的蛋白尿は腎臓疾患による蛋白尿ですが、腎臓の中の病変部位により「糸球体性」と「尿細管性」に分類されます。腎臓の「糸球体」という部分は、血液を濾過して尿をつくる役割を担う部位です。腎臓の糸球体に炎症が生じダメージがあると、本来は尿中に出ないはずの蛋白質や赤血球が、糸球体の壁から漏れ出て、尿中に出てしまい、尿蛋白や尿潜血陽性として検出されることになります。 このため、尿蛋白が陽性でかつ、尿潜血反応も陽性の場合は、糸球体腎炎などの異常が起きている可能性があり、すみやかに腎臓専門医を受診するのが望ましい状況です。また、血尿がなくても一定量の尿蛋白が検出される場合にも腎臓専門医の受診が必要です。腎臓専門医を受診すると、さらに詳細な血液検査や尿検査から、腎臓のどこに問題があるかを調べることになります。また、腎臓の形態的な異常がないか画像検査も実施されます。そして、腎疾患をより精査する必要性がある場合には、腎生検という検査で腎臓の一部を採取し、病理学的に調べて腎疾患の詳細な診断をつけていくこともあります。 腎臓は肝臓と同様に沈黙の臓器です。腎臓疾患が進行するまで症状が出ないことが少なくありません。また、血液検査で異常値がなくても、腎臓に異常が潜んでいることもあります。その意味において、尿蛋白や尿潜血の検出は、早期に腎疾患の存在を知る上で、とても貴重な情報となります。ご存知の通り、腎臓はその障害が進行すると、末期の腎不全となり透析や腎移植が必要になってきます。そのような事態にならずに、寿命を全うするには、腎臓の機能を維持する必要があり、そのためには、腎臓のトラブルを早期に把握し、適切な治療や生活習慣の改善が重要になります。次回「腎を知る―第4回」では慢性腎臓病CKDについて解説する予定です。 蛋白尿の種類 生理的蛋白尿 (良性蛋白尿)機能性蛋白尿一過性:発熱・運動・寒冷・ストレス等 間欠的:遊走腎 起立性蛋白尿 (体位性蛋白尿)物理的な腎うっ血が原因とされる。 立位や体を反らせると尿蛋白陽性化。 病的蛋白尿糸球体性蛋白尿糸球体の障害による(以下は疾患例) ・急性糸球体腎炎 ・半月体形成性糸球体腎炎 ・膜性増殖性糸球体腎炎 ・巣状分節性糸球体硬化症 ・膜性腎症 ・微小変化型ネフローゼ症候群 ・糖尿病性腎症 ・ループス腎炎 尿細管性蛋白尿尿細管の低分子蛋白質の再吸収障害による ・間質性腎炎 ・Fanconi症候群オーバーフロー蛋白尿Bense Jones蛋白多発性骨髄腫 アミラーゼ急性膵炎 ミオグロビン横紋筋融解症・筋肉の損傷 ヘモグロビン溶血性疾患腎後性蛋白尿 尿路結石、尿路の腫瘍、尿路の炎症 【文献】 ・CKD診療ガイドライン2023 ・診療群別臨床検査のガイドライン2003 ・日本内科学会雑誌111巻3号P526-531.2022 ・メディックメディア社 year note2020 E-10





内科外来や救急外来で遭遇頻度の高い所見の1つに「血尿」があります。診療する立場では、「血尿」は非常に神経を使う所見の1つです。それは血尿を来す背景に「がん」や「腎機能低下を来しうる腎疾患」など重篤な疾患が潜んでいることがあるからです。特に尿路系のがんは、自覚症状が少なく血尿が唯一の所見であるケースも少なくありません。尿検査は腎疾患のスクリーニングと同時に、尿路系の悪性腫瘍のスクリーニングも兼ねています。特に中高年以降は、尿路系腫瘍のリスクが高まります。今回は「血尿」、さらには関連する疾患についてお話したいと思います。 血尿には2種類の血尿がある 「血尿」は尿中に赤血球が混入した状態を指しますが、血尿には「肉眼的血尿」と「顕微鏡的血尿」の2つがあります。「肉眼的血尿」は、文字通り尿の見た目が赤色調で(コーラ色のように褐色調のこともある)、すぐに赤血球の混入がわかる状態を指します。血尿ガイドライン2023年によれば、肉眼的血尿は1ℓの尿に1㎖以上の血液が混入した状態とされています。外来に「血尿が出た」と心配されて来院される方の多くは、ご自身で尿の赤みを自覚されている「肉眼的血尿」の状態です。一方、見た目は赤くない尿にも、赤血球が混在していることがあり、これを「顕微鏡的血尿」と呼びます。これは文字通り顕微鏡で尿を観察し、初めて赤血球の存在が分かる血尿の状態を指します。 「血尿」と「尿潜血」の関係 「血尿」という用語に対し、「尿潜血」という用語があります。「尿潜血」は、尿一般検査で実施された尿潜血試験紙の反応結果を表記する用語です。例えば、健康診断の結果報告で尿潜血(1+)、尿潜血(-)というような表記をご覧になったことがあると思います。また「尿潜血陽性」という表現をすることもあり、これは試験紙で尿潜血反応が(1+)~(4+)のいずれか陽性の状態を指しています。ここで留意いただきたいのは、「尿潜血陽性=血尿」ではないことです。尿一般検査は試験紙法で実施されますが、尿中に赤血球が存在しないのに、尿潜血反応が陽性となる偽陽性の場合があります。このため、尿潜血が陽性となった場合には、顕微鏡で尿中に赤血球が存在するかどうか目視で確認する必要があります。また、尿検査の前にアスコルビン酸(ビタミンC)などを摂取すると、血尿が存在しても尿潜血反応が陰性と出てしまうことがありますので、採尿検査の前には注意が必要です。 血尿の原因は多岐にわたる 再び血尿のお話に戻します。血尿の原因は多岐に渡りますが、肉眼的血尿、顕微鏡的のどちらも必ず尿に血液が混じる原因があります。その手がかりとなるのが、尿中の赤血球の形です。尿中の赤血球の形態により血尿は「糸球体性血尿」と「非糸球体性血尿」に大別することができます。これは、尿中に含まれる赤血球の形が、その由来により異なる傾向があることを利用したもので、血尿の原因を特定する上でとても重要な手がかりになります。 「糸球体性血尿」とは 「糸球体」という用語がでましたが、糸球体は腎臓の中で血液をろ過するろ過装置の役割を果たし、尿のもとになる原尿をつくるところです。通常は腎臓で尿が生成されるとき、赤血球が尿中に排泄されることはありません。しかし、膠原病や自己免疫疾患、あるいは感染症などが原因となり、糸球体に異常をきたすと、糸球体から尿中に赤血球が漏れ出ることがあります。腎炎や腎症と呼ばれる疾患の多くで、糸球体由来の血尿がみられます。この糸球体性血尿を診療するのは腎臓内科が診療の主体になります。 「非糸球体性血尿」とは 一方、腎臓の糸球体以外の部位が原因となり血尿を生じることがあり、これを「非糸球体性血尿」と表現します。非糸球体性血尿の多くは、腎臓で生成された尿が、運ばれる経路のいずれかからの出血によるものです。図1に尿路の模式図をお示しします。左右の腎臓で生成された尿は、腎盂で尿が集められた後、尿管に流れていきます。そして、尿管を経て膀胱に尿が流れていきます。男性の場合、さらに前立腺を経て尿道に尿がながれ排尿されます。非糸球体性血尿は、尿路の出血により血尿を生じます。 血尿を生じる尿路の異常には、その原因によりいくつかに分類することができます。代表的なものが尿路感染症です。膀胱炎や尿道炎、腎盂腎炎、細菌性前立腺炎などがこれにあたります。また、尿路結石も血尿の原因となります。そして、最も注意を要するのが「尿路のがん」です。尿路のがんには、腎臓癌、腎盂癌、尿管癌、膀胱癌、前立腺癌、尿道癌があります。年齢を高いほど、尿路の悪性腫瘍のリスクは高くなります。腎臓癌をはじめとする尿路のがんは進行するまで、自覚症状がないことが多く、血尿が唯一の手がかりであることが少なくありません。このため、健診で尿潜血を指摘されたときは、放置することなく必ず受診していただき、適宜、精密検査を受けていただければと思います。 ◆成人の泌尿器科領域の顕微鏡的血尿を来す疾患例 腫瘍感染症異物解剖的異常外傷腎臓腎癌 腎盂癌 腎盂腎炎腎結石腎動静脈瘻 腎動脈瘤 ナットクラッカー症候群腎外傷尿管尿管癌 尿管結石 膀胱膀胱癌膀胱炎膀胱結石膀胱憩室膀胱破裂前立腺前立腺癌前立腺炎 尿道尿道癌尿道炎尿道結石 尿道損傷 *血尿ガイドライン2023より引用改変 ◆成人の肉眼的血尿を来す疾患例 腎臓IgA 腎症 紫斑病性腎炎 急性糸球体腎炎 腎細胞癌 腎良性腫瘍 腎結石 腎動静脈奇形 ナットクラッカー症候群 運動性血尿 特発性腎出血(腎盂内の微小血管、乳頭血管腫、静脈瘤の破綻など)腎盂腎盂腎炎 腎盂尿管移行部狭窄症 腎盂癌尿管尿管結石 尿管癌 尿管狭窄症膀胱膀胱癌 膀胱炎 膀胱結石 放射線性膀胱炎 間質性膀胱炎前立腺前立腺炎 前立腺肥大症 前立腺癌尿道尿道癌 尿道結石その他外傷、異物 *血尿ガイドライン2023より引用改変 【主な参照引用文献】 血尿診断ガイドライン2023 医師 加藤開一郎

人体を構成する細胞が正常に活動できるためには、体内環境を適切に維持する必要があります。これは体内の水分量と電解質濃度が適切に維持され、体内の酸・アルカリのバランスが適切に調整され、そして不要な老廃物が適切に体外に排泄される必要があります。この役割の中心を担うのが、皆さんご存知の通り腎臓です。腎臓は尿を生成するプロセスを通じ、体内環境のバランス維持に重要な役割を果たしています。 このように生命維持に重要な腎臓ですが、肝臓と並んで沈黙の臓器です。余程のダメージを受けない限り、自覚症状がでません。逆を言えば、自覚症状が出たときには、腎臓の障害がかなり進んだ状態である可能性があります。筆者自身も、気が付いたら透析が必要な状況になっていた、というような患者さんに何度も出会ってきました。このため、腎臓については症状のない段階から、定期的に腎臓の異常を把握することがとても重要になります。 腎臓の異常を知る方法には大きく分けて、尿検査、血液検査、そして腎臓の形態を知る画像検査(例:腹部超音波検査)があります。今回はこれら3つの検査アプローチのうち、尿検査について詳しくお話したいと思います。 尿検査について、そもそもなぜ尿検査をするのか、血液検査だけではだめなの?という疑問を持たれる方もいらっしゃるかと思います。実は血液検査で腎臓の機能が低下していることは把握できます。しかし、一般的な血液検査では腎臓にどのような異常が起きているか、、そしてその概況を知ることができません。尿検査は血液検査で把握できない情報を示し、その情報によって腎臓で起きていることが予測できます。また、血液検査で腎機能の異常が出現する以前から、尿検査で腎臓に生じているトラブルを早期に検知することができます。このため尿検査はとても欠かせない検査です。 ここから尿検査をより深くご理解いただけるよう腎臓で尿がつくられるプロセスをお話します。尿の生成は「血液のろ過」と「原尿の濃縮」の2工程に分けることができます。まず、尿の原料は血液の液体成分です。この血液を供給する血管は腎動脈といい、腎動脈は腹部の大動脈から分岐して腎臓の奥に入っていきます。腎動脈を通過した血液は、腎臓の表層にある腎皮質にある「糸球体」と呼ぶ細い毛細血管の丸まっている部分を通過します。糸球体は細い毛細血管の塊で、この毛細血管を通過する際に血液の液体成分がろ過され、尿の素となる「原尿」がつくられます。 皆さんは小中学校の理科の実験で、漏斗にろ紙を備え付けて、液体のろ過をして、ビーカーにろ液が残ったのを覚えていらっしゃると思います。腎臓の「糸球体」のイメージとしては、まさに理科の実験で使ったろ紙です。そして、ビーカーに残ったろ液が、尿の素になる原尿です。理科の実験で使用するろ紙が傷んでいると、本来はろ紙側に残るはずの物質がろ液に混ざり込んでしまいます。これと同じで腎臓の糸球体でも炎症などが原因となり、糸球体の障害があると、本来は尿中で出ていかないはずの赤血球や蛋白質が、糸球体の壁から漏れ出て、原尿中に出てしまい、尿蛋白や尿潜血陽性として検出されることになります。 ここで話を尿の生成プロセスに戻します。糸球体で血液がろ過されつくられた原尿の中には、グルコールや水分、電解質など、体にとって有益で再利用できる物質がたくさん残っています。このため原尿は、そのままでは尿として排出されず、尿細管という管を通過する間に、水、グルコースやアミノ酸、電解質が再吸収され血管内に戻されます。その一方、尿細管を通過する間にカリウムや水素イオンが尿中に分泌され、これにより体内のカリウム濃度や酸・アルカリのバランスが一定に保たれます。尿細管を通過した原尿は集合管という管を通じて集められ、尿として腎臓を出ていきます。この尿細管に異常を来した場合も、尿細管機能障害として各種疾患の発症原因につながります。余談ですが尿細管や集合管に作用し、水の再吸収を抑制し、尿量を増やすのが利尿剤です。 このように腎臓で生じるトラブルの多くが、尿をつくるプロセスに影響を及ぼし、最終生成物である尿の異常につながります。これが腎臓の異常を検知する上で尿検査が重要な理由です。 ところで、健康診断や臨床現場で実施される尿検査には「尿一般検査」と「尿沈渣」の2種類があります。このため「尿検査」と言ったとき、「尿一般検査」のみの場合と「尿一般検査」と「尿沈渣」の両方を同時に実施している場合があります。下にこの2つの尿検査について、違いが分かりやすいように表にまとめました。 尿検査の種類 尿一般検査尿沈渣検査内容尿中蛋白の有無 尿糖の有無 潜血反応の有無 ウロビリノーゲンの有無 尿比重尿中の赤血球数 尿中の白血球数 円柱の有無と種類の確認 尿中の細菌の有無 尿中の各種結晶検査方法試験紙法顕微鏡検査検査の性質定性検査半定量検査検査の目的体の異常のスクリーニング尿中の赤血球の有無や白血球数 尿潜血陽性時の赤血球有無の確認検査のメリット1回の検査で多項目の異常を スクリーニングできる目視なので基本的には偽陽性がない 尿一般検査と尿沈渣は得られる情報が異なります。尿一般検査は、試験紙による尿検査になります。同時に複数項目をチェックすることが可能です。具体的な検査内容は「尿蛋白」「尿糖」「尿潜血」「ウロビリノーゲン」が一般的です。尿一般検査は定性検査なので、その結果は「尿蛋白(1+)、尿潜血(2+)、ウロビリノーゲン(-)」というように、プラス、マイナスで結果が記載されます。 これに対し、尿沈渣は尿中に含まれる物質を顕微鏡で目視確認する検査です。具体的には顕微鏡で見る前に尿を遠心分離機にかけ、沈殿物を顕微鏡で確認します。このため、試験紙で実施できる尿一般検査と異なり、尿沈渣は人手がかかります。しかし、この尿沈渣は臨床現場では欠かすことのできない検査です。例えば、尿一般検査で尿潜血陽性となったとき、その尿潜血陽性が本当に血液による陽性かどうかを最終判断するには、尿沈渣で目視検査することが欠かせないのです。 今度、検査結果を受け取る際には、ご自身が受けた尿検査は、尿一般検査か、あるいは尿一般検査と尿沈渣なのか、少し意識してご覧ください。次回は、尿検査で尿潜血が陽性になったときの考え方、受診すべき診療科についてお話します。 医師 加藤開一郎
.jpg)
能登半島地震の被災地には、全国から災害現場などで救命措置をする災害派遣医療チームDMAT(Disaster Medical Assistance Team)が相次いで入った。その数は延べ1000隊を超え、東日本大震災の約380隊を上回ったという。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/734278

年間約1000人が発症、希少疾患の「再生不良性貧血」とは 血液全体の約45%が血球で、残り約55%程度が血漿成分と言われる。その血球(赤血球、白血球、血小板)が少なくなっていくことで発症する疾患が、希少疾患とされる再生不良性貧血だ。患者は体がだるい、熱っぽい、歯磨きをして出血しやすい、手や足に青あざができるなど、日常生活で珍しくない症状を訴えて病院に来る。 今年はうるう年。2月29日は4年に一度訪れる希少な日であることから、世界希少・難治性疾患の日(Rare Disease Day=RDD)とされている。現在、世界で約7,000種類もあると言われる希少・難治性疾患は、文字通り患者数の少ない疾患で、複雑な疾患のメカニズムなどから治療・創薬研究が進みにくい事情がある。そこで、RDDには希少・難治性疾患に関する啓もう活動が全世界で展開される。うるう年でない年 は、2月の最終日がその日にあたる。 そもそも希少疾患は患者数が極めて少ない疾患で、米国では患者数20万人未満、欧州では人口1万人当たり患者数5人未満となっている。日本では患者数5万人未満だ。厚生労働省は希少疾病用医薬品に該当する要件を患者数5万人未満としているため、実質的にこれが希少疾患の定義となっている。 そこで、厚労省の「指定希少疾病用医薬品一覧表(2020年9月現在)」の中の承認済みの疾患とその効能・効果から希少疾患を抽出し、メディカル・データ・ビジョンの診療データベース(440施設)を基に、2022 年1 月から12 月 のそれぞれ疾患の患者数を類推したところ、データ提供施設の中で上位には全身の筋力が低下する「全身型重症筋無力症」や抹消神経の障害で力が入らなくなる「ギラン・バレー症候群」などが並び、その中でも「再生不良性貧血」が7000人超だった。 (=表=)。 再生不良性貧血の症状や治療法などについて、恵寿総合病院の副院長兼血液内科長の山﨑雅英医師に聞いた。 ■再生不良性貧血には年代で二度、山がある 再生不良性貧血は、年代では10代から20代と50代から60代以上に罹患の山が来る。同疾患は骨髄中の造血幹細胞が何らかの原因で傷害され、働かなくなることで血球(赤血球、白血球、血小板)が減少する病気だ。遺伝はほとんどないと言われる。原因は多くの場合不明だとされ、原因が特定されるケースでは抗がん剤や放射線被ばくなどの影響が指摘される。 恵寿総合病院は、能登半島の血液疾患の拠点病院としての役割をはたしているが、「能登半島全体で言うと、再生不良性貧血の患者は年間1~2人を確定診断するくらい希少な疾患だ」(山﨑医師)という。 同病院では10代のケースでは過去、18歳の女性が来院し、再生不良性貧血と診断したことがある。同県内にある金沢大病院で造血幹細胞移植をして、その後、恵寿総合病院で術後のフォローをした。 再生不良性貧血の確定診断に向け、血液検査をして血球の数を調べ、2種類以上の血球が減少している場合、再生不良性貧血を疑い、骨髄検査やMRI検査をする。 山﨑医師は、健康診断の血液検査も重要だと話す。 「健診でも疑い患者が見つかることはある。例えば、白血球が正常値3500~8000/μLくらいのところが、2000/μL台であったり、赤血球(ヘモグロビン濃度)が男性14.0g/dL、女性12.0 g/dLぐらいのところが、それぞれ10や8g/dLに下がっていたり、血小板だと通常15万~30万/μLのところが、5万~10万/μL程度に減少しているだとかになる。患者さんの訴えとしては、体がだるいなどの倦怠感や、白血球が減ってくることで、感染症により発熱を理由に受診してくる方もいる。血小板の場合は出血傾向なので、歯磨きをして血が出る。手や足に青あざが出てくるといったことで来院することもある」 治療法に関しては、ステージ(病期)ごとに違ってくる。軽症の場合は経過観察になり、それ以降のステージでは、不足した赤血球や血小板を輸血で補充する輸血療法となる。一方、中等症以上の重症になると輸血の頻度も増えてきて重症感染症を引き起こすこともあるので、患者が40歳未満で、HLA(Human Leukocyte Antigen=ヒト白血球抗原)と呼ぶ白血球の抗原が一致する人がいる場合には骨髄移植が第一選択になる。骨髄移植をすることで完治を目指す。 一方、40歳以上の患者、もしくはHLAは主に、兄弟などで一致する人を探すことになるが、該当者がいない患者には、シクロスポリンという免疫抑制剤とATG(抗胸腺細胞グロブリン)と呼ぶ注射剤、TPO(トロンボポエチン)受容体作動薬を併用し造血幹細胞に直接、作用させ造血を促す療法を選択することになる。

透析とは、専用の装置を使って人工的に血液中にある余分な水分や老廃物を取り除く治療をいう。腎臓の働きが低下して腎不全となり、薬剤を使った治療が限界に達した際に行われる。 透析治療には大量の水や電力が必要なため、地震などの災害で断水が発生すると、たちまち患者の療養環境は脅かされてしまう。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/728972

日本人の死因の第1位はがん。次いで多いのが心疾患(心臓に起こる病気の総称)だ。2022年の人口動態統計によると、高血圧を除いた心疾患の死亡者数は23万2879人(前年21万4710人)となった。そのうち約4割が心不全で、10万人に迫っている。 将来推計で、わが国は2043年に高齢者人口がピークに達し(国立社会保障・人口問題研究所の推計で3953万人)、それに伴う各種疾患の増加が予想される。その1つが心不全だ。 詳細は、東洋経済オンラインをご覧ください。記事URLは以下をクリック ↓ https://toyokeizai.net/articles/-/707269

社会医療法人慈生会等潤病院 伊藤雅史院長・理事長 日本人は欧米人に比べて塩分摂取が多く、塩分の摂り過ぎが高血圧を引き起こしやすい体質であることが分かっています。日本人の1日の食塩摂取量は減少傾向にはありますが、厚生労働省の国民健康・栄養調査(2019年)によると成人で平均10.1g(男性10.9g、女性9.3g)。同省の「日本人の食事摂取基準(2020年版)」が設定している目標値の男性7.5g未満、女性6.5g未満をそれぞれ上回っています。 ちなみに、世界保健機関(WHO)が2012年のガイドラインで推奨しているのは5g未満です。なお、塩分表示でナトリウム(Na)量と書かれている場合は、その2.5倍が塩分相当量になります。 「病院の食事はまずい」などとよく言われますが、高血圧などの治療食の1日塩分量は5~6g未満に調理されており、味が薄いことが大きな原因であると思います。ちなみに、梅干し1個の塩分量は約2.5gです。 ただ、入院中に食事が進まず栄養が低下したところで、塩分制限のない食事にした途端、元気になったという話もありますので、考えさせられます。 逆に外食やインスタント食品は塩分が多く、注意が必要です。麺類の汁は飲まない、みそ汁は具だくさん、酢・うまみ・薬味を使っておいしく、醬油はかけずに小皿でつけるなど工夫し、肉料理を減らし野菜・大豆製品・海藻類を使った副菜を増やします。 以下は、加工食品などの塩分含有量の目安です。推奨摂取量と比べてみてください。 出典:わたしの食事カルテ(メディカル・データ・ビジョン発行) 管理栄養士 宗像伸子先生 監修 参考:厚生労働省 令和元年国民健康・栄養調査結果の概要 https://www.mhlw.go.jp/content/10900000/000687163.pdf 厚生労働省「日本人の食事摂取基準(2020年版)」 https://www.mhlw.go.jp/content/10904750/000586565.pdf

医師 加藤 開一郎 ―――――――――――――――――――――――――――――――――――――― ■要旨 スマートフォン、ウェアラブル端末等の汎用小型電子機器による生体情報の活用が近年、注目されています。生体情報の1つに自律神経機能があり、心拍変動分析による自律神経機能評価のほか、端末の光学技術を利用した脈波変動解析による自律神経機能の評価も実用化が進められています。これらの動向は、常時長時間、非侵襲的に実生活におけるストレス状態を可視化し、生活情報が紐付けられれば、ストレス源の特定にもつながります。 神経学や心身医学領域における自律神経不全(自律神経機能不全)、いわゆる自律神経失調症は、診断、治療において患者の自覚症状に大きく依拠しています。小型電子端末の測定機能と自動問診システムを組み合わせると、自律神経機能評価、主観的ストレスの定期評価、自覚された自律神経症状の3つを1つの時間軸で記録・分析することが可能になり、自律神経失調症の診断・治療プロセスに大きな貢献が期待されます。 ―――――――――――――――――――――――――――――――――――――― ■はじめに 医療機関を受診する人の中には、自覚する症状が自律神経系の異常に起因することが少なくありません。しかし、現在の多忙な医療現場では、個々の患者さんに自律神経機能評価を実施することは難しく、また医療機関における自律神経機能評価は、短時間の限られたシーンに限られ、患者さんの実生活での自律神経状態を評価することが難しいのが現実です。しかし、スマートフォンやウェアラブル端末等の汎用小型電子端末を利用した自律神経機能の評価が可能になりつつあります。そこで、本文は自律神経系を概説し、自律神経機能に関する測定の臨床的な可能性について概説し、症候学的な見地から考察します。 ■自律神経と疾患の関係性 「自律神経の病気」という言葉を発すると、よくストレスや精神的問題を連想する方が少なくありません。これは私たちが日常的に「自律神経失調」、「自律神経失調症」という言葉や文字を頻繁に見かけることによるかもしれません。しかし、自律神経失調症は、自律神経のバランスに異常を来し自律神経症状がみられる状態を指しますが、学術的には、「自律神経不全」や「自律神経機能不全」と呼ばれ、広義の自律神経の病気ではありますが、「自律神経の病気」=「自律神経失調症」ではありません。そして、自律神経失調に心理的ストレスが影響を及ぼすことは、皆さんがご存知の通りですが、「自律神経の病気」は「精神の病気」ではありません。 自律神経は運動神経、感覚神経と並んで第三の神経と称されるように、脳や脊髄から出て、脊椎の横を走行し、解剖学的に肉眼で確認な独立した神経系で各末梢臓器に分布します。脳から末端の臓器までの自律神経系に経路のどこかに異常を来せば、何らかの「自律神経の病気」を発症する可能性があります。少々ややこしく感じ始めた方も多いかもしれません。そこで、自律神経の役割から確認していきます。 ■自律神経の役割 人体には自動で生命維持しようとする仕組みが備わっています。その役割を担うのが、自律神経系と呼ばれる神経系です。私たちが無意識に呼吸し、その時々の身体活動量に応じて必要な酸素を取り込めるのは、呼吸数や肺活量が自動制御されるからです。同様に心臓が自動で収縮し、活動状況に応じて心拍数と収縮力を調整し、血管の収縮状態と連動し、血圧を一定に維持できるのも自律神経の働きによるものです。食事をすれば自動で消化管が動き、消化酵素が分泌され、自動で消化吸収されます。外部環境に左右されず体温は一定に保たれるのも自律神経の作用です。このように、人体の基本的な生命維持は、自律神経が深く関与しています。ご存じの通り、自律神経には、体の活動時に優位に働く交感神経と、体の休息時や消化時に優位に働く副交感神経があり、互いに反対の作用を示します。自律神経の主な作用臓器と作用を表1の通りです。 表1:自律神経の主な作用臓器と作用 作用臓器交感神経副交感神経瞳孔散瞳瞳孔収縮涙腺 涙液分泌唾液腺少量の濃い唾液を分泌大量の薄い唾液を分泌気管・気管支気道拡張気道収縮心臓心拍増加心拍減少消化管消化管運動の抑制 消化液分泌の抑制消化管運動の促進 消化液分泌の促進肝臓グリコーゲン分解(糖新生)グリコーゲン合成膀胱蓄尿作用排尿作用 人体の多くの臓器が、交感神経と副交感神経とつながり、生命維持に重要な役割を果たします。この自律神経の役割を理解すると、自律神経系のトラブルにより、さまざまな臓器の症状が出現すること分かります。例えば、膀胱を制御する自律神経に異常が生じれば、適切に尿が排尿されない排尿障害の症状が出現します。医師が処方する薬剤の中には、副交感神経の作用を強める薬剤があり、唾液や気道内分泌が異常に増加する場合や、あるいは全身の発汗が著しくなるような症状が出現することがあります。このように、自律神経は多くの臓器の機能を制御しているため、その症状も多彩です。自律神経=メンタルの病気ではないことを少しご理解いただけたかと思います。 ■自律神経症状の捉え方 臨床医の目線で自律神経系のトラブルを考えるとき、以下の4つのポイントがあります。 自律神経症状が存在するか否か その自律神経症状は本当に自律神経のトラブルによるか否か その自律神経症状は自律神経の「機能的トラブル」または「器質的トラブル」か その自律神経のトラブルを引き起こす原因(基礎疾患)は何か 自律神経のトラブルを自律神経の症状は、運動神経や感覚神経とは異なり、通常の神経学的診察では異常を把握できないことがあり、患者さんへの的確な問診がとても重要です。例えば、糖尿病は末梢神経に障害を来す疾患で、自律神経のトラブルを来す代表で、糖尿病性自律神経障害といい、失神や立ち眩み、便秘と下痢の繰り返し、インポテンツなどさまざまな自律神経症状が出現します。糖尿病性自律神経障害で最も深刻なのは、無自覚低血糖や致死性不整脈です。このため、長年にわたり糖尿病を患っている患者さんの診療では、問診で自律神経障害を確認することに加え、心電図R‐R間隔検査や起立試験などの検査を通じ、自律神経のトラブルの有無を確認します。 そして、自律神経症状が確認されたら、次はその自律神経の症状が、本当に自律神経に由来する症状なのかどうかの確認が必要です。例えば、「立ちくらみ」は自律神経症状として重要ですが、貧血や脱水症、電解質異常、不整脈など別な疾患でも立ちくらみは生じます。このため、自律神経症状を呈した患者さんを診療する場合、安直に自律神経症状と決めつけず、血液検査や心電図検査をはじめとする各種臨床検査で自律神経以外の疾患による症状の可能性を調べる必要があります。 いよいよ各種臨床検査で異常がない場合、ようやく自律神経自体のトラブルと判断しますが、さらにその自律神経系のトラブルは「機能的な異常」なのか、または画像検査や顕微鏡で異常を確認しうる「器質的な異常」なのかを検討します。 世間一般に言われる「自律神経失調」、または「自律神経不全」と表現される状態は、交感神経と副交感神経の調節に不具合を生じている「機能的な異常」です。一方、パーキンソン病や多系統萎縮症に生じる自律神経のトラブルは画像検査でも確認できる「器質的な異常」です。自律神経失調症と紛らわしい表現に「自律神経障害」という表現がありますが、こちらは自律神経系の器質的異常を指して使用されることが多いです。このようにきちんとした診断プロセスを踏むのは、誤診を回避し、的確な診断にたどり着くためです。そして、的確な診断にたどりつくことで、ようやく適切な治療や予後予測が可能になるのです。 ■多彩な自律神経症候 ここまでで、「自律神経症状」という言葉を使用しましたが、あらためて自律神経症状にどのようなものがあるか、主なものを見ていきたいと思います。 表2:主な自律神経症状 心臓血管系<脳虚血症状> □めまい□ふらつき□立ちくらみ □目の前が暗くなる(眼前暗黒感)□失神 <心虚血症状> □胸痛 □動悸 <筋肉の虚血症状> □頭痛 □肩こり □肩痛 <その他> □疲労感 □倦怠感消化器系□腹部膨満感 □嘔気 □便秘 □下痢 □麻痺性イレウス (※イレウス=腸閉塞)皮膚<発汗障害> □皮膚乾燥 □無汗 □乏汗 □発汗過多 □うつ熱泌尿器系<蓄尿障害> □頻尿 □尿意切迫 □尿失禁 <排尿障害> □残尿 □排尿困難 □尿閉生殖系□インポテンツ 次に表3に自律神経に関連した疾患例をお示しします。自律神経が関与する疾患は多数あることがお分かりいただけると思います。 表3:自律神経機能、または自律神経障害が関与する疾患例 消化器系 過敏性腸症候群 慢性特発性便秘呼吸器系睡眠関連呼吸障害循環器系起立性低血圧 体位性頻拍症候群 血管迷走神経性失神 不整脈脳神経系慢性疼痛 自律神経調節性失神 パーキンソン病 多系統萎縮症(Shy-Drager症候群) 筋萎縮性側索硬化症 純粋自律神経不全 家族性アミロイドポリニューロパチー 自己免疫性自律神経障害内分泌糖尿病性自律神経障害泌尿器過活動膀胱 神経因性膀胱 性機能異常皮膚多汗症 無汗症眼科眼球乾燥 瞳孔異常(Argyll Robertson瞳孔・Adie瞳孔)耳鼻科めまい症その他心因性発熱 ■自律神経機能 検査の変遷 自律神経に関する国内の論文報告をレビューすると、1900年代後半は自律神経を評価するための研究が盛んでした。自律神経の交感神経系の緊張度を測定する方法として、血液中のノルアドレナリン濃度を測定する方法もその1つです。また、自律神経に影響を与える薬剤を注射し、心拍数の変化から自律神経の機能を調べる試みもありました。 そんな中、1973年にWheelerらが糖尿病性自律神経障害の患者で心電図の心拍変動が減少することを報告しました。ここで心拍変動について解説します。不整脈のない規則正しい心拍でも、実は心拍の間隔は絶えずわずかながら変動しています。呼吸の状態とも強く関連しています。そして、この心拍の間隔は、心電図のR波という部分と次の心拍のR波の間隔を実測が可能です。そして、心拍の間隔の変動度合いを数値化した指標が、心拍変動係数(心電図RR間隔変動係数)と呼ばれ、循環器系の自律神経機能を定量的な指標として、同指標を利用した自律神経の研究が盛んに行われてきました。特に1980年~1990年代は心拍変動係数に関する論文が多数発表され、自律神経機能と臨床症状との関連性を示す研究が数多く見られました。 その後、光学的に指先の細動脈の脈波が検出できるようになると、それまで心電図の心拍変動による自律神経機能評価から、より簡便に指先での脈波分析による自律神経機能測定が研究されるようになります。そして、近年はスマートフォン端末の光学機能を利用した脈波検出と測定値の分析手法の開発で、より簡便な自律神経機能評価の実用化に向けた取り組みが進められています。 ■自律神経機能測定の臨床的解釈 小型電子端末を利用した自律神経機能評価が可能となることは、個人が自身の体の状況を把握することに大きく寄与します。特に自律神経機能を連続的、あるいは定時的にモニタリングすることが可能になれば、1日24時間のサイクルの中で交感神経優位の時間の長さと副交感神経優位の時間の長さを知ることが可能になります。これにより、心身への負荷量を把握する上で重要な指標になると考えられます。一定の水準に達するとアラートがなるような仕組みが備われば、利用者の利便性はより高まると考えられます。 さらに自律神経機能の測定に付随し、自覚症状の有無を記録し、症状があるときは、その症状が増強・軽快するタイミングや時間帯を記録できれば、症状と自律神経機能との関係性を見出しやすくなります。また、呼吸数などのバイタルサインも併せて測定記録することで、自身の体の状態をより客観的に把握しやすくなります。 ■自動問診+生体データ+主観的ストレスデータの統合解析 患者さんと医療者の対面で実施されてきた医療の問診は従来、自動問診のアプリやWebサービスが多数開発され、受診前の予診、医療機関内での問診など、運用方法はさまざまですが、着実に問診の自動化の流れが進みつつあります。 自律神経の視点で自動問診を考えたとき、「自律神経失調症」との相性の良さが想像できます。「自律神経失調症」は、自律神経調節の不具合が関連し、症候を一括りにした言葉で、めまい、動悸、不眠、ほてり、冷や汗など自律神経の障害によるとみられる症状がある場合に使用される用語であり、学術的には「自律神経不全」が正しいとの見解があります。しかし、「自律神経失調症」が社会的に浸透している現状を踏まえ、本稿ではこのまま「自律神経失調症」を使用しています。 小型電子端末等から得られる自律神経機能のデータは、自律神経失調症の診断や原因の特定に寄与する可能性があります。自動問診による自律神経症状の種類、出現パターン、症状出現時またはそれ以前の自律神経機能の状態、主観的なストレス情報を統合して解析することで、自律神経症状と自律神経機能との相関関係を解析することが可能になるでしょう。さらに、生活情報と統合させることで実生活の中で何に心理的ストレスを感じ、自律神経にどう影響したか、定量的に把握することが可能になりえます。これは自律神経失調症の方の診断や治療、症状出現予測などさまざまな臨床応用の可能性があります。 ■コロナ後の受療行動が変わる可能性 ここ数年猛威を振るった新型コロナウイルス感染症は、個々人の受療行動にも影響を及ぼしたと考えられます。個人が検査キットを購入し、自宅でキット検査を実施し、その結果をもとに、医療機関を受診するかどうかの判断材料にする動きが見られました。また、医療相談アプリを利用した受診の要否判断をするケースも見られました。 表4:個人の医療機関受診の判断材料の変化 従来新型コロナ流行開始~症状の程度 血圧・体温 ネット情報症状の程度 血圧・体温 酸素飽和度 検査キットの結果 医療相談 自動問診サービス このような受療行動の変化は、今後も他疾患にも広がりを見せる可能性があります。すなわち、個人が自宅でバイタルを測定し、簡易検査をして、自動問診、オンラインの医療相談などを通じて、医療機関の受診を判断するスタイルが変化する可能性があります。 ※本稿で使用した用語について 本記事でも登場した「自律神経失調症」は、自律神経調節の不具合が関連した症候を一括りにした言葉で、学術的には「自律神経不全」が正しいとの見解があります。しかし、「自律神経失調症」が社会的に浸透している現状を踏まえ、本記事では「自律神経失調症」を使用しました。 【文献】 糖尿病性末梢神経障害.日本内科学会雑誌2019年108巻8号p.1538-1544IV.糖尿病性末梢神経障害 (jst.go.jp) 脈波を用いた自律神経機能推定に向けた脈波伝搬時間の変動に関する検証. 生体医学2016年54巻6号p. 261-266 ja (jst.go.jp) 光電脈波測定による自律神経機能計測装置の開発. 信学技報, vol. 111, no. 85, ET2011-17, pp. 1-6, 2011年6月研究会 - 光電脈波測定による自律神経機能計測装置の開発 (ieice.org) 自律神経障害の臨床. 日本内科学会誌2011年100巻9号 p. 2708-2714日本内科学会雑誌第100巻第9号 (jst.go.jp) 日常生活に紐付けた生体指標の可視化と分析. 「第28回マルチメディア通信と分散処理ワークショップ論⽂集」令和2年11月 p.34-41 自律神経失調症状を伴った呼吸器疾患患者の心電図R-R間隔について.心身医学199年31巻4号p. 305-310 ja (jst.go.jp) 産婦人科領域における自律神経失調症の病態と治療(自律神経失調症の病態と治療).1989年29巻1号 p. 55-61 ja (jst.go.jp) 自律神経失調と起立性調節障害を伴うめまい症例についての臨床的検討.2006年65巻4号p.238-244 ja (jst.go.jp) ニューロパチーと自律神経障害.自律神経 2019年56巻4号p. 207-209ja (jst.go.jp) 病態面からみた自律神経失調症(自律神経失調症の病態と治療). 心身医学1989年29巻1号p. 25-33 ja (jst.go.jp) 心拍変動と自律神経機能. 生物物理. 1988年28巻4号p. 198-202 ja (jst.go.jp) 心電図R-R間隔の変動を用いた自律神経機能検査の正常参考値および標準予測式.糖尿病1987年30巻2号p. 167-173 ja (jst.go.jp) めまい・平衡障害と自律神経機能障害.耳鼻臨床1987年80巻12号p. 1801-1806 ja (jst.go.jp) バイオフィードバック研究 2022年49巻2号p.73-76ja (jst.go.jp) 全身痛を来たす神経内科疾患.日本内科学会誌2019年108巻10号p.2088-2094 多系統萎縮症における睡眠関連疾患の臨床. 2021年58巻1号p. 74-78 ja (jst.go.jp) 舌痛症と自律神経機能.花田耕治.口腔病学会雑誌2003年70巻2号p. 124-130 ja (jst.go.jp) 末梢性めまい患者の自律神経機能-心電図R-R間隔と指尖容積脈波による解析. 1991年34巻4号p.385-394 ja (jst.go.jp) ウェアラブル心拍センサを用いたうつ状態の心拍変動と活動量. 2021年Annual59巻Proc 号p. 632-634 ja (jst.go.jp) ストレス識別のためのウェアラブルセンサで計測可能な生体信号の評価.システム制御情報学会論文誌 2022年35巻9号p. 217-227ストレス識別のためのウェアラブルセンサで計測可能な生体信号の評価 (jst.go.jp) ウェアラブルセンサを用いた生体計測. システム/制御/情報2022年66巻2号p.60-63ウェアラブルセンサを用いた生体計測 (jst.go.jp) てんかん突然死のリスク評価と予防におけるウェアラブルデバイスの有用性.てんかん研究2020年38巻1号p.91-97 てんかん突然死のリスク評価と予防におけるウェアラブルデバイスの有用性 (jst.go.jp) ウェアラブル端末により検知した心拍拍動に基づくストレス推定.情報学広場:情報処理学会電子図書館 (nii.ac.jp) 健康モニタリングのためのウェアラブルデバイスを用いた生体計測. 計測と制御2020年59巻4号p.246-249健康モニタリングのためのウェアラブルデバイスを用いた生体計測 (jst.go.jp) デバイスを用いた患者モニタリング. 神経治療学 2020年37巻4号p. 605-608デバイスを用いた患者モニタリング (jst.go.jp) 体表から行う医療・ヘルスケア計測デバイスの開発と微細加工技術の利用.エレクトロニクス実装学会誌 2020年23巻5号p.299-305体表から行う医療・ヘルスケア計測デバイスの開発と微細加工技術の利用 (jst.go.jp) ウェアラブル光電脈波センサを用いた日常生活における身体活動と睡眠中の自律神経活動の解析. 信学技報, vol. 117, no. 482, SIS2017-65, pp. 47-49, 2018年3月 研究会 - ウェアラブル光電脈波センサを用いた日常生活における身体活動と睡眠中の自律神経活動の解析 (ieice.org) ウェアラブルデバイスの応用と近未来の展開. エレクトロニクス実装学会誌2015年18巻6号p.384-389ウェアラブルデバイスの応用と近未来の展開 (jst.go.jp) 手指採血希釈血漿検査法の開発と健康管理への貢献. 分析化学2018年67巻1号p. 37-50 手指採血希釈血漿検査法の開発と健康管理への貢献 (jst.go.jp) 自律神経疾患の治療の進歩.神経治療学2022年39巻5号p.791-794自律神経疾患の治療の進歩 (jst.go.jp) ユニークな自律神経障害を呈する疾患:ATTRアミロイドーシス 2021年58巻1号 p.12-16 ja (jst.go.jp) 自己免疫性自律神経障害. 臨床神経 2019年59巻12号p.783-790自己免疫性自律神経節障害 (jst.go.jp) 神経治療学2017年34巻6号p.S163 ja (jst.go.jp) 自己免疫性自律神経障害. 医学のあゆみ Volume 255, Issue 5, 517 - 522 (2015)自己免疫性自律神経節障害 (pieronline.jp) 自律神経と消化器疾患.自律神経2021年58巻4号 p.261-265 ja (jst.go.jp) 睡眠関連呼吸障害と自律神経障害. 自律神経2020年57巻1号p.67-70睡眠関連呼吸障害と自律神経障害 (jst.go.jp)

浅岡等 医師 医局長、内視鏡センター長 医学博士 日本肝臓学会専門医 日本消化器内視鏡学会専門医 日本内科学会認定内科医 日本消化器病学会専門医 10年程前までのわが国の肝がんの死者は年間約5万人と、先進国の中では最も多く、死亡統計の悪性疾患の臓器別でも4位でした。肝炎対策の成功により死亡者数も徐々に減少しておりますが、それでも未だに肝がんで年間に約2.4万人※の方が亡くなっております。 ※2022年人口動態統計 肝及び肝内胆管の悪性新生物 死亡数 2万3621人(前年2万4102人) また、原因について考えると、アルコール性肝障害や脂肪肝(なかでも非アルコール性脂肪肝炎)から発症する肝がんも増加しておりますが、やはり半数以上はC型肝炎が原因となっております。 C型肝炎の治療は1900年代には8%程度の治癒率しかなく、2000年代に入っても3割程度の治癒率しかありませんでした。また、この時代にはインターフェロンという注射を使った治療であり、二度とやりたくないと言われるような副作用が多い治療でした。 しかし、C型肝炎の治療は近年目覚ましく進歩し、1日1回薬を服用するだけで、8ないし12週間後には97~99%の患者が治癒することが可能です。副作用が多くはない薬を服用するだけで治癒して、将来の肝機能の悪化や肝細胞がんの発症を防ぐことが可能です。 治療薬は薬価で1か月に100万円を超える高額ですが、医療助成制度があるために保健所への申請により、支払額が1か月1万円に抑えることが可能です(高所得者を除く)。 10年前と比べると効果は著しく高くなりながら、副作用は極めて少なくなり、医療費助成により支払額は少なくなっています。このような治療ができますので、C型肝炎が心配な方、検診などでC型肝炎と言われたけどそのままにしている方などは、消化器内科の受診をお勧めさせていただきます。 参考:厚生労働省 2022年人口動態統計 https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai22/index.html https://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai22/dl/h6.pdf

電車通勤をしていると時々、「異常な音を検知したため運転を・・・」というアナウンスがあり、その後に電車が止まってしまう事態に遭遇します。列車やレールの異常を発見する上で、「音」は1つの情報として重視されていることが分かります。同じように医療でも「音」は、人体の中の異常を検知する手法として日常の診療に利用されてきました。 しかし、体の中で発せられる音は微弱であり、周りの空気を振動させられるほどのエネルギーはありません。このため、周りの人には聞こえてこない音を第三者の耳で確認できるようにするためには、外部の音を遮断し、目的とする音だけを集めて、聴く者の鼓膜を振動させる必要がありました。それをかなえたのが聴診器です。 聴診器で人体から聞き取れる音の代表的なものに「心音」「呼吸音」「肺音」「腸蠕動音」「血管雑音」などがあり、医師は目的に応じて聴診器をあてる場所を変えます。その中でも聴診器の使用頻度が多い胸の聴診では「心臓」と「呼吸器」の2種類の臓器の音をチェックしています。今回は胸の聴診の中でも前者の心臓の音にフォーカスして深掘りをしたいと思います。 臨床現場や症例報告で使用される診察記録の表現に「心音整、心雑音なし、過剰心音なし」というような表現があります。ここに出てくる「心音」は文字通り、心臓の音を指します。「心音整」は心音が規則正しいことを意味しています。また「心音不整」という表現もあり、こちらは心臓の音が規則正しくないことを意味します。 この表現から分かるように、聴診ではまず、心臓の音のリズムが規則正しいか、そうでないかを知ることができます。心臓の音が規則正しくないことは、心臓が規則正しく動いていないことを意味しますので、不整脈の存在が疑われます。もちろん、不整脈の有無の確認には、心電図検査が必要ですが、心電図の検査がすぐに出来ない場面でも、聴診で心音が不規則であれば、不整脈の存在を疑うことができます。 心臓の聴診において、心雑音もとても重要な聴診の所見です。心雑音は心臓弁膜症や先天的な心臓奇形を疑うきっかけになることがあります。また、心臓の雑音が聴取されたとき、胸のどこで最も強く雑音が聞こえるかどうかも重要で、心雑音の最強点から、その心雑音の原因となっている疾患をある程度類推することが可能です。 また、心雑音は心臓が収縮するタイミングに聞こえる収縮期雑音と、心臓が拡張して血液を心臓内に流入させるときに聞こえる拡張期雑音に大別されます。心雑音が聞こえるタイミングを把握することも、心臓の疾患を類推する上でとても重要です。 最後に「過剰心音」について説明します。「過剰心音」とは、本来正常な心臓では聴取されないはずの音の総称です。代表的なものにⅢ音、Ⅳ音や心膜ノック音や心膜摩擦音、クリック音などがあります。 心臓はもともと正常状態でも聴診すれば、音が聞こえる臓器です。心臓が正常な状態で生理的に聞こえる心音は「正常心音」とも言われ、「ドックン、ドックン」と例えられる心臓の拍動音が、これに相当します。実際の聴診では「ドックン」よりは「ドッドン」と聞こえます。最初の「ド」に相当するのがⅠ音で房室弁の閉じる音、2番目の「ドン」に相当するのがⅡ音で大動脈弁の閉まる音に由来するとされます。人が建物内で部屋のドアを勢いよく閉めたとき「ドン」と音がしますが、これと似ています。 聴診という診察手技は、簡便にいつでもどこでも実施することが可能で、かつ患者さんの体を傷つけないメリットがあります。一方、聴診器の所見は標準化しにくい弱点があります。つまり、医師個人の主観が入ってしまう可能性がるのです。その原因として筆者が考えるのは2つの課題です。それは「聴診器の性能のばらつき」と「聴診する医師のスキル」です。 聴診器は基本的に医療機関で支給されることはなく、個々の医師が自費で購入します。どれくらいの性能の聴診器を購入するかは、各医師の判断にゆだねられています。筆者の経験上、聴診器はグレードによって、驚くほど聞こえてくる音が全く違います。しかし、いい聴診器をもっていても、それを使いこなす医師のスキルが必要です。 つまり、異常音を異常と認識できるか否かは、医師の聴診スキルにかかっています。医師が聴診できるようになるには、まず正常な音と異常な音を判別し、さらに異常音から類推される疾患や病態を想起できる必要があります。筆者も聴診スキルを高めるために、心音が収録されたCDを何度も聞いて学習した経験があります。 しかし、医師も人間ですから、個人差はあるかもしれませんが、加齢とともに聴力が低下する可能性は高くなります。このため、聴診能力は個々の医師の個人差が大きいと予想されます。 心臓超音波検査の登場により、心臓をリアルタイムで映像と音で検査できるようになりました。しかも心臓超音波は定量的に調べることが可能です。このため厳密に診断を下していく観点では、聴診器は心臓超音波検査には全く力が及びません。しかし、心臓超音波検査を使いこなすにはまた別のスキルが必要で、多くの診療科の医師がそのスキルを身に着けるのは現実的ではないでしょう。また、同検査機器の小型化が進んでいますが、未だに高額な検査機器であり、聴診器のように気軽に持ち歩くことは難しいでしょう。 外来で全患者さんに聴診器のように心臓超音波をあてることは、まだかなっていないのが現状です。その意味で、患者さんの異常を音で察知できて、診察室でも訪問診療でも場所を問わず、ひょいと首にかけて持ち歩ける聴診器は、私たち医師にとっては、仕事をする上で欠かせない相棒なのです。 医師 加藤開一郎


※2022年は、2022年10月の労働安全衛生規則の改正前後の有所見率を各期間で加重平均した推計値。 (2022年有所見率)=(2022年1~9月の有所見率)×0.75+(2022年10~12月の有所見率)×0.25 年に一度の健康診断を受けた後に手にする健診結果。健診で医師は、「異常なし」「要再検査」「要治療」などと判定します。そのうち「異常なし」以外の人を、有所見者と言います。 健診有所見率の推移 健康診断を受けた人のうち、有所見者の占める割合が有所見率です。この有所見率が今、6割に急接近しています。有所見者が自主的に医療機関に行くのが望ましいのですが、職場などから再検査や治療を受けるよう促されても、働き盛りの世代は忙しいことを理由に健康管理を後回しにするので病気を早期発見できなかったり、治療のタイミングを逃したりしてしまいます。 厚生労働省がまとめた定期健康診断実施結果によると、2022年の有所見率は58.3%となりました。過去からの推移を見ると1997年までは3割台でしたが、2008年に5割を超えました。それ以降、上昇傾向を続けています。 この定期健康診断実施結果は、常に50人以上が働いている事業所が実施する定期健康診断、いわゆる“職場の健診”の有所見率などを集計したもので、労働衛生行政の基礎資料となっています。事業所は、労働安全衛生法第66条に基づき、労働者に対して医師による健康診断を実施しなければなりません。一方で、労働者は事業所が実施する健診を受けなくてはならないとしています。 有所見率の上昇傾向は労働者の高齢化が影響していると言われています。2022年の検査項目別の有所見率では、血中脂質が31.6%と最も高くなりました。次いで、血圧が18.2%、肝機能検査が15.8%などとなっています。 都道府県別の有所見率 健診結果の有所見率を都道府県別で見ると、2022年は72.1%となった沖縄県が、12年連続でワーストを続けています。全国平均は58.3%でしたが、有所見率の高さは沖縄県だけの問題ではなく、すべての日本国民にとって対岸の火事ではありません。

肝臓疾患で毎年5万人が命を落としている 日本の肝臓疾患による死亡者数は年間5万人にのぼると推計されています。その多くが、「肝硬変」、または「肝細胞がん」による死亡です。肝臓疾患は、時間軸で大別すると、あるとき急激に肝臓障害を来す急性肝疾患と、長期間に渡り肝臓を障害する慢性肝疾患があります。この「慢性肝疾患」を背景に「肝硬変」や「肝細胞がん」を生じていきます。「肝硬変」や「肝細胞がん」で命を落とさないため、慢性の肝疾患に早く気付き、適切に対処することがとても大切になります。 「沈黙の臓器」の異常を知る 肝臓は「沈黙の臓器」という言葉を聞いたことがある方は多いと思います。肝臓表面の覆う被膜には痛みを感じる神経が走行(その方向に連なっている状態)していますが、肝臓内部には痛みを感知する神経がありません。このため、肝臓の内部でトラブルが生じても、なかなか症状として自覚することができません。このため、肝臓疾患に気付いたときには、すでに疾患が進行していたということも少なくありません。このような事態を避けるためにも健康診断(健診)の肝機能検査はとても重要です。 肝障害の鑑別疾患は多岐におよぶ ある症状や所見に対し、可能性が想定される疾患を「鑑別疾患」と言います。健診の肝機能検査の項目であるAST(GOT)やALT(GPT)、γ-GTPの上昇は「肝機能障害」、または「肝障害」「肝逸脱酵素上昇」「肝機能異常」などと表現の仕方が統一されていませんが、本稿では「肝障害」と表現していきます。下表に肝障害の原因となる主なものをリストアップしました。肝障害の原因は多岐にわたります。 肝硬変の症状 慢性の肝疾患は放置すれば、肝細胞が壊れていき、壊れた肝細胞の部分を埋めるかの可ように線維組織に置き換わっていきます。これを「肝臓の線維化」といい、肝臓の線維化が進行し、肝臓が硬くなった状態を「肝硬変」と呼びます。肝硬変はその重症度から代償性(※)肝硬変と非代償性肝硬変に分かれます。代償性肝硬変は、症状がないことも多いですが、非代償性肝硬変は、肝臓の機能低下による様々な症状が出現してきます。 ※「代償性」とは肝臓の機能が保たれ症状が現れないことが多く、「非代償性」は肝機能を代償することができない程度にまで悪化している状態 肝硬変で起きてくること 肝臓はアルブミンをはじめとするタンパク質を合成する役割がありますが、肝機能が低下した肝硬変の状態ではアルブミンが低下し、全身でむくみ(浮腫が)が起きやすくなります。また血液を固めるのに必須の凝固因子と呼ばれるタンパク質もまた肝臓でつくられますが、障害の進んだ肝臓ではこれが産生(生み出すこと)できないため、出血しやすくなります。また、肝臓には糖分を貯蔵し、血糖の調整にも関与していますが、肝機能が低下すると低血糖を来すこともあります。これ以外に非代償性肝硬変になると、さらにさまざまな合併症が出現します。 肝硬変が進行すると 肝性脳症は非代償性肝硬変の代表的な合併症の1つです。肝臓はタンパク質の合成と同時に様々な物質の分解や無毒化を担っている臓器です。肝硬変ではアンモニアをはじめとする老廃物を処理ができなくなり、これが脳神経に影響し、精神状態や意識状態に異常を来します。また、肝硬変では腹腔(腸管や腹部臓器の間のスペース)に腹水が溜まり、お腹が膨れあがり非常に苦しい思いをします。 肝硬変は多臓器不全の原因に? 通常は腸管を巡った血液は門脈という血管に集まり、肝臓の中を通過しますが、肝硬変に至ってしまうと、肝臓の中を血液が通過するのに抵抗が生じ、門脈圧亢進症という病態が生じます。腸管からの血液がうまく肝臓に戻れなくなる門脈圧亢進症は、食道や胃の静脈を拡張させ胃・食道静脈瘤になり、時にこれらの静脈瘤は破裂し、吐血や下血を生じます。さらに門脈圧亢進症は脾臓に影響を及ぼし、脾機能亢進症という状態となり、血小板減少や白血球数減少を引き起こします。血小板減少により全身で出血しやすくなり、白血球減少のため感染症に罹患しやすく、さらに重症化しやすくなります。さらに門脈圧亢進症は、肺の微小血管を拡張させ低酸素血症、呼吸困難を引き起こします。近年は肝硬変のような重症肝疾患が、腎障害の原因となることが判明し、これを肝腎症候群と呼びます。 つまり、肝硬変が進行すると脳、肺、腎臓、血球など、生命維持するための主要臓器に悪影響が出現し、生命を維持することが困難となってきます。肝硬変は患者さんにとって、非常に苦しい状況をもたらします。そして肝硬変患者さんの半数が肝臓がんを合併しているといわれ、特にC型肝炎、B型肝炎による肝硬変の患者さんはハイリスクになります。 このような状況を回避するためにも、まずは肝臓の異常を検知し、次に「肝臓の線維化」を確認し、できる限り肝硬変への進行を防いでいく必要があります。≪引用参考文献≫肝硬変診療ガイドライン2020(改定第3版)NAFLD/NASH診療ガイドライン2020(改定第2版)B型肝炎治療ガイドラインC型肝炎治療ガイドライン肝癌診療ガイドライン 医師 加藤開一郎

前回のコラムでは、心臓のサイズが大きくなる「心拡大」と心臓の壁が厚くなる「心肥大」の用語の違いをお話しました。今回は「心拡大」と病気との関わりを深掘りしてお話していきたいと思います。 健康診断の際の異常所見の1つに心拡大があります。心臓には右心房、右心室、左心房、左心室の4つの部屋があり、いずれかの部屋が大きくなると、胸のレントゲン検査で心臓が大きく映る心拡大が起きてきます。 心拡大の原因を考えるとき、真っ先に思い浮かべるのは心不全です。その他にも心臓のまわりの膜に液体が溜まる心嚢液貯留という病態や、心臓の筋肉の異常に由来する拡張型心筋症という疾患でも心拡大が見られます。しかし、頻度的には心不全が心拡大の原因の多くを占めます。心不全については、その原因はさまざまですが、いずれも心臓のポンプ機能が低下した状態です。 心臓は血液を環流させることが役割ですが、心不全となり血液を心臓から血液を動脈にうまく拍出(はくしゅつ)できなくなると、心臓は心拡大を来してきます。もし健診で心拡大を指摘されたら、過度に心配する必要はありませんが、心不全や心嚢液貯留といった重要な病態が示唆されていることもありますので循環器科を受診し、すみやかにその原因を調べていくことが重要です。 留意していただきたいのは、心不全は初期段階では、無症状が多いことです。しかし、無症状の心不全も、それを放置すれば、心不全は癌のように、やがて進行(悪化)し、自覚症状が出現します。これを症候性心不全と言います。症候性心不全のステージになると、心不全は元に戻らない可能性が出てきます。 さらに大切なのは心不全を来している原因を突き止め、その原因に応じた対処をすることです。「心不全」という言葉は心臓の状態を表す用語で、その心不全を来たす原因は、さまざまです。下の表は心不全を来す疾患の例ですが、心不全を来す原因は多岐にわたることが分かります。もし、心拡大を指摘されることがありましたら、重要な疾患が潜んでいる場合もありますので、放置せず早期に受診することをお勧めします。 【心不全の原因例】 <心筋の異常による心不全> □虚血性心疾患 □心筋症:肥大型心筋症、拡張型心筋症、拘束型心筋症 拘束型心筋症、不整脈原性右室心筋症、緻密化障害、たこつぼ型心筋症 □心毒性物質:アルコール・重金属 薬剤(抗がん剤・免疫抑制剤・抗うつ薬・抗不整脈薬 ・NSAIDS・麻酔薬) □感染症:ウイルス性心筋炎、細菌性心筋炎、リケッチア感染症、シャーガス病など □免疫疾患:関節リウマチ、全身性エリテマトーデス、多発性筋炎、 混合性結合組織病 □妊娠:周産期心筋症 □浸潤性疾患:サルコイドーシス、アミロイドーシス、ヘモクロマトーシス、 悪性腫瘍 □内分泌疾患:甲状腺機能亢進症、クッシング病、褐色細胞腫、副腎不全、糖尿病 □先天性酵素異常症:ファブリー病、ポンぺ病、ハーラー症候群、ハンター症候群 □筋疾患:筋ジストロフィー、ライノパチー <血行動態の異常による心不全> □高血圧 □弁膜症・先天性心疾患 □心膜の異常 □高心拍出性心不全:重症貧血、甲状腺機能亢進症、パジェット病、妊娠、脚気心 □体液増加:腎不全・輸液過多 <不整脈による心不全> □頻脈性不整脈 □徐脈性不整脈 ※引用改変:急性・慢性心不全診療ガイドライン(2017年改訂版) 医師 加藤開一郎

つくばセントラル病院産婦人科担当部長長田佳世医師 子宮頸がんとは、子宮頸部(膣につながる部分)にできるがんのことです。子宮頸がんの発生には、その多くにヒトパピローマウイルス(HPV:Human Papillomavirus)の感染が関連しています。HPVは性交渉で感染することが知られています。多くの場合、感染しても免疫によって排除されます。 ところが、HPVが排除されず感染が続くと、一部に子宮頸がんの前がん病変や、子宮頸がんが発生すると考えられています。そこで、子宮頸がんの発生と関連が深い一部の型のHPV感染を予防するワクチンが接種可能になっています。 ■HPV(ヒトパピローマウイルス) ワクチンとは? 日本で年間、約1 万人が罹患する子宮頸がんをはじめとするHPV関連疾患の原因となるHPVの感染を予防する目的で開発されたワクチンです。 ■HPV ワクチンは、本当に子宮頸がんを予防できるのでしょうか? 「HPVワクチン接種が子宮頸がんを減らした」という報告が海外から相次いでいます。スウェーデンでは、17 歳未満に接種した群で、子宮頸がんになるリスクが88%減少しました。WHO(世界保健機関)はワクチン接種と検診で子宮頸がんは撲滅できると宣言しています。先行して接種が始まったオーストラリアでは2060 年には「子宮頸がんが撲滅」する世界最初の国になると言われています。 ■日本ではHPV ワクチン接種が出来るのでしょうか? 小6から高1相当の女子は定期予防接種のため、無料で接種出来ます。2022年4月から3年間、キャッチアップ接種として(1997年度から2005年度生まれまで)接種費用が助成されます。2023年4月からはより広い範囲のウイルス型をカバーできる9価ワクチンが定期接種、キャッチアップ接種で使えるようになりました。また、15歳未満(15歳の誕生日の前日)までに1回目の接種をした場合には、2回の接種プログラムとなり、より負担が少なくなります。 若い時の接種が望まれますが、20 代半ばまでは接種の有効性が高いと言われています。HPV 感染は、子宮頸がんだけではなく、中咽頭がんや肛門がん、陰茎がんなど、男性も罹るがんの原因になります。海外では男女ともに、定期接種になっている国がたくさんあり、日本でも男性の接種は可能です。 ■HPV ワクチンは怖いワクチンなので打たない方がよいでしょうか? 導入された当初、接種後に「歩けない」「けいれんした」などの報道がされました。その後の国内外の調査で、それらの症状がワクチン接種していない方や男性でも起きることがあり、頻度は非常に少ないことがわかりました。 ただ、少数ですがワクチン接種後に体調不良になられる方はいらっしゃいます。他のワクチンでも起こることがあり、「ワクチン接種後ストレス反応」と呼ばれています。痛みに不安がある場合には、横になって接種をするなどの対策を取ることが勧められます。 接種後しばらくしてから倦怠感やしびれ・痛みなどの症状が出た場合、別な病気が隠れていないか検査などをします。大多数の方は時間が経つと自然に回復します。軽い運動なども効果的なようです。 ■是非、ワクチン接種をご検討ください。 日本では若い方の子宮頸がんが増えています。命だけではなく、子どもを持つという当たり前の希望を奪うのが子宮頸がんです。ワクチン接種をご検討ください。当院でも接種可能です。中学生までは小児科、高校生以上は産婦人科で対応いたします。 【参考となるサイト】日本産科婦人科学会 「子宮頸がんとHPV ワクチンに関する正しい理解のために」https://www.jsog.or.jp/modules/jsogpolicy/index.php?content_id=4

総合大雄会病院 副院長 寺沢彰浩医師 日本人の死因の第一位はがんです。それに次ぐのが循環器疾患※1である心疾患です。その約40%は「心不全」によるものとされています。今後さらなる高齢化社会を迎えようとしている中で、心不全による入院数や死亡率は増加の一途をたどっています。そんな怖い病気「心不全」についてご説明いたします。 総合大雄会病院 循環器内科のサイトは以下です ↓ https://www.daiyukai.or.jp/department/junkanki/ ▽心不全とはどんな病気ですか? 心臓は、24時間休まず、酸素や栄養分を含む血液を全身へ送り出すポンプの役割を果たしています。日本循環器学会と日本心不全学会は心不全を「心臓が悪いために、息切れやむくみが起こり、だんだん悪くなり、生命を縮める病気」と定義しています。心不全はその原因、症状、重症度は人によってそれぞれ違います。 ▽心不全の原因はなんですか? 心不全にはさまざまな原因があります。心臓へ血液を送る血管(冠動脈)が詰まる心筋梗塞や狭心症、高血圧、心臓には血液を一方向に流れるように弁がありますが、その弁に障害を来たす弁膜症、心拍動が異常となる不整脈、心臓の筋肉自体が障害となる心筋症などがあります。 ▽心不全になるとどんな症状がでますか? 初期に見られる症状は運動時の息切れや、両足のむくみです。心不全になると心臓は体に必要な血液を送れなくなります。そのため、階段を登ったり、動いた時に息切れがしたりするようになります。疲れやすくなることもあります。 また、腎臓への血液の流れが低下して、体に水分がたまり、足の甲やすねあたりがむくんだりします。さらに進行すると体の中で血流が滞る(うっ滞)がひどくなり、安静時でも息苦しくなったり、苦しくて横になれなかったりする起坐呼吸※2の状態になることもあります。息切れやむくみが出現するようでしたら、お近くの医療機関、かかりつけ医にご相談されることをお勧めします。 ※1 循環器疾患とは、⾎液を全⾝に循環させる臓器である⼼臓や⾎管などが正常に働かなくなる疾患で、⾼⾎圧・⼼疾患(急性⼼筋梗塞などの虚⾎性⼼疾患や⼼不全)・脳⾎管疾患(脳梗塞・脳出⾎・くも膜下出⾎)・動脈瘤などに分類される。 (出典 厚生労働省 e-ヘルスネット) ※2 起坐呼吸(きざこきゅう):からだを横にすると、重力のために下半身にたまっていた血液が急に心臓にもどり、肺うっ血が強くなるため呼吸が困難になる。それに対して、体を起こして座ると心臓に戻る血液量が減り、心臓への負荷が軽減することで呼吸が楽になる状態を指す。

【プロフィール】 神田生まれの江戸っ子。おせっかいな性格で、人々の健康を願っている。お祭り、お風呂が大好き。 趣味は「健康の知識」を集めること。 8月10日(ハート)生まれ/年齢、性別不明/身長90cm、体重13kg これからどうぞよろしくお願いします。

紛らわしい健診所見の用語 今回は心臓の形態に関する健康診断などでの所見についてお話しいたします。 健診や人間ドックの所見で「心拡大」や「心肥大」と書かれたことがある方もいると思います。どちらも心臓の形態を表現する用語ですが、「心拡大」と「心肥大」を混同されている患者さんが少なくありません。しかし、「心拡大」と「心肥大」は、意味するところが全く異なりますし、想定する疾患も大きく異なります。以下の表をご覧ください。 「心拡大」は文字通り心臓全体の大きさが拡大した状態を指します。医師から「心臓が大きくなっています」と言われた場合は、この心拡大を意味します。心拡大の有無を判断する方法は胸部レントゲンです。 しかし、ここで疑問が浮かびます。体が大きい人と小柄な体格の人の心臓のサイズを比べたら、体格が大きい人のほうが心臓の大きさの絶対値が大きいと考えるのが自然です。 この課題に対し、臨床現場では心胸郭比という指標を利用しています。心胸郭比は心臓の横幅を胸の横幅で割った数値です。一般には心胸郭比50%以上を心拡大の有無の目安としています。すなわち胸の横幅の半分以上を心臓の横幅が占めていれば、心拡大の可能性が疑われます。 このように肺の検査だと思われがちな胸部レントゲン検査ですが、実は肺だけをみているのではなく、心臓の形態と心臓とつながる大動脈、肺動脈、肺静脈なども観察しています。言い換えれば、健診で受ける胸部レントゲン検査は、肺疾患だけではなく、循環器領域の疾患の存在を知る上でとても重要な検査ともいえるのです。 次に「心肥大」ですが、心肥大は「心臓肥大」とも言われ、心臓の壁が厚くなった状態を指します。心臓の壁は主に心筋で構成されますので、「心肥大」といえば、一般的には心筋が厚くなった状態を指します。上述の通り、心拡大は胸部レントゲンで確認できますが、心臓の壁の厚みは、レントゲン画像では知ることができません。 心肥大の有無は、心臓超音波検査で心臓に直接、超音波をあてて確認します。少し詳しい話になりますが、心筋の厚みが増すとき、心臓の外側に向かって筋肉が厚くなるのではなく、心臓の内腔に向かって筋肉が厚みを増していくことが多いです。 このため、心臓のサイズは正常なのに、心臓超音波検査で調べたら、心肥大のことがあります。心臓の壁が明らかな厚みを帯びてくると、心電図にも変化が出てくる場合があります。その場合、心臓超音波検査をしなくても、心電図所見から「心肥大疑い」となる方もいます。 ご自身の健診の所見や病気を理解する上で、まずは用語の意味を正確に知ることが大切です。本コラムをお読みいただき、医師に過去にかかった病気を聞かれたとき、心拡大と心肥大を区別して答えられるようになるのではないでしょうか。 次回以降は「心拡大」、「心肥大」が見られたとき、どのような疾患が想定されるのか、その原因にフォーカスしていきます。 医師 加藤 開一郎

変形性膝関節症とは、膝関節を覆っている軟骨がすり減り、軟骨と軟骨の間にあるクッションの役割をしている半月板が炎症を起こすことで発症する病気です。日本国内に約700万~1,000万人の患者さんがいると言われ、女性が男性の1.5~2.0倍の数を占めています。 初期はあまり症状を感じないこともありますが、進行すると、膝の痛みや階段の昇り降りが困難となり、さらに悪化すると安静にしている時にも痛みがとれないこともあります。また膝関節に炎症が起きていると関節包に水が溜まり、膝が腫れることもあります。 軽度の場合は鎮痛薬を使用したり、膝関節内にヒアルロン酸を注射したりします。また大腿四頭筋強化訓練、関節可動域改善訓練などの運動リハビリテーションや、膝を温めたりする物理療法をします。このような治療でも治らない場合は手術治療も検討します。これには関節鏡(内視鏡)手術、高位脛骨骨切り術(骨を切って変形を矯正する)、人工膝関節置換術などがあります。 社会医療法人駿甲会 コミュニティーホスピタル甲賀病院澤野浩副院長 人工関節置換術について 運動療法や薬物療法、装具療法などで痛みが取れない場合やすでに関節が壊れて動かなくなってしまっている場合は、人工関節に置き換え、運動機能を取り戻す手術をします。人工関節の最大のメリットは「痛みの除去」と「生活の質の向上」です。※痛みの状態については個人差があります。手術に100%ということはなく、合併症を伴う可能性もあります。関節の痛みにお悩みの方は、整形外科・リウマチ科までお気軽にご相談ください。 日本整形外科学会のホームページ(https://www.joa.or.jp/public/publication/pdf/knee_osteoarthritis.pdf)で、変形性膝関節症の予防・治療のための運動療法が紹介されています。 <Point1>膝を支える筋肉を鍛えましょう 1.太ももの前の筋肉を鍛える方法① ①椅子に腰かける②片方の脚を水平に伸ばす③5~10秒そのままでいる(息は止めない)④元に戻す 2.太ももの前の筋肉を鍛える方法② ①脚を伸ばして座る②膝の下に置いたタオルや枕を押す③5~10秒そのままでいる(息は止めない)④力を抜く 3.太ももの外側の筋肉を鍛える方法 ①横向きに寝る②上の脚を伸ばしたまま股を開くようにゆっくり上げる③5秒ほどそのままでいる(息は止めない)④ゆっくり下ろす 4.脚全体の筋肉を鍛える方法 ①肩幅より少し広めに脚を開いて立つ②椅子に腰かけるようにお尻をゆっくりと下ろす③膝は曲がっても90度を超えないようにする④ゆっくりと膝を伸ばす <Point2>膝の動きをよくしましょう 1.膝の曲げ伸ばしをよくする方法① ①脚を伸ばして座り、かかとの下にタオルなどを置く②かかとをゆっくり滑らせて、膝をできる限り曲げる③かかとをゆっくり滑らせて、膝をできる限り伸ばす 2.膝の曲げ伸ばしをよくする方法② ①湯船の中に脚を伸ばして座る②かかとをゆっくり滑らせて、膝をできる限り曲げる③かかとをゆっくり滑らせて、膝をできる限り伸ばす 3.膝の裏の硬さをとる方法 ①脚を伸ばして座る②膝に力を入れ、爪先を伸ばして5秒ほどそのままでいる(息は止めない)③膝に力を入れ、爪先を反らせて5秒ほどそのままでいる(息は止めない) ※変形性膝関節症の症状は人によって異なります。運動療法は続けることが大切ですが、詳しい運動の内容や回数はかかりつけの先生とよく相談してください。

つくばセントラル病院脳神経内科部長 高橋良一先生 「眠ろうとしてもなかなか寝付けない」という不眠の体験のある方がほとんどではないでしょうか。心配事や試験・発表会の前日、熱帯夜など眠れない原因はさまざまですが、通常は長期間、その状態が持続せずに睡眠がとれるようになります。 しかし、不眠が1か月以上にわたって続く場合があります。不眠が続くと、日常生活での不調が出現するようになります。日中のだるさや意欲・集中力低下、抑うつ、めまい、食欲不振などさまざまな症状があり、「長期間不眠が続き、日中に精神や身体の不調を自覚して生活の質が低下する」とき、不眠症と診断されます。 不眠症は次の4つのタイプがあります。なかなか寝付けない「入眠障害」、眠りが浅く何度も目が覚める「中途覚醒」、期待した時間より早く目が覚める「早朝覚醒」、睡眠の満足感が得られない「熟眠障害」です。脳神経内科外来で診療することが多い高齢の方は、とりわけ中途覚醒で悩むケースが多いです。 日本人を対象にした調査で、5人に1人が「何らかの不眠がある」と回答しており、60歳以上の方では約3人に1人で睡眠問題があるといわれています。頻度の高い症状で、診察室で不眠の悩みをお聞きすることは非常に多いです。 「出口の見える不眠治療」が重要視 不眠症については、睡眠時無呼吸症候群や、むずむず脚症候群とも呼ばれる主に下肢に不快な症状を感じるレストレスレッグス症候群、うつ病のような特別な原因がないか考えることからはじめています。 薬物治療に入る前に、「夕方以降カフェインやアルコール摂取を避ける」、「寝室は寝る目的のみに使用する」など生活習慣の見直しも重要です。睡眠について知識を得たいときには、厚生労働省のホームページの「健康づくりのための睡眠指針2014」(※)も参考になります。同指針は、「睡眠12箇条」を掲げています。 【健康づくりのための睡眠指針2014 睡眠12箇条】 1.良い睡眠で、からだもこころも健康に。2.適度な運動、しっかり朝食、ねむりとめざめのメリハリを。3.良い睡眠は、生活習慣病予防につながります。4.睡眠による休養感は、こころの健康に重要です。5.年齢や季節に応じて、ひるまの眠気で困らない程度の睡眠を。6.良い睡眠のためには、環境づくりも重要です。7.若年世代は夜更かし避けて、体内時計のリズムを保つ。8.勤労世代の疲労回復・能率アップに、毎日十分な睡眠を。9.熟年世代は朝晩メリハリ、ひるまに適度な運動で良い睡眠。10.眠くなってから寝床に入り、起きる時刻は遅らせない。11.いつもと違う睡眠には、要注意。12.眠れない、その苦しみをかかえずに、専門家に相談を。 不眠症の薬物治療については、「薬を使うとやめられなくなる」「目を覚ましづらくなる」など抵抗を感じる方も多いと思います。新しく開発された薬剤については、依存性や退薬症状(中止するときにおこる副作用)が少ないものがあります。オレキシン受容体拮抗薬は、新しい効き目の睡眠薬で、覚醒に関わるオレキシンの効果を減らすことで自然な睡眠の導入を目指す薬剤です。効果が比較的長時間持続するため、「中途覚醒」への有効性が期待でき、薬剤を中止するときに起こる「反跳性不眠(突然服用を中止すると服用前より強い不眠が現れるようになること)」のリスクも低いといわれています。 こうした新規薬剤の登場により、治療の導入時から、不眠が改善したら薬を減量・中止することを意識した「出口の見える不眠治療」が重要視されています。不眠症について、睡眠薬の長期間の投与や、多剤併用をなるべく避けて治療を目指したいと考えています。 ※厚生労働省のホームページの「健康づくりのための睡眠指針2014」https://www.mhlw.go.jp/file/06-Seisakujouhou-10900000-Kenkoukyoku/0000047221.pdf 【お知らせ】不眠症治療は脳神経内科では扱っておりませんので、セントラル総合クリニック 一般内科にご相談ください。

「認知症」という言葉は、認知機能が低下した状態を指しますが、その原因になる疾患や病態は多岐にわたります。一般的には認知症と言えば、アルツハイマー型認知症や脳血管性認知症、レビー小体型認知症をイメージされる方が多いかもしれません。認知症を診療する医師にとって重要なことは、上記のような代表的な認知症以外の「治療が可能な認知症」の疾患を見つけ出すことです。 以下の疾患は、その疾患を治療することで認知症の症状が改善、または治る可能性がある「治療が可能な認知症」の例です。医師は認知機能低下を訴える患者さんを初めて診療するとき、下記に挙げたような疾患が隠れていないかチェックする必要があります。きちんと検査もせずに、常用薬の確認をしないで認知症治療薬が処方されてしまうことは避けなければなりません。 治療が可能な認知機能低下を来す疾患例 ▢ 栄養障害(ビタミンB1欠乏症 、ビタミンB12欠乏症、葉酸欠乏、ビタミンD欠乏症)▢ 甲状腺機能低下症▢ 電解質異常▢ 脳炎▢ 神経梅毒▢ ヒト免疫不全ウイルス(HIV)感染▢ 特発性正常圧水頭症▢ 反復性低血糖▢ 脳腫瘍▢ 脳血管炎▢ 慢性硬膜下血腫▢ せん妄▢ うつ病▢ 特殊なてんかん▢ 薬剤誘発性認知機能障害 上記のような基礎疾患による認知症を見逃さないために、認知症の患者さんの診療においては、頭部の画像検査、血液検査で肝障害や腎障害の有無、甲状腺機能、電解質(カルシウムを含む)、ビタミンB1、ビタミンB12、葉酸のチェックが推奨されています。また、可能性がある場合は、HIVや梅毒の検査を実施することも必要です。 盲点になりやすいのは、薬剤による認知機能の低下の薬剤誘発性認知機能障害です。高齢になると薬剤を分解排泄する肝臓や腎臓の機能が低下し、認知機能低下を招きやすくなることがあります。特に多くの種類の薬剤を併用している場合、薬剤性の認知機能低下が生じやすいとされます。特に抗コリン作用を有するフェノチアジン系抗精神病薬、ベンゾジアゼピン系の抗不安薬、三環系抗うつ薬は認知機能低下を招きやすいとされ、それ以外にも日常的に使用される薬剤でも、認知機能低下を誘発する可能性のある薬剤は沢山あります。このため、認知機能の低下が気になったら、医師に使用している薬剤を確認してもらうことも大切です。 認知機能低下を誘発しやすい薬剤 【向精神薬】▢ 抗精神病薬▢ 催眠薬(睡眠薬)▢ 鎮静剤▢ 抗うつ薬【向精神薬以外の薬剤】▢ 抗パーキンソン病薬▢ 抗てんかん薬▢ 循環器病薬(ジギタリス・利尿剤・一部の降圧剤)▢ 鎮痛薬(オピオイド・非ステロイド性抗炎症薬)▢ 副腎皮質ステロイド▢ 抗菌薬(抗生物質)、抗ウイルス薬▢ 抗腫瘍薬▢ 泌尿器病治療薬(過活動膀胱の治療薬)▢ 消化器病薬(H2受容体拮抗薬、抗コリン薬)▢ 喘息治療薬▢ 抗アレルギー薬(抗ヒスタミン薬) ※引用改変:認知症診療ガイドライン2017 P47https://www.neurology-jp.org/guidelinem/degl/degl_2017_02.pdf 医師 加藤 開一郎

大腸がんになる人は40歳代から増え始め、国立がん研究センターの2019年のデータによると一生涯で男性は10人に1人、女性は12人に1人が診断されると推定されています。検診で要精密検査(要精検)と判定されても結局、医療機関を受診せず、早期治療の機会を逸しているケースもあるでしょう。 大腸がんの早期がん(ステージ1)で治療すれば5年相対生存率(全がん協生存率、2011年~2013年診断症例)は98.8%だが、進行がん(ステージ4)の段階では23.3%に低下します。 大腸がん検診で国が推奨しているのが便潜血検査です。大腸にがんやポリープなどがあると、便が動くのに伴って組織が擦れて出血することがある。その血液を調べることで大腸がんの発症リスクを判定します。 感度をより高くするために今は、2日間の便を採取する「2日法」が一般的となっています。科学的根拠(エビデンス)に基づく検査方法です。 知っておきたい便潜血検査 ・1980年代後半、免疫便潜血検査法(便ヘモグロビン法)を国内で開発・ヒト以外の動物ヘモグロビンにはほとんど反応しない(猿類を除く)・ときに容器からあふれんばかりの糞便が検体として届けられるが、 説明書に記載されている程度の量を採便棒で採取を・検体は採便棒で、糞便の表面を幅広くまんべんなくこすり取る・2日法の1日目の検体採取後に、便秘などで採取できない場合でも、 両日分が検査日含め7日以内になるのが望ましい・採取後は冷蔵保管が最も良いが室温保管の場合25℃以下の冷所保管。(協力:福山臨床検査センター 金光弘幸・エフエムエルラボラトリー東京所長) 大腸がん検診受診率はここ数年で少しずつ上昇し、厚生労働省の2019年の国民生活基礎調査によると男性47.8%、女性40.9%ですが、検診受診率は従来の国の目標の50%に届いていません。2023年度から始まる国の第4期がん対策推進基本計画は新たな目標を60%としました。

メディカル・データ・ビジョンは、当社が目指す未来の姿を示す動画を制作いたしました。夫のやまとさんが「カルテコ」を使って自身や両親、家族の一員であるペットの健康状態を把握する場面から始まります。妻のさくらさんが体調の異変を感じる場面に転換し、医師・患者の双方が情報を持っている診療の場面を表現しています。動画は未来の世界を描いていますが、技術の進歩は目覚ましく、そう遠くない未来に、真にcするかもしれません。 https://www.youtube.com/watch?v=bikMCOsZ3oY

アレルギー性鼻炎の薬物治療では抗ヒスタミン薬が代表的ですが、現在ではステロイドの点鼻薬など多くの選択肢があります。 しかし、薬物治療において大事なのは自宅で生活しながら医師に指示された通り毎日服用することが出来るかどうかです。 今回はアレルギー性鼻炎の治療方法について、国立病院機構 三重病院 耳鼻咽喉科 増田 佐和子先生に解説していただきます。 https://doctorbook.jp/contents/453 (URLをクリックすると動画を視聴できます)

気軽に相談できにくい身体のトラブルの一つに、排尿に関わるものがあります。40歳を過ぎると、トイレが近くなるという女性が増えるようですが、それには過活動膀胱という病気が関わっていることもあります。今回は、過活動膀胱について、かしわ腎泌尿器クリニックの大林 広樹先生よりお話を伺いました。 https://doctorbook.jp/contents/458 (URLをクリックすると動画を視聴できます)

健康指導が一番大切 健康診断を終えるとそれだけでほっとしてしまう、結果が届いて安心してしまう、そういう方が多いのではないでしょうか。健診で大切なことは、結果をきっかけにして今後、何をすればよいか考えることだと思っています。 賛育会病院の健康管理クリニックで実施している健康診断および人間ドックでは、特に診察時の健康指導を大事に考えており、医師が一人ひとりの診察および検査結果をもとに丁寧に説明しています。一般健診の方でも、前回の結果などを踏まえて必要な指導をします。受診したら終わりの健診ではなく、1年に一度しっかりとご自身の体と向き合う機会にしていただきたいと願っています。 社会福祉法人賛育会 賛育会病院 健康管理クリニック島美奈子室長(助産師、看護師) 健診は生活習慣改善のスタートライン 健診で生活習慣病に関連する所見が認められる方には、帰り際にお声掛けをして、看護師が日常生活でのアドバイスをしています。例えば、体重増加が気になる方には、① 体重測定記録(レコーディングダイエット)② 食事はよく噛んでゆっくり食べる、まずは今より5分時間をかける③ 食後はすぐ横にならず洗い物など家事をする④ 寝る前2時間前には食事はとらないようにする などです。 普段の生活行動を少し変えて、継続することが何より大切ですからね。先日も、仕事に戻らなければならないので急いでいるという受診者さんに5分だけ下さいとお願いして、お話しさせていただきました。すると、「1年後には良い結果になるように頑張ります」と言ってくださいました。なぜ生活習慣改善が必要なのかが腑に落ちれば、自分事として真剣に受け止めてくれる方が多いですね。 カルテコを利用して ご説明の際に、「カルテコ」に登録されている方は、昨年までの健診結果を見ながら今回の結果を比較して、目標設定も一緒に考えられる点がいいですね。 とりあえず聞いてみてください 「間食がやめられない」「どんな食事をとったらいいのか」「どんな運動をしたらいいのか」など、先生には聞けないさまざまな相談があります。私たち医療従事者は、受診者さんの行動変容のきっかけになり、ご自身の健康に関心を持つ方が増えることを願っています。些細なことでも相談していただき、楽しく生活習慣の見直しに取り組んでいただきたいと思います。

2040年に向けた診療体制トランスフォーム~大腸内視鏡検査にAI診断を導入する取り組み 新型コロナウイルスの感染症法上の位置付けが2類相当から5類に変更される見通しとなりました。この3年間において、「パンデミック」という表現も市民権を得るようになりました。そもそもその語源はギリシャ語のpandemos(pan「全て」、demos「人々」、of all the peopleとの意味)。この国は2040年に高齢者人口がピークに達し、それに伴う各種疾患の増加が予想されています。近未来に遭遇する、真の意味でのパンデミックにいかに対峙するか、医療を担う各病院のこの問題への取り組みが注目されています。このコラムではつくばセントラル病院の各疾患のパンデミックへの取り組みを紹介いたします。 社会医療法人若竹会つくばセントラル病院院長 金子剛(消化器内科医) トップバッターはつくばセントラル病院の消化器内科医・金子剛です。私が担当する消化器領域において、大腸がんは最も大きな問題の一つで、日本におけるがん死の第2位、そのほとんどが老年および生活習慣が原因とされ、今後も増加することが確実な疾患です。当院では2021年8月に大腸内視鏡検査にAI(人工知能)診断を導入、上野卓教消化器内科部長とともに、大腸がんの早期発見および見逃し防止という取り組みをしています。 つくばセントラル病院が採用しているAI診断技術(NEC製wisevision)には、1万2000例の大腸腫瘍の画像がディープラーニングされています。これは20年程度のベテラン医師のキャリアに匹敵します。つまり当院で実施する内視鏡検査においては、生身の医師と機械の医師の2人体制で検査をしていると言えるでしょう。報告によると大腸内視鏡検査での腫瘍性病変の見逃しは20%程度あるとされています。当院ではその確率をAIにより最小化したいと考えています。これはフェイルセーフ(fail safe)の概念の導入で、ヒューマンエラーと呼ぶ人的ミスを、AI技術で未然に防ごうというものです。 具体的には大腸内視鏡検査をする際、AI診断ソフトウエアも同時に起動させます。内視鏡を肛門から直腸内に挿入し、盲腸に達したら空気を入れて腸を膨らませ、内視鏡を引き抜きながら管腔内の粘膜をくまなく観察します。そこでAIのサポートを併用します。AIは病変と疑われる部位を自動検知、場合によっては施術者である内視鏡医より先にポリープなどの病変を「ピッ」という警告音で知らせます。 もちろんAI診断は完ぺきではなく、発展途上の技術です。その一例として過検知といって、病的意義のない所見に対し警告音を発することもあります。一般に検査技術とは「感度」と「特異度」とのバランスです。いくら「感度」が高くて、なんでも病変だと指摘すればいいのではなく、逆に病変ではないと示す「特異度」も併せて高くなくてはいけません。AI診断では「特異度」のさらなる向上が課題です。 このように当院の大腸内視鏡検査では積極的にAI診断を活用していますが、今のところあくまで内視鏡医のサポートとして利用しており、病変の良・悪性の診断には内視鏡医の眼力(診断力)が一番です。ただ、AI診断を導入することで、誰でも等しくベテランの目利きを得られるという、患者さんへの診断技術の「均てん化」が図れると考えています。 大腸がん検診のスクリーニング検査である便潜血検査で要精密検査だったと連絡があると、皆さんは不安になるかもしれません。今や大腸がんの早期発見の第一選択は大腸内視鏡検査です。当院ではその検査において内視鏡医とAI技術がタッグを組んで、病変を早期に発見かつ見落とさないよう心がけていますので、安心して二次検診を受けてください。

筆者が診療に携わる中で、最も怖いと感じてきた疾患が脳卒中です。その理由は、脳卒中は非常に急に発症し、突然、人を寝たきりにしてしまう疾患だからです。 歩いたり、食べたり、話したり、今まで人間として当然のようにできたことが、ある日を境に、できなくなるのが脳卒中です。脳卒中はある日、不意に襲いかかってくる疾患であるため、人は何も準備をすることができず、人生が一変してしまいます。後遺症が残ると、当人だけではなくご家族の生活にも大きな影響を来します。その意味において、筆者は、がんよりも怖い疾患だと感じています。 脳卒中には、いくつか種類がありますが、大きく分けると、脳の血管が詰まる脳梗塞と、脳の血管が破裂し出血する脳卒中に大別されます。どちらも脳の組織がダメージを受けることで、手足が麻痺して歩行ができなくなったり、ろれつが回らなくなったり、あるいはふらついて歩行ができなくなったり、視野が半分かけたりするなどの症状が出ます。 脳梗塞には動脈硬化が原因のアテローム血栓性脳梗塞やラクナ梗塞があります。アテローム血栓性脳梗塞は、比較的大きな脳動脈が閉塞することで起きる脳梗塞で、治療が遅れると日常生活に支障をきたす後遺症を残すことが少なくありません。 一方、ラクナ梗塞は同じ動脈硬化性の脳梗塞ではありますが、比較的軽症で済む場合もあります。動脈硬化が原因の脳梗塞は、高血圧や糖尿病、脂質異常症、喫煙、大量飲酒がリスクとなります。逆に若年時より、これらの危険因子に対処することで、動脈硬化性の脳梗塞に至るリスクを減らせます。動脈硬化は長い年月をかけて進行します。大切なのは健診などで動脈硬化のリスクを指摘されたら、若年時からしっかり対処することです。強くお伝えしたいのは、高齢になって動脈硬化が進んでから対処するのでは遅いということです。 脳梗塞には、動脈硬化が原因でない脳梗塞もあります。それが心原性脳塞栓症と呼ばれるもので、心臓内にできた血液の塊(血栓)が、脳の血管に流れてしまい、脳の動脈をつまらせてしまうのです。心房細動と呼ばれる不整脈を持つ人や、心臓弁膜症、心臓奇形を持つ人はリスクが高くなります。心房細動は高齢になるほど出現しやすくなり、年を重ねるほど心原性脳塞栓症のリスクは高まります。なお、心房細動が確認された場合、脳梗塞のリスクを点数化し、リスクが高いと判断されれば、心臓内で血栓ができるのを防止できる抗凝固薬を使用し、脳梗塞を予防することができます。 今回は脳卒中の中でも脳梗塞を中心についてまとめました。脳卒中に少しでも多くの皆様が興味を持ち適切な予防をして、ご自身そしてご家族が、できる限り脳梗塞になることを回避していただければと願います。医師 加藤 開一郎

2022年4月、院長を拝命しました。1999年1月にこの病院に赴任してきて以来、20年以上の歳月が過ぎました。麻酔科医の病院トップは珍しいかもしれません。 院長に就任してから、「総合大雄会病院をどのような病院にしたいか」と聞かれることがよくあります。その時は、「職員全員が輝ける病院にしたい」と答えています。そうすることで、一人でも多くの患者さんに満足のいく医療を提供できると信じているからです。 麻酔科は直接、患者さんと関わることが少ない診療科です。他の診療科ならば、患者さんからの感謝の言葉にやりがいを感じるでしょうが、少なくとも麻酔科医である私には、その経験がありません。その代わり、術者(手術を担当する医師)から信頼されることに最大の喜びを感じます。 大学卒業後、麻酔科医局の門をたたいてからしばらく、手術麻酔に専念していました。総合大雄会病院に来てからは、本格的に集中治療に関わることになりました。手術麻酔だけをしていた時は、手術が終わったら麻酔の仕事も終わっていましたが、集中治療室で術後の患者さんを診るようになり、自分の術中管理が術後に及ぼす影響を知ることができました。手術麻酔では経験できない症例にも遭遇したり、麻酔科の知識を集中治療管理に生かしたりすることができたので、あらたな道が開けた感じがしました。 社会医療法人大雄会総合大雄会病院高田基志院長 集中治療をしていると、どうしても救えない命があります。若い女性の劇症肝炎になった患者さんは、「まだ死にたくない」と言っていましたが、結局、救うことはできませんでした。心臓手術を受けた高齢者は、術後の経過が芳しくなく、「手術しなければもう少し生きられたのに」と言っていました。どちらも、とげのように私の心に深く突き刺さって、いまだに抜けません。医師として、どんな言葉をかければ良かったのか、 うそでも「大丈夫ですよ。きっと良くなります」と言ってあげればよかったのか、いまだに答えはでていません。 ITによるコミュニケーション促進が必要、PHRは医療を根底から変える 病院には多くの職種の方が働いています。その専門性を生かし、一人でも多くの患者さんに満足のいく医療を提供できるような体制を作りたいと考えています。自分のやっていることが患者さんにとってプラスになっていると実感できることでモチベーションアップにつながり、働くことの意義を見いだすことができるでしょう。これを実現するためには、何でも言うことができる環境を整えなければなりません。いわゆる、心理的安全性が確保された職場にしなければなりません。これを実現するためにはITを利用したコミュニケーションの促進も必要だと思います。 最後に、皆さんがお使いになっているPHR(パーソナルヘルスレコード)「カルテコ」は、日本の医療を根底から変える可能性を秘めていると思っています。これまで、日本の医療は、病気になった人を救済する制度でした。もちろん、これは素晴らしい制度です。しかし、これからは病気にならないようにすることが重要になってくると思います。そのツールであり、プラットフォームであるのがPHRです。そして、その使命は「健康寿命の延伸」であると考えています。この使命を頂点に掲げることで、PHRに付随するさまざまな事業もぶれることなく実現することができると思います。 いずれ、PHRの医療データと、スマートウォッチなどから得られるヘルスケアデータを統合し、人工知能(AI)が健康予測をする時代がやってきます。例えば、健康指標として「健康寿命」が算出できるようになるかも知れません。利用者は自分の健康寿命が、同じ年代の人と比較してどうなのかを知り、どうすれば延伸できるのかAIがアドバイスするといった時代は目の前まで来ているように思います。ヘルスケア産業は裾野が広く、これから大きく成長する分野でもあります。その中で中核をなすのがPHRだと考えています。

一般財団法人大原記念財団大原綜合病院 佐藤勝彦理事長兼統括院長 骨粗鬆症とは、年齢と共に骨密度が低下し、骨折に至る病気です。高齢化に伴い、骨粗鬆症の患者さんは年々増えています。私たちの身体では、常に古い骨を壊す骨吸収と新しい骨を作る骨形成が繰り返されています。女性は特に、閉経により骨吸収の抑制をつかさどる女性ホルモンの分泌量が低下することで骨吸収が過剰になり、骨密度が激減するため、患者数が多いと考えられています。骨粗鬆症の予防と治療ガイドライン2015年版(一般社団法人骨粗鬆症学会)によると、国内の患者数は女性980万人、男性300万人ほどといわれています。 骨粗鬆症の分類は、「原発性」と「続発性」に分けられます。原発性骨粗鬆症の多くを中高年女性が占めます。続発性骨粗鬆症とは骨が弱くなる原因や基礎疾患が明らかなもので、特に20~30代の骨量が最も増える時期の過度なダイエットなどが原因となる若年層の患者さんも見受けられます。 骨粗鬆症の患者さんは自覚症状がほとんどなく、骨折して初めて判明する場合がほとんどです。骨粗鬆症で骨折しやすい部位は、年齢によって変化します。まず、50~60代では転倒した際に手首をつくことによる橈骨の骨折が多くなります。その後、70代では尻餅をつくなどで、背骨の脊椎圧迫骨折が増えます。80代では、脚の付け根部分の大腿骨近位部骨折が多くなり、早期に手術・リハビリ介入することが重要になります。 骨粗鬆症の治療薬は現在では、多種類存在します。中でも重症患者に適用される副甲状腺ホルモン製剤(PTH製剤)は、従来の薬になかった骨形成促進の作用を持ちます。また、投与期間が最長2年間と限られているため、治療のタイミングが重要になります。 公益財団法人骨粗鬆症財団によると、2015年度の骨粗鬆症検診の受診率は全国平均で5.0%ほどです。一方、福島市では16%と、全国平均に比べて高い水準です。私は福島市医師会骨粗鬆症検診精度管理委員長として、骨粗鬆症予防につながるよりよい検診体制にするための見直しをはかっており、検診時に骨粗鬆症による骨折の発症にかかわるさまざまな危険因子を問診できるよう改定しました。ここ3~4年の検診データを分析すると、40~60代の食生活(カルシウム摂取など)、喫煙などの項目で半数以上の方が危険因子を持っていることが分かりました。 骨粗鬆症の予防としては、食事でカルシウムやビタミンを摂取することと、適度な運動が大切です。カルシウムは、1日当たり女性600mg、男性800mg摂取することが推奨されています。牛乳コップ1杯(200ml)中には約200mgのカルシウムが含まれており、それぞれ3杯分、4杯分が目安になります。骨の形成を促すビタミンDは日光を浴びると生成されるため、散歩をすることも効果的です。また、骨は体重をかけていないと弱りやすいため、リモートワークなどで特に運動量が減りやすい生活では、ウォーキングやスクワットの習慣も大切です。 「歳を取ると骨が弱くなる」というのは仕方のないことのように考えられがちですが、骨粗鬆症はれっきとした病気で、知らず知らずのうちに進行しているということを知ってもらいたいと思います。大原綜合病院の「カルテコ」では、骨密度測定結果の閲覧を開始しました。患者さんがスマホなどで確認して、より検査結果を身近に感じることができるでしょう。また、健康リテラシーを高めることで、食生活でカルシウムを積極的に摂取したり、外に出て適度な運動を習慣付けるなどしたりすれば、骨密度を引き上げることにつながると思います。 あなたの骨は大丈夫ですか?(=筆者の著書をご参照ください) 骨粗鬆症の予防と治療ガイドライン2015年版


社会医療法人社団慈生会等潤病院 伊藤雅史院長・理事長 血圧とは心臓から送り出された血液が動脈の内壁を押す力のことで、普通は上腕動脈(わきとひじの間の動脈)の圧力を意味します。血圧は上下2つの数値で示され、上は心臓の収縮により最高に達したときの値で「最高血圧」または「収縮期血圧」、下は心臓の拡張により最低に達したときの値で「最低血圧」または「拡張期血圧」と呼ばれます。 血圧は常に変動しており、通常は朝の目覚めとともに上昇し、日中は高く、睡眠中は低くなります。また冬は夏より高くなりますし、緊張しているときや体を動かした直後なども高くなることがあります。そのため、たまたま測った血圧が高いというだけでは「高血圧」とは言い切れず、繰り返し測って血圧が高い場合を言います。 繰り返し測った血圧で、診察室では「最高血圧」が140mmHg 以上、または「最低血圧」が90mmHg以上、家庭ではそれぞれ135mmHg以上、85mmHg以上で高血圧と診断されます。診察室と家庭で基準が異なるのは、診察室ではいつもより血圧が高くなることがあるからです。これは白衣現象・白衣高血圧と呼ばれます。そのため、自宅で測る「家庭血圧」が重要になってきます。 ちなみに厚生労働省の国民健康・栄養調査結果では、「最高血圧」の平均値が男性132.00mmHg 、女性126.0mmHgでした。同調査では、高血圧の改善に向けて「最高血圧」の平均値の目標(「健康日本21・第2次」)を明示して、男性134mmHg、女性129 mmHgとしています。 血圧を測る前には5~10分くらい安静にして、一定の条件で測ることが大切です。座った姿勢と血圧計を腕と同じ高さにして測ります。血圧計にはさまざまな種類があり、上腕で測るものが勧められますが、血圧計を選ぶこと以上に継続して測ること、できれば毎日測定して記録することが重要です。 人によっては左右で差があり、左と右で10mmHg以上違う場合は、高い方で測ります。時間は朝、起床後1時間以内で食事や薬を飲む前に測ることをお勧めします。夜の場合は寝る前に、そのほか体調の悪いときにも測りましょう。参考:https://www.mhlw.go.jp/content/10900000/000687163.pdf2019(令和元)年国民健康・栄養調査結果の概要 22頁参照

鉄欠乏性貧血編 若年の女性では、月経過多や子宮筋腫などで鉄欠乏性貧血を来すことがあり、鉄欠乏性貧血は珍しい疾患ではありません。しかし、医師の目線では、鉄欠乏性貧血は非常に注意深い診療が必要な疾患です。特に男性や、閉経後の女性に鉄欠乏性貧血がある場合には、その原因に細心の注意を払う必要があります。 その理由は、鉄欠乏性貧血の原因の1つに「がんからの慢性出血」が潜んでいるからです。がんからの出血を来たしうる具体的な疾患は、消化器管からの出血だと、食道がん、胃がん、小腸がん、大腸がんなどがあります。また、尿路系のがんは腎臓がん、尿管がん、膀胱がんがあり、婦人科系は子宮がんなどが挙げられます。 がんの組織は、血流が豊富な一方で、正常組織と比較してもろい傾向があります。このため、消化管や尿路のがんは、腫瘍からじわじわとにじみ出るような出血を来すことがあります。このような慢性の消化管出血では、出血により鉄分を喪失し、鉄欠乏性貧血がゆっくり進行します。多くのがんは進行がんになるまで自覚症状がないことが多く、鉄欠乏性貧血は消化管のがんや尿路系のがんの存在を疑う貴重な手がかりの1つです。 貧血を指摘されたら、放置しないで早めに受診していただくことをお勧めします。とにかく貧血の原因を医師に確認してもらうことが大切です。ご注意いただきたいのは「鉄分不足の貧血があるから、とりあえず鉄剤を服用しよう」とご自身で判断してしまい、受診や精密検査が遅れることです。安易に鉄剤で対症療法することは、貧血の背後に隠れたがんの発見が遅れてしまうことになるかもしれません。 赤血球に関する検査項目は、赤血球数、ヘモグロビン、ヘマトクリット値などが代表的ですが、直接的な腫瘍マーカーではありません。しかし、これらの検査項目は、がんの存在を疑うきっかけになる大切な指標です。さらに、検診データを見るときにご注意いただきたいのは、検査項目の値が正常範囲内であっても、その数値が年々減少傾向ならば注意が必要です。 今回は鉄欠乏性貧血を取り上げました。鉄欠乏性貧血に限らず、貧血はその原因の究明が肝心です。繰り返しになりますが、検診などで指摘を受けたら、速やかに受診していただければと思います。 (医師 加藤開一郎) 鉄欠乏性貧血を来しうる疾患例 ◆鉄喪失タイプ▢食道癌▢逆流性食道炎▢胃潰瘍▢胃癌▢十二指腸潰瘍▢小腸癌▢大腸癌▢大腸憩室▢痔疾▢月経過多▢子宮筋腫▢子宮内膜症▢子宮癌▢卵巣出血▢腎臓癌▢尿管癌▢膀胱癌▢抗血栓薬使用 ◆鉄摂取低下タイプ▢偏食・ダイエット▢胃切除後▢無胃酸症▢萎縮性胃炎▢吸収不良症候群 ◆鉄需要増大タイプ▢妊娠▢授乳▢成長期(小児・思春期) ※日内会誌99巻6号 P1220-1225.2010より引用改変

新・医者にかかる10箇条について認定 NPO 法人ささえあい医療人権センター COML(コムル)理事長の山口育子さんに話していただきました。 https://youtu.be/7NT1nab2Utw

11年連続ワーストの沖縄県 健診結果の有所見率を都道府県別で見ると、2021年は70.4%となった沖縄県が、11年連続でワーストを続けています。全国平均は58.7%でしたが、有所見率の高さは沖縄県だけの問題ではなく、すべての日本国民にとって対岸の火事ではありません。 病気を早期発見、治療するための仕組み 二次世界大戦の影響が残る1940~1960年代、沖縄県民の栄養状態は悪く、70年代から80年代以降になると経済状況が良くなったものの、飲酒量の多さが指摘され、食の欧米化によりカロリーや脂質・糖質を摂りすぎる状態となりました。 また、公共交通機関の発達が十分でないことにより、近くのコンビニエンスストアに行くにも自動車を使うのが当たり前の車社会で、運動不足の原因になっていると考えられます。 2021年の沖縄県の検査項目別の有所見率は、血中脂質が42.6%(全国平均33.0%)、血圧が24.9%(同17.8%)、肝機能が24.1%(同16.6%)で、これらの検査項目が特に高い傾向にありました。業種別では製造業(80.6%)、建設業(75.3%)、運輸交通業(74.7%)が高い業種となっています。 同県は観光や運輸などの第3次産業の人口割合が東京に次いで高いことから(2020年国勢調査)、運輸交通業の割合の高さが県全体の有所見率を引っ張っているという、観光産業の盛んな沖縄ならではの事情とも考えられます。 つくばセントラル病院(茨城県牛久市)健診センター長の神谷英樹医師は、「職場の健診に限れば、有所見者を再検査・治療につなげるためには、事業所やそこの産業医が労働者に受診を促すことが最も効果的と考えている」といいます。 しかしながら、常勤の産業医や保健師が勤務するような大企業を除いては、あまり、積極的に関わっていない印象といいます。 神谷医師はまた、「職場の健診の場合、本人の意思ではなく、職場からの指示で仕方なく受診されている人も見受けられる。このような方の場合は、再検査などの受診につながりにくいため、健診後の受診勧奨といった施策のみではなく、日常の健康教育により健康リテラシーの向上を目指すことも必要であると考えている」と話します。業務上疾病発生状況等調査:https://www.mhlw.go.jp/stf/newpage_27177.html

業種別の有所見率も明らかに 年に一度の健康診断を受けた後に手にする健診結果。健診で医師は、「異常なし」「要再検査」「要治療」などと判定します。そのうち「異常なし」以外の人を、有所見者と言います。 健康診断を受けた人のうち、有所見者の占める割合が有所見率です。この有所見率が今、6割に急接近しています。有所見者が自主的に医療機関に行くのが望ましいのですが、職場などから再検査や治療を受けるようよう促されても、働き盛りの世代は忙しいことを理由に健康管理を後回しにするので病気を早期発見できなかったり、治療のタイミングを逃したりしてしまいます。 厚生労働省がまとめた定期健康診断実施結果によると、2021年の有所見率は58.7%となりました。過去からの推移を見ると1997年までは3割台でしたが、2008年に5割を超えました。それ以降、上昇傾向を続けています。 この定期健康診断実施結果は、常に50人以上が働いている事業所が実施する定期健康診断、いわゆる“職場の健診”の有所見率などを集計したもので、労働衛生行政の基礎資料となっています。事業所は、労働安全衛生法第66条に基づき、労働者に対して医師による健康診断を実施しなければなりません。一方で、労働者は事業所が実施する健診を受けなくてはならないとしています。 有所見率の上昇傾向は労働者の高齢化が影響していると言われています。2021年の検査項目別の有所見率では、血中脂質が33.0%と最も高くなりました。次いで、血圧が17.8%、肝機能検査が16.6%などとなっています。 業種別では鉱業、建設業などが上位に 定期健康診断実施結果では、業種別の有所見率も分かります。「石炭鉱業」が88.9%で最も高く、次いで「土石採取」(78.3%)、「道路旅客」(74.9%)などとなっています。一方で、低いのが48.1%の「鉄道等」で、「他の運輸」(51.3%)、「輸送機械」(52.3%)の順番です。 東京都足立区で等潤病院などを運営する社会医療法人社団慈生会の伊藤雅史理事長は、医師として外来診療や手術をする傍ら、同院に併設する健診センター等潤で、健診受診者の判定もしています。たくさんの人を診る中で伊藤理事長は、「この地域の特性で建設業に従事する人を多く診ているが、有所見で要再検査などと判定するケースは少なくない。建設業は働く環境が厳しいという側面もあり、力仕事のストレスを発散するためか、酒を飲み過ぎたり塩分を取り過ぎたりするなど、食生活を起点にした生活習慣病の予備軍と見られる人が散見される」と話しています。実際、建設業に分類される「土木工事」の有所見率は70.9%、「建築工事」が61.9%などと高い水準となっています。 また、有所見と判定された人が周りに言われるのではなく自分の 意思で後日、再検査や治療にために医療機関を受診することが望ましいが、伊藤理事長は「例えば、聴力に異常があったとしても日常生活に大きな支障を来たさないため、医療機関を受診しようという発想にまでは至らないのだろう」と話しています。